Операционное вмешательство и восстановление Методы устранения энхондромы у пациента Первые симптомы развития энхондромы Энхондрома – внешние проявления патологии у пациента
Энхондрома – это доброкачественная опухоль, происходящая из хрящевой ткани. Локализуется в области суставов и тела кости. В большинстве случаев протекает бессимптомно, но крупные опухоли могут вызывать нарушение двигательной функции. Перерождение в злокачественную опухоль наблюдается крайне редко. Лечение проводится хирургическим способом.
Характеристика патологии
Энхондрома представляет собой доброкачественное новообразование из клеток зрелого хряща. Опухоль носит гетеротопический характер — то есть локализуется там, где в норме хрящевой ткани нет. Энхондромы диагностируются в 10% случаев всех новообразований хрящевой и костной ткани.
Более чем половина пациентов имеет возраст младше 40 лет. В основном болезнь диагностируется у подростков 11-16 лет. Опухоли бывают одиночными и множественными. По МКБ 10 патология имеет код D16, что означает доброкачественное новообразование костной и хрящевой ткани.
На заметку!
Несмотря на то, что энхондромы редко перерождаются в злокачественные опухоли, они считаются потенциально опасными. Поэтому при выявлении такого новообразования рекомендуется его удаление.
Опухоль представлена зрелой хрящевой тканью, но с утраченной структурой. Клетки измененной хрящевой ткани располагаются хаотично. Внутри опухоли образуются очаги окостенения, кисты. Опухоль имеет дольчатое строение, снаружи покрыта надхрящницей.
Локализуются энхондромы в коротких трубчатых костях – фаланги пальцев. Реже наблюдаются в бедренной и плечевой костях. Плоские кости – таз, лопатка – поражаются крайне редко.
Энхондрома – внешние проявления патологии у пациента
Множественные опухоли выделяют в отдельную патологию – хондроматоз или болезнь Олье. Патологические очаги покрывают всю конечность или половину тела.
Болезнь является врожденной и имеет наследственное происхождение. Первые признаки заболевания выявляются в период интенсивного роста костей.
Основные симптомы – отставание ребенка в росте, деформация костей. Часто наблюдаются патологические переломы.
Причины
Причина энхондромы до сих пор не установлена. Возникновение опухоли связывают с нарушением процесса окостенения хрящевой ткани во внутриутробном и раннем детском периоде. Предполагают, что этот процесс может быть связан с генетическими нарушениями или травмами.
Интересно!
Многие специалисты считают, что провоцировать развитие болезни может рахит.
Клиническая картина
Симптомы болезни достаточно скудные. Большинство некрупных опухолей никак себя не проявляет. Если опухоль на кости достигает значительных размеров, становится видна деформация конечности. При прощупывании опухоль определяется как плотное безболезненное образование с четкими границами.
Крупные опухоли сдавливают сосуды и нервные волокна, что приводит к появлению болевых ощущений, чувствительных и температурных нарушений. Расположение энхондромы близко к суставу вызывает развитие двигательной дисфункции конечности.
Характерным признаком энхондромы является более частое возникновение переломов даже при небольшой нагрузке. Это обусловлено тем, что хрящевая ткань менее прочная, чем кость.
Клиническая картина будет несколько различаться и в зависимости от локализации опухоли:
- Энхондрома бедренной кости. Обнаруживается плотное безболезненное образование. При достижении им больших размеров отмечается нарушение двигательной функции. Над очагом поражения появляется припухлость. Иногда возникает боль в бедре, которая усиливается в ночное время;
- Энхондрома коленного сустава. Человека беспокоит незначительная боль в области колена, которая усиливается при ходьбе, подъеме по лестнице. При значительном увеличении опухоли возможна деформация сустава;
- Энхондрома большеберцовой кости. В области голени хорошо заметны даже небольшие образования, так как мышечный слой здесь достаточно тонкий. Здесь энхондрома редко достигает больших размеров, симптоматика практически отсутствует.
Часто заболевание выявляется случайно, при обследовании по другим поводам.
Первые симптомы развития энхондромы
Осложнения
Энхондрома дает немного осложнений. Самыми распространенными из них являются патологические переломы костей. Озлокачествление опухоли наблюдается крайне редко.
Важно!
Чаще перерождение в злокачественную опухоль наблюдается при энхондроме бедренной кости.
Диагностика
Для постановки диагноза достаточно рентгенологического исследования. На рентгеновском снимке хорошо видны очаги просветления внутри кости – включение хрящевой ткани. Внутри этого просветления могут наблюдаться участки затемнения — это уже кальцифицировавшиеся очаги. Опухоль занимает большую часть поперечника кости или полностью весь поперечник.
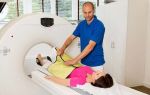
Более информативным, чем рентген, методом является компьютерная томография. С ее помощью можно послойно оценить структуру энхондромы, обнаружить признаки озлокачествления. МРТ используется для оценки состояния окружающих кость мягких тканей.
Лабораторные методы диагностики непоказательны. При подозрении на развитие злокачественной опухоли выполняют биопсию с последующим гистологическим исследованием.
Методы лечения
Лечебная тактика зависит от локализации и размеров опухоли. Энхондромы фаланг пальцев стопы и кисти редко становятся злокачественными и не достигают больших размеров.
Пациенту требуется динамическое наблюдение с регулярными рентгенологическими обследованиями. Консервативное лечение энхондромы носит симптоматический характер.
При появлении болевых ощущений назначают препараты из группы НПВС (нестероидные противовоспалительные средства) или анальгетики. Хорошим эффектом обладает физиотерапевтическое лечение.
Иногда вылечить энхондрому консервативно не получается. При обнаружении крупных опухолей рекомендуется хирургическое их удаление. Как лечить энхондрому хирургически? Операцию рекомендуют проводить в следующих ситуациях:
- Достижение опухолью больших размеров, сопровождающееся неврологическими нарушениями и расстройством кровообращения;
- Деформация конечности;
- Расположение опухоли на бедренной кости.
Методы устранения энхондромы у пациента
Подготовка к оперативному вмешательству включает оценку общего состояния и локального статуса. Пациент должен сдать все общеклинические анализы и пройти заключение у терапевта. Затем хирург определяет размеры и расположение энхондромы на кости — от этого будет зависеть тактика оперативного вмешательства.
Операция противопоказана в следующих ситуациях:
- Наличие декомпенсированных заболеваний сердца, печени, почек;
- Острое инфекционное заболевание;
- Индивидуальная непереносимость средств для наркоза.
Проводится операция в стационарных условиях под общим обезболиванием. Хирург удаляет энхондрому с кости. В большинстве случаев костная пластика не требуется. Разрез ушивается, накладывается повязка.
Если же новообразование достигло больших размеров, приходится проводить резекцию кости. В этом случае требуется проведение костной пластики. Делают ее с помощью здоровой кости, взятой с другой конечности. Если костный дефект очень большой, проводится эндопротезирование.
Важно!
При подозрении на злокачественную опухоль во время операции проводится срочное гистологическое исследование удаленных тканей. Если злокачественный характер подтверждается, объем операции расширяют и удаляют до 2 см внешне здоровой ткани. Это необходимо для профилактики рецидива опухоли.
Операционное вмешательство и восстановление
Пациент находится в стационаре еще 10-14 дней – пока не снимут швы. Затем он переходит под наблюдение хирурга поликлиники. Срок восстановления после оперативного лечения занимает 1,5-2 месяца. Человеку рекомендуют:
- Соблюдение полноценной диеты с повышенным содержанием белка и кальция;
- Курс физиопроцедур;
- Курс массажа;
- Занятия лечебной гимнастикой;
- Медикаментозная терапия для устранения болевых ощущений и восстановления костной ткани.
Быстрее восстанавливаться после операции помогает отказ от вредных привычек, регулярные прогулки на свежем воздухе. Трудоспособность возвращается через месяц после оперативного вмешательства.
Рецидивирование энхондромы после хирургического лечения наблюдается у 10% пациентов. В таких случаях требуется повторная операция. При множественных энхондромах эффективного лечения не существует, оно проводится лишь симптоматически.
Источник: https://NogivNorme.ru/bolezni/zabolevaniya-kostej-i-sustavov/ehnhondroma.html
Операция по удалению энхондромы: показания, диагностика, хирургическая техника
Энхондрома – относительно доброкачественное новообразование внутрикостной локализации, образующееся из анормальной хрящевой ткани.
Наиболее часто опухоль поражает кости кистей стоп и рук (до 80% случаев), несколько реже бедренную, плечевую или реберную кость.
Были зафиксированы также единичные случаи нетипичного расположения, когда очаг развивался в яичниках, легких, большой и парной слюнной железе, молочных и слезных железах, гиподерме и клетчатке между мышцами.
Множественные очаги на кистях.
По данным разных авторов, в структуре всех костных и хрящевых новообразований на долю энхондром приходится от 5% до 10%, всех доброкачественных опухолей костей – от 12% до 24%.
Авторы акцентируют, что истинный процент, вероятнее всего, гораздо больше, поскольку при небольших размерах болезнь часто протекает бессимптомно.
Специалисты пока еще однозначно не могут утверждать, какие же факторы стимулируют развитие аномального хрящевика в коротких и длинных трубчатых костях человека. Но по одной из версий есть предположение, что в его зарождении могут быть причастны:
- ранее перенесенные местные травмы и воспалительные процессы;
- нарушения в генетическом аппарате;
- внутриутробные аномальные закладки и формирования костно-хрящевой ткани;
- нарушения процесса остеогенеза в первые годы жизни после рождения.
Образование на бедренной кости в районе коленного сустава.
Энхондрома преимущественно встречается у лиц молодого возраста – людей до 40 лет, нередко обнаруживается у детей подростковой группы (12-16 лет). Пик заболеваемости наблюдается на втором десятилетии жизни. Частота встречаемости у мужчин и женщин практически одинаковая.
Зачастую опухоль выявляется как случайная находка в ходе рентгенографии, выполняемой совершенно по другому клиническому поводу. Несмотря на преобладание доброкачественных форм, на положительные прогнозы влияют своевременное обнаружение опухоли и качественно организованное лечение.
Основной вид лечения после постановки диагноза – хирургический.
Характеристика новообразования
Энхондрома представляет собой интрамедуллярное хрящевое включение неправильной овальной формы, располагающееся по большей мере в метафизе и диафизе (теле) трубчатой кости. В эпифизе – самая нераспространенная зона расположения энхондромы.
Срез кости с патологией.
Очаг образован хондроцитами – клетками зрелого гиалинового хряща, но с утраченной структурой.
То есть, в отличие от нормальной хрящевой ткани, клетки этого новообразования расположены беспорядочно, их параметры форм и размеров могут быть самыми разнообразными.
Это – преимущественно одиночное новообразование, но при болезни Олье (дисхондроплазии) и синдроме Маффуччи присутствуют множественные очаги подобного поражения.
Опухоль отличается хорошим дифференцированием структур, четким контуром, медленным ростом. Ее размеры, как правило, варьируют в диапазоне 1-3 см. Поражение характеризуется полупрозрачной узловой структурой голубовато-серого цвета, нередко с внутренними очагами кальциноза и окостенения. Часто в месте локализации энхондрома осложняется патологическим переломом кости.
Другой срез.
По характеру поведения энхондрома в преобладающем количестве случае неагрессивна, что говорит о преобладании доброкачественных ее форм. Однако она способна озлокачествляться, трансформируясь в хондросаркому. Озлакачествлению более подвержена опухоль с локализацией в эпифизе кости, чаще бедра. Утешает, что случаи перерождения энхондромы из доброкачественной формы в злокачественную единичны.
Симптомы энхондромы
Как правило, патогенез протекает бессимптомно или мало выражено. Симптоматика появляется обычно при значительном увеличении объемов энхондромы. По мере роста она начинает давить на соседние ткани, по этой причине возникают болезненные ощущения в районе сосредоточения очага и деформации. Итак, конкретизируем возможные жалобы пациента с подобной картиной заболевания:
- постоянный локальный болевой синдром легкой/средней интенсивности, свидетельствующий о раздражении нервных стволов, компрессии сосудов;
- умеренная боль в области поражения в ночное время суток (нарастающая и сильная боль – тревожный знак, который может указывать на злокачественные процессы);
- видимая деформация в виде утолщения и/или возвышения на ограниченном участке кости конечности;
- при близком расположении хрящевой неоплазии с суставом не исключены артралгии, синовиты, опорно-двигательные дисфункции суставного аппарата;
- спонтанные переломы костей.
Энхондромы способны не только деформировать кость, которую в буквальном смысле раздувают изнутри, но и к снижению плотности костной ткани.
Наиболее встречаемое последствие – внезапное нарушение целостности кости, происходящее либо вовсе без причины, либо вследствие даже самой незначительной травмы.
Такие переломы сопровождаются появлением резкой сильной боли в месте костного разлома, крепитацией, нестабильностью поврежденной кости, искривлением конечности.
Эндопротезирование колен в Чехии: гарантии, цены, реабилитация, отзывы и статистика.
Узнать подробнее
Малоинвазивное эндопротезирование в Чехии: врачи, реабилитация, сроки и цены.
Узнать подробнее
Диагностика новообразования
В целях постановки диагноза достаточно провести рентгенографическое исследование кости. На рентгеновском изображении об опухолевом процессе будут свидетельствовать очаги просветления в костном массиве.
Непосредственно в области светлого пятна нередко определяются точечные или кольцевидные участки затемнения, которые указывают на обызвествление в самой опухоли (выпадение солей кальция). Диагностика может быть проведена посредством обычного рентгена.
Однако более точной методикой с целью обнаружения энхондром признана компьютерная томография.
Помимо рентгенологического или КТ обследования, обязательным является прохождение магниторезонансной томографии. МРТ необходима для глубинной оценки состояния мягких тканей, расположенных поблизости с атипичным образованием.
Также отметим, что при подозрении на злокачественность аномального внутрикостного хряща пациенту будет произведена процедура биопсии с целью гистологического исследования взятого биоптата.
Биопсию проводят из разных зон очага, поскольку на ранней ступени злокачественные ткани могут чередоваться с доброкачественными.
Лабораторные анализы для вынесения заключения о диагнозе не представляют клинической ценности. Но, как и при любой патологии, чтобы лечебный процесс организовать с наивысшей степенью безопасности для пациента, больному проводят стандартный комплекс лабораторных исследований.
Базовые принципы лечения
Из-за наличия риска перерождения энхондромы любой локализации в раковую опухоль она подлежит радикальному удалению на ранних этапах после постановки диагноза. В самых редких случаях, например, если невозможно использовать хирургию в отношении организма конкретного пациента ввиду серьезных проблем со здоровьем, ограничиваются консервативным наблюдением за новообразованием.
В качестве основного вида хирургического лечения выступает полноценная резекция (выскабливание) внутрикостной хрящевой опухоли, иногда в сочетании с трансплантационными и имплантационными технологиями.
Достаточно крупные новообразования могут потребовать масштабной инвазии с большой потерей костной ткани, иногда требуется выполнять удаление сустава. При таких обстоятельствах костные и суставные потери замещаются специальными заменителями костной ткани, аутотрансплантатом, эндопротезом.
Фрагмент аутокости (трансплантат, взятый у пациента), как правило, закрепляется специальной металлической системой фиксации.
Удаленное образование.
Если произошел патологический перелом и определена энхондрома, изначально лечение направлено на сращение поврежденной кости. Только после успешной консолидации перелома пациенту назначают операцию по удалению неблагополучного образования.
Если говорить о технических особенностях оперативного вмешательства в целом при данной патологии, то оно принадлежит к ортопедической процедуре повышенной сложности. Трудоемкость процесса заключается в том, что манипуляции по извлечению новообразования предполагаются не на поверхности кости, а интрамедуллярно – изнутри.
Порой, а это больше касается гиганстких (более 3 см), множественных и злокачественных энхондром, хирург вынужден сегментарно иссекать кость вместе с опухолью. В таком случае, конечно, объемы операции будут существенными, следовательно, и восстановление пациента будет протекать не так быстро и не так легко, как хотелось бы.
Техника операции по удалению энхондромы
Оперативное вмешательство выполняется согласно особенностям расположения аномального включения, опираясь на топографию и анатомию пораженного органа. Анестезиологическое пособие – общий наркоз эндотрахеального типа, также может быть применена эпидуральная анестезия. Операция относится к открытому виду хирургии. Оперирующий врач – хирург по специализации ортопедической онкологии.
Далее представляем к вашему ознакомлению описание основополагающих этапов операции по удалению энхордомы, наиболее часто применяемой операционной технологии.
- Кожные поверхности в зоне операционного поля обрабатываются антисептическим раствором.
- Рассекаются мягкие ткани в проекции расположения внутрикостного новообразования до обнажения кости.
- Рана фиксируется ранорасширителями, затем хирург послойно на нужной протяженности открывает доступ к опухоли.
- Осторожно отодвигается соединительнотканная пленка (надкостница), обволакивающая снаружи костный элемент, с максимальным сохранением ее целостности.
- Дальше производится экономное, насколько это возможно, резецирование кортикального слоя.
- Визуализируя анормальную ткань внутри костномозгового канала, под интраоперационным высокотехнологичным контролем, кортикальная крышка вскрывается.
- Через открытое «окно» в кости, используя хирургическую кюретку для выскабливания мягких тканей, выполняется удаление хрящевика.
- После удаления опухоли образуется небольшая полость, ее стенки хирург соскабливает так, чтобы обеспечить по максимуму сохранность здоровых тканей кости.
- Затем костную полость подвергают просушке, после чего резекционные ориентиры обрабатываются аргоноплазменным коагулятором, установленным в оптимальном режиме мощности.
- На следующем этапе достаточно часто необходимо осуществить установку трансплантата. Трансплантационный материал в нужном объеме предварительно берется из тазовой кости, в районе ее края (гребня).
- Трансплантат (размер от 10 мм или более) устанавливают в область костного дефекта, фиксируя его при помощи минипластин и винтов.
- Со временем внедренный трансплантат приживляется, за счет чего кость, на которой реализовывался такой сложный противоопухолевый процесс, полноценно восстанавливается.
Костный цемент которым замещают удаленную ткань.
Длительность хирургического сеанса зависит от размеров опухолевого разрастания и степени нанесения вреда соседствующим с ним костно-суставным отделам. Время процедуры составляет 2-4 часа.
После оперативного вмешательства пациента переводят в палату интенсивной терапии, где медперсонал непрестанно следит за его самочувствием. При удовлетворительном состоянии прооперированного человека отвозят в стационарные покои.
В дальнейшем предстоит качественная реабилитация.
Послеоперационное восстановление, прогнозы
Реабилитационный период подразумевает комплексное прохождение лечебных мероприятий для:
- профилактики последствий после операции (инфекций, тромбозов, отеков, пневмонии и пр.);
- стимуляции процессов регенерации кости и мягких тканей;
- восстановления подвижности прооперированной области.
В исключительных ситуациях под жестким отбором дополнительно может быть назначен курс радиотерапии.
Обычно он рекомендуется больным, которых оперировали по поводу злокачественного новообразования или при подозрении недостаточно полной резекции атипичной ткани.
Рецидивы повторного развития энхондромы происходят в редчайших случаях, в частности по описанным выше причинам. Согласно статистике, повторная активизация опухолевого процесса встречается у 5%-8% пациентов.
Операционный шов на кисти.
Вернемся к реабилитации. В условиях стационара пациент находится до момента снятия швов. Швы снимают на 10-14 сутки. По оформлению выписки дальнейшее наблюдение будет контролироваться врачами поликлиники (хирургом, ортопедом и др.) и онкодиспансера.
Пациенту в обязательном порядке прописывают курс специфического лечения, базирующийся на:
- антибиотикотерапии против развития инфекционного патогенеза;
- медикаментозной терапии для ускорения процессов костной репарации и регенерации;
- симптоматическом лечении обезболивающими и противовоспалительными препаратами;
- витаминотерапии;
- физиотерапии;
- лечебной физкультуре и массаже.
Реабилитация в среднем длится 2 месяца, однако некоторым может понадобиться больше времени для полного восстановления трудоспособности, вплоть до 6 месяцев. Заметное улучшение качества жизни обычно наблюдается уже спустя 1 месяц после операции.
При идеально проведенном вмешательстве с тотальным выскабливанием доброкачественного очага, рецидивы в будущем практически исключены, как правило, пациент полностью излечивается от данной патологии.
Источник: https://msk-artusmed.ru/sustavy/enhondroma/
Энхондрома
Энхондрома – это доброкачественное новообразование, состоящее из хрящевой ткани. Локализуется внутрикостно, обычно в зоне диафизов и метадиафизов трубчатых костей. Чаще поражает мелкие трубчатые кости кистей и стоп, может быть как одиночной, так и множественной. Как правило, протекает бессимптомно, крупные энхондромы могут вызывать деформацию сегмента конечности. Иногда энхондрома осложняется патологическим переломом. Перерождение в злокачественную опухоль наблюдается редко. Диагноз подтверждают при помощи рентгенографии, КТ и биопсии. Лечение оперативное – удаление неоплазии.
D16 Доброкачественное новообразование костей и суставных хрящей
Энхондрома (endo- внутри + chondros хрящ + -oma опухоль) – доброкачественная опухоль, представляет собой участок зрелого гиалинового хряща гетеротопической локализации (расположенный в анатомических зонах, где в норме хрящевая ткань отсутствует).
Обычно локализуется в костях, однако описаны случаи, когда энхондромы обнаруживали в легких, подкожной жировой клетчатке, яичниках, молочных железах, тканях мозга и т. д.
Энхондромы составляют около 10% от общего количества новообразований костной и хрящевой ткани.
Более чем в половине случаев энхондромы диагностируются у лиц моложе 40 лет. Пик заболеваемости приходится на возраст 11-16 лет. Энхондромы могут быть одиночными или множественными. Множественные энхондромы наблюдаются при болезни Олье и синдроме Маффуччи.
По своей структуре множественные образования практически аналогичны одиночным хондромам, но отличаются от них большей упорядоченностью структуры.
Несмотря на медленный рост и невысокую склонность к малигнизации, энхондромы рассматриваются как потенциально злокачественные новообразования, поэтому врачи-онкологи и травматологи обычно рекомендуют их хирургическое удаление.
Энхондрома
Опухоли развиваются из участков хряща, расположенных в местах, где в норме хрящевая ткань отсутствует. Исследователи выяснили, что гетеротопическая локализация хряща является следствием нарушения процесса окостенения во внутриутробном периоде и в первые годы жизни ребенка.
Непосредственная причина нарушения окостенения пока не выяснена, однако установлено, что эта патология не связана с воздействием вредных веществ или радиации.
Предполагается, что рост энхондромы из гетеротопически расположенного участка хряща провоцируется травматическими поражениями и воспалительными процессами в костной ткани.
Опухоль представляет собой зрелый гиалиновый хрящ с утраченной структурой. В отличие от нормального хряща клетки энхондромы расположены хаотично, их размер и форма могут сильно различаться. Неоплазия покрыта надхрящницей и имеет дольчатое строение.
Внутри обычно образуются небольшие очаги окостенения. Характерны дистрофические изменения ткани, проявляющиеся разжижением межклеточного вещества и формированием кист.
При малигнизации клетки опухоли становятся более крупными, увеличивается количество клеток с двумя ядрами.
«Излюбленная» локализация энхондром – короткие трубчатые кости стоп и кистей. Возможно также поражение плечевой и бедренной кости. В области других длинных костей единичные энхондромы встречаются редко.
Иногда поражаются плоские кости: кости таза, лопатка и т. д. При множественном хондроматозе (болезни Олье) опухоли могут выявляться в области одной половины тела (правой или левой) или в области одной конечности.
Реже патологический процесс распространяется на обе нижние конечности.
Клиническая симптоматика обычно скудная. Небольшие опухоли протекают бессимптомно и становятся случайной находкой при проведении рентгенологического обследования по другим поводам. При крупных энхондромах возникают деформации пораженного сегмента.
Пальпаторно опухоль определяется как плотное безболезненное образование. Неприятные симптомы появляются при сдавлении соседних анатомических образований (сосудов, нервов).
Крупные неоплазии, расположенные недалеко от суставов, могут провоцировать артралгии, ограничение движений и синовиты.
Хрящевая ткань не такая плотная и прочная, как кость. Она не приспособлена к высоким статическим и динамическим нагрузкам. Если энхондрома занимает весь поперечник кости или его значительную часть, прочность кости в этом месте резко снижается.
В таких условиях даже небольшой травмы становится достаточно для возникновения патологического перелома. Переломы сопровождаются болью, патологической подвижностью, крепитацией и деформацией конечности.
В отличие от обычных переломов данные об интенсивном травматическом воздействии в анамнезе отсутствуют.
Диагностика энхондром, как правило, несложна. На рентгенограммах длинных трубчатых костей выявляется центрально расположенное облаковидное просветление. В зоне просветления могут обнаруживаться более темные участки – очаги кальцификации.
Опухоли в области коротких трубчатых костей обычно выглядят однородными и занимают большую часть поперечника или весь поперечник кости. Кортикальный слой не нарушен.
На КТ кости определяется аналогичная картина, преимуществом компьютерной томографии является возможность более подробно рассмотреть структуру энхондромы.
КТ бедренной кости. Энхондрома в дистальных отделах бедренной кости.
При подозрении на озлокачествление опухоли выполняют биопсию хряща. О малигнизации свидетельствуют увеличенные хрящевые клетки округлой или неправильной формы и наличие большого количества многоядерных клеток.
Для повышения достоверности диагностики забор материала всегда производят в нескольких участках, поскольку на начальных стадиях озлокачествления зоны нормальных клеток в энхондроме чередуются с зонами перерождения.
Дифференциальный диагноз энхондромы проводят с гигантоклеточной костной опухолью, фиброзной дисплазией, костной кистой и хондросаркомой.
Тактика лечения зависит от локализации новообразования.
Опухоли коротких трубчатых костей не склонны к малигнизации, поэтому при таком расположении энхондромы возможно динамическое наблюдение, включающее в себя регулярные осмотры и повторную рентгенографию пораженного сегмента.
Из-за потенциальной опасности озлокачествления энхондром длинных трубчатых и плоских костей специалисты в области клинической онкологии обычно предлагают пациентам удалять опухоль сразу после постановки диагноза.
Растущие энхондромы коротких трубчатых костей иссекают в пределах здоровых тканей. При образовании крупных дефектов используют гомо- или аллотрансплантаты. При опухолях плоских и длинных трубчатых костей необходимо расширенное хирургическое вмешательство – сегментарная резекция кости с последующим замещением дефекта.
При своевременном полном иссечении новообразования прогноз обычно благоприятный, наблюдается полное выздоровление. Рецидивы отмечаются достаточно редко.
Вероятность озлокачествления первичной неоплазии невысока. Рецидивные энхондромы заслуживают особого внимания из-за высокой вероятности малигнизации.
В подобных случаях проводятся абластичные (расширенные) резекции. Профилактические мероприятия не разработаны.
Источник: https://www.KrasotaiMedicina.ru/diseases/traumatology/enchondroma
Энхондрома
Энхондрома – доброкачественно образование, сформированное из хрящевой ткани, которое возникает и прогрессирует внутри кости. Она представляет собой ограниченный участок гиалинового хряща гетеротопической локализации. Это значит, что располагается опухоль в тех местах, где в норме хрящевая ткань образовываться не должна.
Онлайн консультация по заболеванию «Энхондрома».
Задайте бесплатно вопрос специалистам: Травматолог, Хирург.
Чаще всего энхондрома поражает кости человека (рёбра, фаланги пальцев, бедренные кости и прочее), но в медицине неоднократно были зафиксированы случаи, когда образование врачи выявляли в нетипичных для него местах – лёгких, молочных железах, яичниках.
Наиболее часто рост такой опухоли начинается ещё в детстве. Но постепенно рост приостанавливается. Зачастую энхондромы диагностируют у пациентов в возрасте от 10 до 20 лет. Однако такие патологические образования, если их своевременно не начать лечить, могут сохраняться у человека на протяжении всей его жизни.
Энхондромы обычно развиваются на небольших костях – на фалангах пальцев, рёбрах, стопе. Но также не исключено поражение и более крупных костей – бедренной, плечевой, длинных костей конечностей.
Несмотря на то что образования растут не стремительно и обычно не доставляют пациенту никакого дискомфорта, врачи рассматривают их как потенциально опасные злокачественные опухоли, поэтому настоятельно рекомендуют удалять их хирургическим путём.
Причины
Сейчас пока ещё точно не установлены истинные причины образования энхондром у человека. Но практически все учёные сходятся во мнении, что формирование данных опухолей не связано с негативным воздействием радиации или профессиональной деятельность пациента.
Энхондрома начинает развиваться из участков хряща, которые расположены в нетипичных для него местах. Неоднократно были проведены исследования, в ходе которых было установлено, что гетеротропная локализация хряща – это следствие нарушения процесса окостенения.
Как правило, это происходит во внутриутробном периоде развития плода и в первые несколько лет жизни ребёнка. Некоторые врачи предполагают, что рост энхондромы может быть спровоцирован развитием рахита, воспалительных недугов костных структур или различными травмами.
Внешний вид
Новообразование представляет собой полностью созревший гиалиновый хрящ, который утратил свою структуру.
Стоит отметить тот факт, что в нормальном хряще клетки расположены в определённом порядке, а у такого патологического хряща они расположены хаотично, отличаются по размеру и форме друг от друга. Сверху опухоль покрывает надхрящница.
Строение энхондрома имеет дольчатое. По мере её роста внутри начинают формировать очаги окостенения различных размеров.
Виды
В медицине используют классификацию, которая основывается на распространённости патологического процесса. Различают несколько форм энхондромы:
- одиночная. Формирование такой опухоли происходит на одной кости;
- множественная. В этом случае опухоль поражает одновременно несколько костных структур.
Энхондрома бедра
Симптоматика
Клинические признаки энхондромы фаланги пальца, бедренной кости или других костных структур, как правило, довольно скудные. Если опухоль имеет небольшие размеры, то симптомы развития патологии и вовсе могут отсутствовать. Часто образования обнаруживают во время проведения диагностики совершенно по другому поводу.
Если размеры опухоли большие, и она начинает давить на окружающие её ткани, то проявляются следующие симптомы:
- отмечается слабый болевой синдром хронического характера;
- в ночное время суток возникают умеренные боли. Усиление болевых ощущений является тревожным симптомом, так как это может указывать на то, что энхондрома переродилась в злокачественное образование. В таком случае требуется незамедлительно обратиться к врачу для диагностики и лечения патологии. В противном же случае есть высокий риск развития опасных осложнений;
- в месте локализации выроста отмечается припухлость кожного покрова;
- частые переломы кости (в том числе и бедренной).
В случае расположения крупной опухоли в непосредственной близости к суставу, может развиться синовит, артралгии. Функциональность сустава может несколько снижаться.
Диагностика
Ввиду того, что симптомы развития патологии незначительные, сам пациент редко когда обращается за медицинской помощью.
Обычно наличие опухоли обнаруживается при проведении обследования по другому поводу. Основной метод диагностики – рентген.
На снимке будет чётко видно центральное расположения просветления в виде облака в кости. Внутри него локализуются тёмные участки – это очаги кальцификации.
Дополнительные методы:
- КТ;
- МРТ;
- биопсия. К этому методу прибегают в том случае, если врач имеет подозрение на то, что данная опухоль носит злокачественный характер.
Дифференциальная диагностика проводится с:
- хондросаркомой;
- костной кистой;
- фиброзной дисплазией.
Лечение
Лечение энхондромы прописывает только лечащий врач после проведения тщательной диагностики. План лечения подбирается строго индивидуально, с учётом возраста пациента, общего состояния его здоровья, особенностей протекания у него патологии.
В процессе лечения выроста используются как консервативные, таки и хирургические способы. Выбор того или иного метода во многом зависит от места локализации опухоли, а также от её размеров.
- консервативное лечение. Применяют в случае небольших размеров опухоли и её расположения в коротких трубчатых костях. Важный момент – энхондромы не должны быть склонны к магнилизации. Если у пациента не возникает никаких выраженных симптомов, сам вырост не беспокоит их, то в таком случае многие врачи рекомендуют просто систематически приходить на рентген, чтобы мониторить возможный рост опухоли;
- хирургическое лечение. К данному методу прибегают в случае, если опухоль стремительно растёт и есть вероятность того, что она переродится в злокачественную. Во время операции сформированное образование полностью выскребается. В образовавшуюся полость помещают специальный наполнитель. Как правило, после такого вмешательства рецидивы патологии не наблюдаются. Также эффективной методикой лечения является костная пластика. В этом случае на поражённую зону пересаживают участок здоровой кости, взятый из другого участка тела пациента.
Если ранее энхондрома спровоцировала перелом кости, то в таком случае лечение следует начинать только тогда, когда место перелома полностью зарастёт. Только после этого опухоль выскребается или же удаляется вместе с поражённой костью.
Источник: https://SimptoMer.ru/bolezni/sustavy-kosti/1157-enkhondroma-simptomy
Пневмокониоз: причины, признаки, лечение и прогноз
Пневмокониоз — это обобщенное название хронических патологических процессов в легких, которые развиваются в результате длительного вдыхания производственной пыли, что приводит к фиброзу или развитию соединительной ткани в структуре легких. Пневмокониоз относится к разряду профессиональных заболеваний и чаще всего диагностируется у людей угольной, стекольной, асбестовой, известной промышленности, а также у работников элеваторов и цехов по переработке пшеницы в муку.
Девушка с маской в руках фото
Почему развивается пневмокониоз: основные причины
- Основными факторами, которые приводят к развитию данного патологического состояния, являются продолжительные контакты, и вдыхание производственной пыли органического и минерального происхождения.
- В зависимости от состава пыли выделяется определенная классификация пневмокониозов, о которых нагляднее представлено в таблице:
- КлассификацияИз-за чего развивается и что собой представляет?пневмокониозы силикозразвивается в результате длительного воздействия на дыхательные пути пыли с высоким содержанием кремния диоксидапневмокониоз силикатозразвивается в результате вдыхания соединений кремниевой кислоты с металлами (асбеста, талька и прочих)металлокониозразвивается в результате долговременного воздействия металлической пыли на органы дыхания (железа, алюминия, бария, бериллия)карбокониозразвивается на фоне долгосрочного вдыхания пыли с высоким содержанием углерода (графит, сажа, антрацитовая пыль)смешанный пневмокониозвозникает на фоне длительного контакта с различными видами пыли (угольной, металлической, органической, асбестовой и других)пневмокониоз органического происхожденияразвивается на фоне длительного вдыхания пыли органического происхождения (встречается чаще всего у работников цехов по переработки пшеницы в муку, работников по обработке льна, шерсти, сахарного тростника), эта группа пневмокониозов протекает по типу аллергического бронхиолита или астмы
Причины появления пневмокониоза
Глубина проникновения пылевых частиц в органы дыхательной системы и интенсивность их приклеивания к тканям зависит от дисперсности (размеров) вдыхаемых частиц. Наиболее опасными и активными являются частицы размеров 1-2 мкм – именно они проникают в дальние участки органов дыхания и оседают на стенках мелких бронхиол.
Более крупные частицы пыли задерживаются на стенках крупных бронхов и успешно удаляются из дыхательных путей посредством кашля и чихания.
Механизм развития заболевания: с чего начинается пневмокониоз?
Работники шахт в группе риска
Высокая степень загрязненности вдыхаемого воздуха в совокупности с недостаточно тщательным очищением бронхов от чужеродных патологических частиц приводит к оседанию пыли на поверхности бронхиол. При длительном воздействии чужеродных частиц на слизистые оболочки дыхательных путей и невозможности их откашлять постепенно развиваются фиброзные изменения легочной ткани, которые могут быть узелковыми, интерстициальными и узловыми.
При узелковом фиброзе в структуре легких образуются мелкие склеротические узлы, которые состоят из пучков соединительной ткани, загрязненных частичками пыли. При множественных узелках возможно их слияние друг с другом, что дает начало формированию крупных узлов, которые занимают большую часть доли легкого, а иногда и всю долю.
Наряду с фиброзными изменениями ткани легкого возникают эмфиземы – мелкоочаговые или буллезные на фоне которых часто развиваются патологические состояния в слизистой оболочке бронхов – бронхит или бронхиолит. По мере прогрессирования и развития пневмокониоза у больного появляются деструктивные и склерозирующие изменения в тканях, однако рентгенологически это выявляется не сразу.
Как проявляется заболевание: первые симптомы
Первые симптомы пневмокониоза могут возникать, как через 2-3 года от начала постоянного контакта с пылью, так и спустя 10-15 лет, в зависимости от течения и скорости прогрессирования патологического процесса.
В большинстве случаев независимо от вида пневмокониоза у больного будут одинаковые клинические симптомы:
- одышка, усиливающаяся при нагрузках;
- кашель с отделением небольшого количества мокроты;
- боли в грудной клетке колющего характера с иррадиацией в междулопаточную область и под лопатку – по мере прогрессирования заболевания боли возникают даже при глубоком вдохе.
Поздние симптомы
Спустя несколько лет от начала развития пневмокониоза у больного нарастает слабость и появляются дополнительные клинические симптомы:
- субфебрильная температура тела;
- повышенная потливость;
- стремительное похудание;
- появление одышки даже в состоянии покоя;
- синюшность губ, мочек ушей и кончиков пальцев, что связано с недостаточным газообменом и ограниченными функциями легких;
- деформация пальцев и ногтевой пластины – «ногти-стеклышки», «пальцы – барабанные палочки»;
- развитие дыхательной недостаточности, легочного сердца, легочной гипертензии.
Кроме этого, большая часть пневмокониозов осложняется хроническим воспалением бронхов с явлениями обструкции, приступами астмы. Такое заболевание, как туберкулез и пневмокониозы также является одним из осложнений силикоза, которое протекает с эрозиями легочных сосудов, бронхолегочными кровотечениями и образованием бронхиальных свищей.
При отсутствии своевременной диагностики и лечения, продолжении воздействия пыли на органы дыхательной системы, у больного возможно развитие следующих осложнений:
- эмфизема легких;
- бронхоэктатическая болезнь;
- спонтанный пневмоторакс;
- склеродермия;
- бронхиальная астма;
- рак легкого;
- плевральная мезотелиома.
Осложнения пневмокониоза
Методы диагностики заболевания
Своевременная диагноза – залог успешного лечения
При длительно не проходящей боли в груди с иррадиацией в межлопаточную область, кашле и нарастающей слабости больному необходимо обратиться за медицинской помощью. Врач проведет осмотр, соберет анамнез жизни (обязательно акцентируя внимание на том, где и сколько времени работал больной), прослушает дыхание и выдаст направления на дополнительные методы диагностики.
Для постановки диагноза и дифференциации пневмокониоза с бронхолегочными заболеваниями инфекционно-воспалительного характера назначают ряд исследований:
- флюорография крупным планом – позволяет выявить характерное усиление и деформацию легочного рисунка, а также наличие теней в некоторых очагах;
- рентген легких;
- компьютерная томография;
- МРТ.
Эти исследования позволяют диагностировать характер пневмокониоза и степень произошедших изменений в легочной ткани.
Для оценки кровотока и вентиляции легких больного проводится реопульмонография и сцинтиграфия. Для выявления наличия обструкции или ее отсутствия используют спирометрию, пикфлоуметрию, пневмотахографию.
На видео в этой статье вы сможете посмотреть, как проводятся исследования пациентам с подозрением на пневмокониоз. В некоторых случаях прибегают к проведению бронхоскопии, пункции лимфатических узлов и биопсии.
С целью определения флоры слизистых выделений при кашле назначают микроскопическое исследование мокроты. На основании результатов исследований больному назначают эффективное лечение пневмокониоза.
Лечение
Лечение пневмокониоза начинается, прежде всего, с прекращения контакта с фактором, спровоцировавшим развитие патологии.
Основными целями терапии является:
- остановка или некоторое замедление прогрессирования патологического процесса;
- симптоматическое лечение сопутствующих симптомов – кашля, одышки, гипертензии, гипоксии и других;
- предупреждение возможных осложнений.
Важное значение уделяется режиму питания больного с пневмокониозом – рацион должен быть сбалансированным, а готовые блюда с высоким содержание белка, минералов, витаминов.
Так как иммунитет пациента снижен на фоне происходящих патологических изменений в легких, то дл стимуляции защитных сил организма назначаются настойки из группы адаптогенов:
- Женьшеня;
- Лимонника китайского;
- Элеутерококка.
Также уделяют внимание закаливающим и оздоровительным физическим процедурам:
- ЛФК – инструкция требуемых упражнений расписывается для каждого пациента индивидуально, в зависимости от тяжести течения заболевания;
- массаж;
- контрастный душ;
- душ Шарко;
- оксигенотерапия (гипербарическая оксигенация, подача увлажненного кислорода через маску);
- УФ-облучение с целью повышения резистентности организма к бронхо-легочным заболеваниям.
Душ ШаркоВажно! Все физиотерапевтические методы лечения и ЛФК проводятся больным только в период ремиссии сопутствующих заболеваний легких и бронхов, так как возрастает риск развития осложнений.
Дважды в год людям с пневмокониозом показано санаторно-курортное лечение, направленно на общее оздоровление, укрепление защитных свойств организма, обогащение кислородом.
Пациентам, у которых пневмокониоз протекает с выраженными осложнениями, назначают лечение глюкокортикостероидами под туберкулостатической защитой. Общая продолжительность терапии в этом случае составляет не менее 1 месяца.
При развитии на фоне пневмокониоза сердечной или дыхательной недостаточности назначают прием сердечных гликозидов, бронхолитиков, мочегонных препаратов, антикоагулянтов.
Прогноз
Как правило, исход заболевания во многом определяется формой течения, стадией, на которой был выявлен пневмокониоз, и наличием сопутствующих заболеваний и осложнений. Считается, что наиболее неблагоприятным является течение силикоза, силикатоза и металлокониоза, так как эти формы заболевания могут прогрессировать даже после полного прекращения контакта больного с пылью.
Как предотвратить развитие пневмокониоза?
Основами профилактики пневмокониозов являются:
- улучшение условий труда для работников промышленных производств;
- использование респираторов и масок при работе с веществами, производящими большое количество пыли;
- хорошая вентиляция в цехах, где работают люди.
Лица, чья работа связана с постоянным контактом с пылью различного происхождения, в обязательном порядке должны проходить медицинские осмотры и ежегодно делать флюогрографию органов грудной клетки.
С целью предупреждения развития пневмокониоза запрещается принимать на работу в цеха по металлообработке (пшеницы, асбеста и других) лиц с хроническими заболеваниями бронхолегочной системы, дерматозами, искривлением носовой перегородки. Также нельзя работать на пыльном производстве людям, которые имеют врожденные заболевания сердца и аномалии развития органов дыхательной системы.
Читать далее…
Источник: https://zen.yandex.ru/media/id/59bf9ecc9d5cb3ee0df4e084/5a2e392857906a0ec513aa47
 Методы устранения энхондромы у пациента
Методы устранения энхондромы у пациента 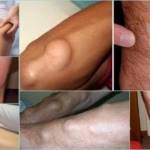 Первые симптомы развития энхондромы
Первые симптомы развития энхондромы 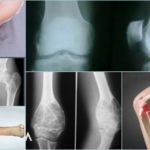 Энхондрома – внешние проявления патологии у пациента
Энхондрома – внешние проявления патологии у пациента