Миелопатией являются спинномозговые повреждения, которые могут развиваться по самым разным причинам. Когда поражению подвергаются позвонки шейного отдела, у пациентов обычно диагностируется миелопатия шейного отдела позвоночника.
Что это такое – можно узнать более подробно, если тщательно ознакомиться с возможными причинами заболевания, способами его лечения и последствиями.
Важно понимать, что любое повреждение спинного мозга может повлечь не только серьезные нарушения функциональности внутренних органов, но и паралич конечностей.
Что такое цервикальная миелопатия
В медицинской практике цервикальной миелопатией называется любое поражение спинного мозга, локализующееся в шейном отделе позвоночного столба. Причины образования этой патологии могут быть самыми разными, и дальнейшая терапия напрямую зависит от факторов, спровоцировавших возникновение миелопатии.
Симптоматика миелопатии выражается по-разному, из-за чего иногда болезнь могут путать с развитием опухолевидного образования или грыжи в межпозвоночных дисках.
Обычно шейная миелопатия характеризуется хроническим течением, при этом вызывая дистрофические расстройства функциональности спинного мозга.
Стоит отметить, что болезнь трудно поддается лечению, поэтому при первых признаках стоит обязательно обратиться за медицинской помощью для своевременной диагностики и лечения на ранних стадиях развития.
Почему развивается миелопатия шейного отдела
Существует большое количество факторов, способных вызывать развитие этого заболевания. Среди самых частых причин выделяют такие:
- травмы позвоночного столба;
- оперативные манипуляции, в частности — пункции спинного мозга;
- возникновение инфекционных и воспалительных процессов;
- слишком большие нагрузки на позвоночный столб в шейном отделе;
- сердечнососудистые патологии;
- возникновение опухолевидных образований или грыж, вызывающих компрессию спинного мозга;
- разрушение костных тканей и усыхание дисков вследствие природного старения;
- нарушения функциональности системы обмена веществ и недостаточность необходимых витаминов.
Цервикальная миелопатия может возникнуть даже из-за мышечного воспаления, вызванного неблагоприятными условиями. Тогда у пациентов наблюдаются отеки и спазмы мышечных тканей, вызывающие болевой синдром. При развитии шейной миелопатии у больных наблюдаются нарушения в работе всего организма, при этом снижаются защитные и рефлекторные функции.
Как классифицируется заболевание
В медицине миелопатии шейного отдела позвоночника классифицируются, исходя из причин, которые спровоцировали возникновение заболевания. Основываясь на скорости развития, миелопатия может быть:
- прогрессивной — наблюдается стремительное развитие патологии;
- хронической — клиническая симптоматика выражается слабо, при этом заболевание развивается медленно.
Также выделяют следующие виды — по причинам возникновения:
- травматическая — образуется вследствие травматизма шейного отдела позвоночника;
- компрессионная — причиной появления является компрессия позвоночного столба;
- ишемическая — может быть сосудистой и атеросклеротической, при этом возникает из-за сдавливания кровеносных сосудов;
- очаговая — причиной появления обычно является воздействие на организм радиоактивных компонентов, например, в случае облучения;
- спондилогенная шейная миелопатия — образуется как последствие дегенерации позвоночного столба;
- вертеброгенная — причиной появления являются грыжи межпозвоночных дисков, остеохондроз или стеноз позвоночника;
- инфекционная — диагностируется вместе с такими заболеваниями, как сифилис, ВИЧ, туберкулез или энтеровирусные инфекции;
- эпидуральная — может быть спровоцирована кровоизлиянием в спинной мозг, при этом последствия могут быть необратимыми;
- метаболическая — образуется при нарушениях функциональности эндокринной системы и обмена веществ.
Симптомы варьируются, исходя из первоначальной причины, спровоцировавшей заболевание.
Первые признаки заболевания
Исходя из возможной локализации заболевания, шейная миелопатия является наиболее сложной формой, требующей немедленного лечения в условиях стационара. Характерными признаками, указывающими на возникновение болезни, могут быть такие:
- болевой синдром в шейном отделе, при этом боль иррадирует в лопатки и плечи, усиливаясь при выполнении движений;
- слабость и спазмы в мышечных тканях конечностей;
- дискомфорт при выполнении поворотов головой;
- излишняя потливость;
- головокружения;
- нарушение мелкой моторики и онемение конечностей;
- нарушенная работа мозговой деятельности;
- проблемы мочеиспускания и нарушения акта дефекации;
- перепады артериального давления.
В случае наличия сложной формы у пациентов возможно образование парезов и даже паралича конечностей. Лечение данного заболевания вызывает некоторые трудности, поэтому, чтобы избежать серьезных осложнений и последствий, обратиться за медицинской помощью следует при возникновении первых характерных признаков болезни.
По каким симптомам ставят диагноз
Перед тем как определиться с методом лечения, необходимо точно диагностировать причину возникновения болезни и провести ряд клинических и лабораторных исследований. В процессе диагностирования врач проводит внешний осмотр пациента, выполняет проверку функциональности рефлексов и составляет анамнез.
Для установления точной клинической картины пациенту могут быть назначены следующие диагностические процедуры:
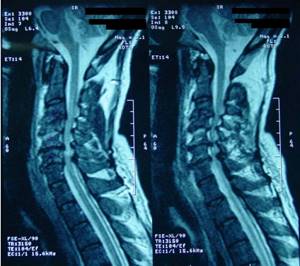
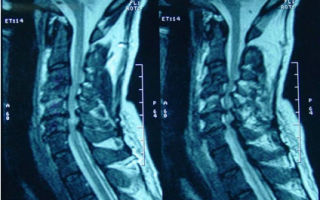
- миелография;
- магнитно-резонансная томография (МРТ);
- компьютерная томография (КТ);
- рентгенография;
- денситометрия;
- лучевая диагностика;
- электромиография;
- флюорография.
В некоторых случаях возможно назначение дополнительных исследований, таких, как:
- пункция;
- анализ крови (общий и биохимический);
- анализ цереброспинальной жидкости;
- биопсия.
Проведение пункции необходимо для определения онкологий, при этом выявляются раковые клетки. Подобрать наиболее результативный метод лечения шейной миелопатии можно, только основываясь на результатах проведенных исследований, возрасте пациента и его общем состоянии здоровья.
Как лечится цервикальная миелопатия
После проведения всех диагностических мероприятий доктор назначает наиболее эффективную терапию, основываясь на интенсивности и причине появления болезни. Лечение миелопатии шейного отдела позвоночника может проводиться как консервативными, так и оперативными методами.
Также во внимание берется возраст пациента и наличие или отсутствие сопутствующих заболеваний. При своевременном выявлении болезни в процессе лечения можно обойтись без оперативного вмешательства, при этом пациенту назначается полный покой для шейного отдела позвоночника, обеспечить который можно при помощи шейного воротника.
Операция при цервикальной миелопатии
Если диагностирована сложная миелопатия, и консервативные методы лечения не оказывают желаемого результата — пациенту назначается оперативное лечение.
Хирургические манипуляции могут быть осуществлены, только если у пациента не имеется каких-либо противопоказаний и риска повреждения головного мозга.
Главной целью операции является устранение риска паралича конечностей, который может привести к нетрудоспособности больного.
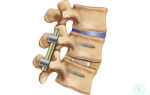
В случае частичного разрушения позвоночного столба пациенту необходимо провести установку имплантатов. После проведения операции больному назначается медикаментозное лечение и реабилитационный курс, предназначенный для восстановления функциональности травмированной области.
Какие лекарства показаны при цервикальной миелопатии
Медикаментозная терапия при миелопатии шейного отдела позвоночника зависит от причины возникновения болезни. Практически всегда пациентам назначаются нестероидные противовоспалительные средства, предназначенные для устранения характерной симптоматики, уменьшения отеков и воспалительных процессов. Также больным могут быть назначены средства, улучшающие метаболические процессы.
При инфекционной цервикальной миелопатии лечение может предусматривать прием антибиотиков для устранения основного заболевания, провоцирующего патологию. Также пациенту обязательно назначаются средства для укрепления общей иммунной системы, витамины и минералы, необходимые организму.
Осложнения
В случае образования миелопатии шейного отдела позвоночного столба последствия могут быть весьма серьезными. Поздняя диагностика и отсутствие лечения может стать причиной таких последствий:
- хроническая компрессия спинного мозга;
- ущемление корешков нервов и сдавливание кровеносных сосудов, питающих спинной мозг;
- потеря функциональности конечностей (паралич);
- нарушения чувствительности кожного покрова и даже полная потеря рефлексов;
- нарушенная функциональность органов таза.
Чтобы предотвратить подобные осложнения, следует при первых признаках обратиться за медицинской помощью, пройти полное обследование и при необходимости своевременно начать курс терапии.
Как предотвратить цервикальную миелопатию
В связи с тем, что причин возникновения этого заболевания существует много, определенного способа для предотвращения цервикальной миелопатии не существует.
Уменьшить вероятность образования этой болезни можно, если вести здоровый образ жизни, правильно питаться и уделять время занятиям физкультурой.
Здоровью позвоночника необходимо уделять отдельное внимание, избегая его перенапряжения и возможных повреждений.
Прогноз шейной миелопатии во многом зависит от факторов, спровоцировавших появление болезни, степени развития клинической симптоматики и назначенных методов лечения. Чем раньше диагностировано заболевание и начата терапия — тем больше шансов у пациента на успешное выздоровление.
Источник: https://onevrologii.ru/bolezni-spinnogo-mozga/tservikalnaya-mielopatiya-shejnogo-otdela-pozvonochnika-simptomy-i-lechenie
Миелопатия: что это такое, причины, симптомы, виды
Миелопатия позвоночника может возникать вследствие различных причин и иметь отличные симптоматические проявления. Патология преимущественно поражает шейный отдел, но также способна локализоваться в грудной или поясничной части позвоночного столба. Отсутствие своевременной терапии может обернуться появлением тяжелых осложнений.
Что это такое?
Миелопатия – это комплексное понятие, за которым скрываются соматические, атрофические нарушения спинного мозга вследствие различных причин: от нарушения кровоснабжения или метаболизма клеток до тяжелого онкологического процесса.
Учитывая этиологический фактор проблемы, выделяют несколько разновидностей заболевания (токсическая, сосудистая, инфекционная миелопатия и т.д.). Каждый тип патологии имеет свой механизм развития, клиническую картину и схему лечения.
Сосудистая миелопатия
Это одна из наиболее диагностируемых форм заболевания, узнать подробнее о которой можно в статье «Сосудистая миелопатия».
Симптомы
Клиническая картина миелопатии отличается с учетом этиологии и формы патологии. Однако существуют некоторые общие симптомы заболевания.
На начальном этапе развития симптоматика неспецифическая, слабо выраженная, из-за чего больной не спешит с обращением к врачу.
Первое время может наблюдаться общее ухудшение самочувствия, слабость, гипертермия, озноб и головокружение. Со временем начинают добавляться такие неврологические симптомы:
- болевой синдром, сопровождающийся корешковым синдромом;
- ощущение покалывания, мурашек или онемение;
- нарушение координации, мелкой моторики;
- изменение походки;
- ухудшение интеллектуальных способностей;
- забывчивость.
Также могут наблюдаться следующие симптоматические проявления:
- спазмы мышц, судороги;
- выраженная мышечная слабость;
- гипергидроз;
- ограничение подвижности;
- трудности в совершении непроизвольных движений.
Поражение спинного мозга нередко сопровождается парестезией и параличами, а также нарушением функционирования внутренних органов, а частности кишечника или мочевого пузыря, что выражается в нарушении пищеварения, непроизвольном опорожнении. Из-за неспецифичности клинической картины многие больные не идут в больницу, принимая появившиеся симптомы за обострение остеохондроза, атеросклероза или другой патологии.
Но со временем прогрессирования патологии симптоматика становится более выраженной, добавляются новые признаки. О развитии миелопатии обычно можно говорить, если присутствует выраженная боль в пораженной области, двигательные расстройства, сокращение мышц ног, а также нарушение функционирования тазовых органов, параличи, парезы.
Причины
Миелопатия – это не отдельная патология, а целый комплекс заболеваний различной этиологии. Можно выделить следующие самые распространенные причины такого патологического процесса:
- дегенеративно-дистрофические изменения позвоночного столба: остеохондроз, спондилолистез, спондилез;
- механические повреждения позвонков;
- сосудистые патологии: тромбоз, атеросклероз;
- нарушение кровоснабжения мозга, провоцирующее некроз клеток позвоночника;
- сжатие спинного мозга вследствие смещения дисков, нестабильности позвонков, травмы или онкологического процесса;
- туберкулез или другое инфекционное поражение спинного мозга;
- нарушение метаболизма;
- некорректно сделанная операция на позвоночнике или пункция;
- токсическое, радиоактивное влияние на организм;
- онкологические процессы;
- демиелинизация ЦНС;
- врожденные аномалии формирования позвоночного столба;
- дефицит витамина Е, В12.
Также миелопатия способна возникнуть на фоне физического перенапряжения, регулярного подъема тяжестей. Из-за такого многообразия этиологических факторов патология может диагностироваться у людей любой возрастной категории. В зоне риска находятся мужчины и женщины, столкнувшиеся такими проблемами:
- рассеянный склероз;
- недуги сердца, сосудов;
- инфекционные патологии;
- дислипидемия;
- онкология.
Спинной мозг чаще всего поражается у людей, профессионально занимающихся спортом, принимающих стероиды, имеющих сидячую работу. Немаловажную роль играет наследственный фактор.
Где бывает?
Поражение спинного мозга может наблюдаться в любом отделе позвоночника: шейном, грудном, поясничном. Иногда наблюдается одновременно несколько патологических очагов.
Шейный отдел
Чаще всего диагностируется миелопатия шейного отдела, которую также принято называть цервикальной миелопатией. При поражении спинного мозга шейного отдела позвоночника появляются такие симптомы:
- выраженная слабость, паралич рук;
- спазмы мышц верхней части тела;
- небольшие судороги, дрожание рук;
- нарушение чувствительности, онемение кожи шеи, рук;
- тупая постоянная болезненность шеи, затылочной части, возле лопаток.
Иногда, вследствие сдавливания первых позвонков шейного отдела происходит нарушение функционирования лицевого нерва, что выражается в снижении чувствительности кожи лица.
Грудной отдел
Поражение грудного отдела позвоночного столба встречается гораздо реже, чем цервикальная миелопатия, и проявляется такими симптомами:
- ослабленность рук, вплоть до невозможности выполнять бытовые дела;
- парестезия;
- спазмы мышц рук, грудного отдела;
- подергивание спинных, грудных мышц;
- покалывание возле лопаточной кости;
- неконтролируемое подергивание рук;
Основным признаком болезни является выраженный болевой синдром, локализующийся в области ребер, грудины. Боль становится интенсивнее при резких движениях туловища и напоминает прединфарктное состояние. Многие люди принимают болевые ощущения за сердечную боль и принимают сердечные капли, однако симптоматика не исчезает.
Поясничный отдел
Миелопатия поясничного отдела – это редкое явление, которое обычно возникает у людей с наследственной предрасположенностью, нарушением свертываемости крови, инфекционными болезнями. О развитии патологии могут свидетельствовать такие симптомы:
- парестезия нижней части туловища;
- выраженная слабость нижних конечностей, затрудняющая передвижение;
- снижение рефлексов ног;
- люмбалгия;
- отказ нижней части туловища.
При миелопатияи поясничного отдела позвоночника происходит повреждение внутренних органов, что проявляется в нарушении функционирования некоторых внутренних органов.
Диагностика
При появлении первых признаков патологического процесса нужно срочно посетить больницу для выявления проблемы и подбора адекватного лечения. Симптоматика миелопатии позвоночника подходит многим заболеваниям, поэтому очень важно провести дифференциальную диагностику.
Первым делом врач опрашивает пациента, собирает подробный анамнез и проводит тщательный осмотр, на основании чего ставит предварительный диагноз. Заподозрить поражение спинного мозга можно, если пациент страдает от онкологии, заболеваний позвоночника или сосудистых патологий.
Для подтверждения диагноза назначается проведение следующих диагностических мероприятий:
- Лабораторные исследования. Позволяют выявить воспаление, инфекционных агентов, аутоиммунные патологии.
- Рентгенография. Позволяет изучить состояние костных структур, выявить дегенеративно-дистрофические изменения, грыжу.
- КТ, МРТ. Позволяют детально изучить состояние спинного мозга, диагностировать опухоли, грыжи.
- ЭМГ, ЭНГ. Назначаются для оценки степени поражения ЦНС, периферических нервов.
С учетом типа миелографии могут назначаться дополнительные методы диагностики, консультации специалистов смежных направлений.
Лечение
Особенности терапии миелопатии позвоночника зависят от этиологии и формы заболевания, степени поражения спинного мозга.
- Сначала устраняются симптоматические проявления и основная проблема. Для этого назначается медикаментозная терапия (НПВС, спазмолитики, сосудорасширяющие, миорелаксанты), физиопроцедуры (УВЧ, электрофорез), ЛФК, массаж, мануальная терапия.
- В тяжелых случаях проводится хирургическое вмешательство.
Более подробно узнать о лечении миелопатии можно в статье «Лечение миелопатии».
Осложнения
Если лечение миелопатии было начато своевременно, то прогноз благоприятный. При отсутствии адекватной терапии могут возникнуть такие осложнения:
- сенситивная атаксия;
- некроз спинного мозга;
- парестезия, паралич;
- потеря рефлексов;
- компрессия нервов, сосудов;
- двигательные расстройства.
Еще одним возможным осложнением поражения спинного мозга являются фантомные боли. Если миелопатия протекает в легкой форме, то существует высокая вероятность полноценного восстановления.
Но иногда остановить течение патологии невозможно, вследствие чего больной становится инвалидом. Предупредить развитие тяжелых последствий можно, если своевременно лечить любые заболевания, избегать травм позвоночника, вести здоровый образ жизни.
Источник: https://columna-vertebralis.ru/zabolevaniya/mielopatiya
Миелопатия
Миелопатия — обобщенное понятие, используемое в неврологии для обозначения различных по своей этиологии поражений спинного мозга, обычно имеющих хроническое течение. Клинически они могут проявляться нарушениями силы и тонуса мышц, различными сенсорными расстройствами, дисфункцией тазовых органов. Задачей диагностического поиска при миелопатии является выявление причинного заболевания. С этой целью проводится рентгенография позвоночника, МРТ, ЭМГ, ЭНГ, ангиография, анализ ликвора, биохимические исследования крови, ПЦР-диагностика и др. Лечебная тактика основана на терапии основного заболевания, симптоматическом лечении и реабилитации при помощи ЛФК, механотерапии, массажа, иглоукалывания и физиотерапии.
Миелопатия является комплексным понятием, включающим в себя любые дистрофические изменения спинного мозга, не зависимо от их этиологии. Как правило, это хронические или подострые дегенеративные процессы, происходящие в результате нарушения кровоснабжения и метаболизма отдельных спинномозговых сегментов.
Зачастую миелопатия выступает в роли осложнения дегенеративно-дистрофических заболеваний позвоночника, сосудистой патологии, токсического воздействия, травмы позвоночника, дисметаболических изменений или инфекционных процессов. Поэтому в уточненном диагнозе перед термином «миелопатия» непременно должно стоять указание на природу поражения спинного мозга.
Например, «ишемическая миелопатия», «компрессионная миелопатия» и т. д.
Миелопатия
В преобладающем большинстве случаев патологические процессы, приводящие к развитию миелопатии, локализуются вне спинного мозга. В первую очередь это дегенеративные изменения позвоночника (остеохондроз, спондилоартроз, спондилез, инволютивный спондилолистез) и травмы (перелом позвонка, подвывих или вывих позвонков, компрессионный перелом позвоночника).
За ними следуют сосудистые заболевания (атеросклероз, тромбоз спинальных сосудов), аномалии развития позвоночника, опухолевые процессы в области позвоночника, метаболические нарушения (при диспротеинемии, сахарном диабете, фенилкетонурии, лизосомальных болезнях накопления), туберкулез и остеомиелит позвоночника.
К патологическим изменениям спинного мозга может привести радиоактивное и токсическое воздействие на организм.
Реже встречаются миелопатии, обусловленные непосредственным поражением вещества спинного мозга.
Первопричиной их возникновения могут являться: позвоночно-спинномозговая травма, инфекционные поражения и опухоли спинного мозга, гематомиелия, демиелинизация. Последняя может носить наследственный (при синдроме Русси-Леви, болезни Рефсума и пр.
) или приобретенный (при рассеянном склерозе) характер. В исключительных случаях миелопатия развивается в качестве осложнения люмбальной пункции.
Среди патогенетических механизмов возникновения миелопатии преобладает компрессионный. Возможна компрессия межпозвоночной грыжей, остеофитами, отломками при переломе, опухолью, посттравматической гематомой, смещенным позвонком.
При этом происходит как непосредственное сдавление спинного мозга, так и пережатие спинномозговых сосудов, следствием чего является гипоксия и нарушение питания, а затем дегенерация и гибель нервных клеток пораженного спинномозгового сегмента. Возникновение и развитие патологических изменений реализуется постепенно с увеличением компрессии.
Результат — выпадение функции нейронов данного сегмента и блокировка проведения через него импульсов, идущих по проводящим путям спинного мозга.
В современной неврологии миелопатия традиционно классифицируется по этиологическому принципу.
- Спондилогенная (в т. ч. дискогенная) — связана с различными дегенеративными процессами позвоночного столба.
- Ишемическая (дисциркуляторная, атеросклеротическая, сосудистая) — развивается на фоне хронического нарушения спинномозгового кровообращения.
- Посттравматическая — обусловлена как непосредственной травмой спинного мозга (сотрясение, ушиб), так и с компрессионным воздействием гематомы, смещенных позвонков или их частей при переломе.
- Карциноматозная — является проявлением паранеопластического поражения ЦНС при лейкемии, лимфоме, лимфогранулематозе, раке легкого и др. онкологической патологии.
- Инфекционная — встречается при ВИЧ, сифилисе (нейросифилис), болезни Лайма, энтеровирусной инфекции у детей.
- Токсическая — обусловлена токсическим воздействием на ЦНС. Может наблюдаться при дифтерии.
- Радиационная — зависит от дозы и времени радиоактивного облучения. Радиационная миелопатия может возникать после лучевой терапии злокачественных новообразований.
- Метаболическая — редко встречающееся осложнение эндокринных и метаболических расстройств.
- Демиелинизирующая — результат наследственных или приобретенных демиелинизирующих процессов в ЦНС.
Клинически миелопатия проявляется целым рядом неврологических симптомов, которые практически не имеют специфики, отражающей ее этиологию, и всецело зависят от уровня и степени поражения спинного мозга.
В целом миелопатический симптомокомплекс включает периферический парез/паралич с мышечной гипотонией и гипорефлексией, развивающийся на уровне пораженных сегментов; центральный парез/паралич с мышечным гипертонусом и гиперрефлексией, распространяющийся ниже уровня локализации патологических изменений; гипестезиею и парестезию как на уровне поражения, так и ниже его; тазовые нарушения (задержка или недержание мочи и кала).
Дискогенная миелопатия, инфекционная миелопатия и компрессионная миелопатия рассмотрены в соответствующих самостоятельных обзорах.
Ишемическая миелопатия
Спинномозговые сосуды гораздо реже подвергаются образованию атеросклеротических бляшек и тромбозу, чем церебральные (сосуды головного мозга). Как правило, это происходит у лиц старше 60 лет.
Наиболее чувствительными к ишемии являются мотонейроны, находящиеся в передних рогах спинного мозга. По этой причине в клинической картине сосудистой миелопатии ведущее место занимают двигательные нарушения, что напоминает проявления БАС.
Расстройства чувствительной сферы минимальны и выявляются лишь при тщательном неврологическом осмотре.
Посттравматическая миелопатия
Представляет собой развивающийся в зависимости от тяжести травмы и течения ближайшего посттравматического периода спинальный синдром.
По клиническим проявлениям часто имеет много общего с сирингомиелией, в частности диссоциированный тип чувствительных расстройств: выпадение поверхностной (температурной, болевой и тактильной) чувствительности при сохранности глубокой (мышечно-суставной и вибрационной). Обычно посттравматическая миелопатия носит необратимый характер и составляет основу резидуальных (остаточных) явлений травмы.
В отдельных случаях отмечается ее прогредиентное течение с прогрессированием сенсорных нарушений. Зачастую посттравматическая миелопатия осложняется интеркуррентными инфекциями мочевыводящих путей (циститом, уретритом, пиелонефритом); возможен сепсис.
Радиационная миелопатия
Наиболее часто наблюдается в шейных спинномозговых сегментах у пациентов, прошедших лучевую терапию рака глотки или рака гортани; в грудном отделе — у больных, получавших облучение по поводу опухолей средостения. Развивается в период от 6 мес до 3-х лет после лучевых нагрузок; в среднем спустя 1 год.
В таких случаях миелопатия нуждается в дифференциальной диагностике со спинномозговыми метастазами имеющейся опухоли. Типично медленное прогрессирование клиники, обусловленное постепенным некрозом тканей спинного мозга. При неврологическом осмотре может выявляться синдром Броун-Секара.
В цереброспинальной жидкости изменения не наблюдаются.
Карциноматозная миелопатия
Обусловлена токсическим влиянием опухоли и воздействием синтезируемых ею биологически активных веществ, что в конечном итоге приводит к некротическим изменениям спинномозговых структур.
Клинический симптомокомплекс во многом повторяет неврологические нарушения при боковом амиотрофическом склерозе. Поэтому некоторые авторы относят этот вид миелопатии к особой форме БАС.
В ликворе может выявляться плеоцитоз и умеренный гиперальбуминоз.
Диагностический алгоритм при выявлении признаков миелопатии направлен на исключение другой, сходной по клиническим симптомам, патологии ЦНС и установление этиологического фактора, лежащего в основе дистрофических изменений спинного мозга.
Он включает общий и биохимический анализ крови, рентгенографию позвоночника, МРТ позвоночника, электромиографию (ЭМГ), электронейрографию (ЭНГ), исследование вызванных потенциалов, МР- или КТ-ангиографию спинного мозга, люмбальную пункцию.
По показаниям при отсутствии возможности проведения МРТ в отдельных случаях могут быть выполнены миелография и дискография. При подозрении на инфекционную природу миелопатии проводится исследование крови на стерильность, RРR-тест, ПЦР-исследования, посев спинномозговой жидкости.
В ходе диагностического поиска невролог может привлекать к совместному консультированию других специалистов: вертебролога, фтизиатра, онколога, венеролога; при предположении о демиелинизирующей наследственной миелопатии — генетика.
Тактика лечения миелопатии зависит от ее этиологии и клинической формы. Она включает терапию причинного заболевания и симптоматическое лечение.
При компрессионной миелопатии первоочередным является устранение компрессии. С этой целью может быть показано удаление клина Урбана, дренирование кисты, удаление гематомы и опухоли.
При сужении позвоночного канала пациент направляется к нейрохирургу для решения вопроса о возможном проведении декомпрессивной операции: ламинэктомии, фасетэктомии или пункционной декомпрессии диска.
Если компрессионная миелопатия обусловлена грыжей межпозвоночного диска, то в зависимости от степени протрузии и состояния диска выполняется микродискэктомия или дискэктомия.
Лечение ишемической миелопатии заключается в устранении факторов компрессии сосудов и проведении сосудистой терапии.
Поскольку сосудистый компонент присутствует в патогенезе практически любой миелопатии, подобное лечение входит в комплексную терапию большинства больных.
Оно включает спазмолитические и сосудорасширяющие средства (дротаверин, ксантинола никотинат, папаверин, винпоцетин), препараты улучшающие микроциркуляцию и реологические свойства крови (пентоксифиллин).
При токсической миелопатии основу лечения составляет дезинтоксикация, при инфекционной — адекватная этиологии антибактериальная терапия. Большие трудности представляет лечение наследственной демиелинизирующей миелопатии и канцероматозной миелопатии при гемобластозах. Зачастую оно сводится к проведению симптоматической терапии.
Обязательными в лечении миелопатии являются препараты, улучшающие метаболизм нервной ткани и снижающие ее подверженность гипоксии.
К ним относятся нейропротекторы, метаболиты и витамины (гидролизат мозга свиньи, пирацетам, гемодериват крови телят, вит В1, вит В6).
Многим пациентам показана консультация физиотерапевта для оптимального подбора методов физиотерапевтического воздействия: диатермии, гальванизации, УВЧ, парафинотерапии и пр.
С целью увеличения объема двигательной активности, выработки навыков самообслуживания, предупреждения развития осложнений (мышечных атрофий, контрактур суставов, пролежней, застойной пневмонии) с ранних сроков заболевания больным миелопатией показано проведение ЛФК, массажа и реабилитационной физиотерапии (электростимуляция, электрофорез с неостигмином, рефлексотерапия, СМТ паретичных мышц, водолечение). При глубоких парезах ЛФК состоит в выполнении пассивных упражнений и механотерапии.
В случае своевременного устранения сдавления компрессионная миелопатия имеет благоприятное течение: при соответствующем лечении ее симптомы могут в значительной степени редуцироваться.
Ишемическая миелопатия зачастую имеет прогрессирующее течение; повторные курсы сосудистой терапии могут на время стабилизировать состояние. Посттравматическая миелопатия, как правило, стабильна: ее симптомы не редуцируются и не прогрессируют.
Неблагоприятный прогноз и неуклонно прогрессирующее течение имеют радиационная, демиелинизирующая и карциноматозная миелопатия.
Профилактика миелопатии заключается в предупреждении заболеваний, способных привести к ее развитию. Это своевременное выявление и лечение патологии позвоночника и сосудистых заболеваний; стабильная компенсация эндокринных и метаболических расстройств; предупреждение травматизма, инфекционных заболеваний, интоксикаций свинцом, цианидами, гексахлорофеном и др.
Источник: https://www.KrasotaiMedicina.ru/diseases/zabolevanija_neurology/myelopathy
Шейная миелопатия: причины, симптомы, лечение, прогноз
Патология, возникающая вследствие повреждения спинного мозга, называется миелопатия.
Если поражение приходится на первые семь позвонков (шею), то речь идет о миелопатии шейного отдела, симптомы, причины возникновения и варианты лечения которой будут рассмотрены в этой статье.
Спинной мозг человека является частью ЦНС, на которую возложены важные функции. Любое его заболевание приведет к нарушениям нормального функционирования организма и сбоям в работе внутренних органов.
Почему развивается миелопатия
Любое заболевание, в том числе и миелопатия шейного отдела, не появляется просто так. На все есть причины. К наиболее распространенным относятся:
- Сильные ушибы и другие травмы в области шеи;
- Неудачно сделанные пункции и операции;
- Воспалительные и инфекционные процессы;
- Чрезмерные нагрузки на позвоночник;
- Занятия некоторыми видами спорта на профессиональном уровне;
- Патологии сердечно-сосудистой системы;
- Опухоли, грыжи, вызывающие компрессию спинного мозга;
- Разрушение костной ткани, усыхание межпозвоночных дисков ввиду возрастных изменений;
- Нехватка питательных элементов, нарушение обмена веществ в организме.
Причиной шейной миелопатии может стать мышечное воспаление, полученное на сквозняке или при иных неблагоприятных условиях. В результате начинается отек мышечной ткани, нарушение сокращения. Сопровождается болезненными ощущениями в области шеи, сдавливанием нервных окончаний, спазмами.
Из-за нарушений в работе нервной системы, развивается миелопатия шейного отдела. Это влияет на работу всего организма, ухудшает рефлекторную функцию и снижает защитную. Провоцируют болезнь воспаления суставов (артрит), патологии аутоиммунной системы (поперечный миелит, рассеянный склероз), онкологии, радиоактивное облучение, врожденные аномалии позвоночника.
Классификация заболевания
Шейная миелопатия классифицируется по причинам возникновения, характеру и интенсивности. Выделяют такие ее виды, исходя из скорости развития болезни:
- Прогрессивная – стремительно развивающаяся;
- Хроническая – слабая симптоматика, болезнь не прогрессирует.
Чаще всего в появлении миелопатии шейного отдела виновата другая болезнь, о чем свидетельствуют названия:
- Травматическая – вызвана полученной травмой;
- Компрессионная – появляется в результате компрессии позвоночника;
- Ишемическая – делится на атеросклеротическую и сосудистую формы, получается вследствие пережатия кровеносных сосудов, нарушения процесса кровообращения;
- Очаговая – возникает из-за воздействия на организм радиоактивных веществ и пр.;
- Спондилогенная – результат процесса дегенерации позвоночника;
- Вертеброгенная – появляется вслед за грыжей, остеохондрозом, стенозом позвоночного канала, травмированием;
- Инфекционная – может стать спутником сифилиса, туберкулеза, ВИЧ, энтеровирусной инфекции;
- Эпидуральная – вызвана кровоизлиянием в спинной мозг, что может привести к необратимым последствиям;
- Метаболическая – возникает из-за сбоев в работе эндокринной системы и обменных процессах.
Ввиду того, что классификация шейной миелопатии обширна, болезнь сопровождает различная симптоматика.
- Возможно информация будет вам полезна: вторичный стеноз
Основные симптомы
Из всех возможных мест локализации, миелопатия шейного отдела считается самой сложной. Следует незамедлительно обратиться в больницу, если появились следующие признаки:
- Болезненные ощущения в области шеи, отдающие между лопаток и на плечи, усиливающиеся в процессе движений, не затухающие после обезболивающего;
- Судороги, спазмы, слабость конечностей;
- Скованность и дискомфорт при движении головой;
- Головокружение;
- Потливость;
- Онемение конечностей, возникновение «мурашек», проблемы с мелкой моторикой;
- Самопроизвольное подергивание рук;
- Сбои в координации движений, изменение походки, неуверенность в движениях;
- Ухудшение памяти, мозговой деятельности;
- Проблемы с дефекацией и мочеиспусканием;
- Онемение кожных покровов на шее;
- Скачки давления.
Сложные случаи миелопатии шейного отдела могут сопровождать парезы и паралич. Не следует пренебрегать врачебной помощью, восстановить функциональность парализованных конечностей довольно сложно. Своевременная диагностика заболевания поможет избежать необратимых последствий.
Также будет интересно: невринома позвоночника.
Как диагностируют болезнь
Чтобы лечение было эффективным, важно пройти комплексное обследование, включающее лабораторные и клинические исследования. На первом этапе, доктор проводит опрос больного, пальпацию пораженного участка, проверяет функциональные возможности и рефлексы, составляет анамнез.
Для более точного диагностирования, применяются следующие инструментальные исследования:
- Миелографию;
- Магнитно-резонансную томографию;
- Компьютерную томографию;
- Рентгенографию;
- Денситометрию;
- Кардиограмму;
- Лучевую диагностику;
- Флюорографию;
- Электромиографию.
Дополнительно лечащий врач может назначить несколько лабораторных исследований, которые покажут полную картину. К ним относятся:
- Общий и биохимический анализы крови;
- Биопсию тканей;
- Пункцию;
- Анализ жидкости цереброспинальной.
Пункция спинного мозга проводится в том случае, если доктор подозревает у пациента онкологию. Процедура позволит определить наличие клеток рака позвоночника.
Также выполняется рефлекторное тестирование, отслеживается активность работы ткани мышц, проверяется зрение.
Только после проведения всех диагностических процедур, врач подбирает наиболее подходящее лечение, учитывая возраст пациента и наличие сопутствующих заболеваний.
Как лечат миелопатию
Лечащий врач назначает терапию исходя из причин и интенсивности заболевания. Она может быть консервативной или оперативной.
Если пациент жалуется на сильные болезненные ощущения, ему прописывают обезболивающие, противовоспалительные, противоотечные препараты (Индометацин, Ибупрофен, Ортофен).
Если есть сдавливания нервных окончаний, вызывающие нестерпимые боли, назначаются уколы стероидных гормонов.
- Нарушение статики шейного отдела позвоночника.
Когда анализы выявили инфекцию в организме, рекомендуется принимать антибактериальные препараты, которые подбираются в зависимости от возбудителя. Чтобы улучшить обменные процессы и не допустить гипоксии тканей, выписываются Пирацетам, Актовегин, Церебролизин. Чтобы снять мышечный спазм и боли в шее, подойдут Баксолан, Толперизон, Мидокалм, Сирдалуд.
Средства, расширяющие кровеносные сосуды, улучшающие кровообращение и нейропротекторы, рекомендуется принимать при ишемической шейной миелопатии. К ним относятся: Трентал, Но-Шпа, Танакан, Папаверин, Кавинтон.
В процессе лечения важно следить за разнообразием рациона питания, чтобы организм получал необходимые вещества, а иммунная система работала без перебоев. Особенно, это касается витаминов B6 и B1. Рекомендуется прием витаминно-минеральных комплексов, которые можно приобрести в любом аптечном пункте.
Для снятия нагрузки на мышцы шейного отдела позвоночника, врач может назначить шейный воротник. Устройство укрепляет структуру мышечной ткани, дает ей отдых, уменьшает сдавливание нервов. Нельзя использовать воротник слишком долго иначе мышцы ослабнут, и эффект получится противоположным.
Чтобы закрепить достигнутый в процессе терапии результат, пациент направляется на лечебную физкультуру и физиотерапевтические процедуры. Курс длится до двух месяцев и направлен на вытягивание шейных позвонков. Упражнения выполняются только под наблюдением специалиста.
В тяжелых случаях миелопатия шейного отдела позвоночника лечится путем хирургического вмешательства. Операция проводится в том случае, если длительное медикаментозное лечение не принесло положительных результатов, когда наблюдаются сильные боли на фоне прогрессирующей болезни.
Хирургическим путем избавляются от межпозвоночной грыжи, опухолей. Неблагоприятные прогнозы при миелопатии на фоне артрита.
Эту патологию невозможно полностью излечить, поэтому врач дает рекомендации по предупреждению прогрессирования заболевания и выписывает препараты, помогающие снизить боль.
Миелопатия шейного отдела может закончиться довольно серьезными негативными последствиями в виде паралича, нарушения двигательной функции, фантомной боли, нарушения рефлексов, уменьшения чувствительности. Чем легче повреждение, чем быстрее будет предоставлена медицинская помощь, тем больше шансов на скорое выздоровление.
| Пожалуйста, оцените статью |
СОВЕТУЮ ПОЧИТАТЬ ЕЩЁ СТАТЬИ ПО ТЕМЕ
Источник: https://pozvonochnik.guru/boli-v-shee/mielopatiya-shejnogo-otdela.html
Клиническая картина и лечение миелорадикулопатии шейного отдела
Содержание:
- Клиническая картина
- Что провоцирует болезнь
- Диагностика
- Консервативная терапия
Миелорадикулопатия шейного отдела – заболевание, которое связано с поражением шейного отдела позвоночника и спинного мозга. Причём появиться данная патология может по самым разным причинам, и чаще всего это травмы шеи, воспаления, интоксикации, опухоли, атеросклероз и заболевания внутренних органов.
Обычно заболевание начинается с повышенного артериального давления, потери памяти и болевых ощущений в области шеи. Симптомы постепенно прогрессируют, и в итоге начинает страдать весь организм.
Клиническая картина
Симптомы этой патологии довольно разнообразны, но основным проявлением является боль в области шеи, которая может быть разной интенсивности и продолжительности. Однако это не единственный признак. Чаще всего на приёме у врача пациент может жаловаться на:
- Дискомфорт или скованность при движении головой.
- Боль, которая распространяется и на другие части тела, например, плечи или руки.
- Неуверенная походка.
- Слабость в руках и ногах.
- Повышенное потоотделение.
- Нарушение нормальной работы кишечника.
- Нарушение нормальной работы мочевого пузыря.
- Головокружение.
- Повышенное артериальное давление.
- Забывчивость.
- Проблемы с мелкой моторикой.
- Онемение конечностей.
Все эти симптомы могут появляться как одновременно, так и последовательно, причём у некоторых пациентов могут преобладать одни признаки, у других – совершенно другие. Всё это в какой-то степени усложняет диагностику.
Поэтому при появлении первых признаков нездоровья пациенту следует немедленно обратиться к врачу. Только так можно поставить правильный диагноз на самом раннем этапе и попытаться вылечить пациента без каких-либо осложнений, которые могут появиться в дальнейшем.
Что провоцирует болезнь
Миелорадикулопатия – болезнь, которая появляется на фоне других заболеваний. Так, например, основной причиной можно считать заболевания сердца и сосудов, которые протекают с нарушением кровообращения. Из-за нехватки кислорода или питательных веществ клетки спинного мозга начинают постепенно отмирать, что и приводит к развитию патологии.
Второй провоцирующий фактор – длительные физические нагрузки большой интенсивности, что чаще всего бывает у тех, кто занимается спортом. Из-за этого страдают не только мышцы, но и позвоночник и сам спинной мозг, что в будущем может негативно сказаться на его здоровье.
И, наконец, вызвать патологию могут болезни нервной системы и заболевания суставов. Всё это, в свою очередь, приводит к появлению тех самых причин, по которым и развивается миелорадикулопатия.
Диагностика
Огромное значение в правильном лечении играет диагностика. На первичном приёме врач должен осмотреть пациента и расспросить обо всех имеющихся жалобах. После чего, если это необходимо, могут быть назначены всевозможные диагностические процедуры – рентгенография, УЗИ, КТ, МРТ и некоторые другие.
По результатам обследования врач может поставить правильный диагноз и приступить к лечению.
Консервативная терапия
Если это воспалительные заболевания позвоночника либо какие-то другие проблемы с ним, то обычно назначаются лекарства из группы НПВС, которые снимут воспаление, отёчность и помогут защемлённому нерву освободиться. После этого обязательно проводится физиолечение, иглоукалывание, массаж, упражнения. Однако стоит помнить, что применять их нельзя при острой стадии.
Если причиной стала инфекция, то могут быть назначены антибиотики, жаропонижающие средства, или стероиды. И, конечно, обязательно нужно принимать витаминно-минеральные комплексы, которые помогут повысить иммунитет, и правильно питаться. Ещё один важный фактор – отказ от вредных привычек.
И только в самых тяжёлых случаях требуется оперативное вмешательство. Это поможет избавиться от опухоли или грыжи диска, которые тоже могут быть причиной заболевания.
Что же касается такого вопроса, как отдаленные результаты хирургического лечения шейной миелорадикулопатии, то здесь всё зависит от того, в какой период заболевания была проведена операция, каковы были её осложнения, и дала ли она видимый результат.
Источник: https://vashaspina.ru/klinicheskaya-kartina-i-lechenie-mieloradikulopatii-shejnogo-otdela/