Среди врожденных ортопедических деформаций косолапость рядом с дисплазией тазобедренного сустава занимает ведущее место. В два раза случается чаще у мальчиков (62%), чем у девочек.
Врожденная косолапость бывает односторонней, но чаще двусторонней (59%). В 10 процентах случаев косолапость сочетается с другими пороками (синдактилией, амниотическими перетяжками, кривошеей др.), указывает на один из признаков врожденного дефекта развития, причиной которого может быть много факторов: генетических, эндо- и экзогенных.
Причины развития косолапости до конца не ясны. Причину косолапости хотели установить, начиная со времен Гиппократа, который объяснял ее вывихами в суставах стопы. Затем появились другие теории, среди которых правдоподобными остались биомеханическая, неврогенная и сосудистая теории, а также генетически обусловленное наследование.
Среди биомеханических факторов, которые влияют на внутриутробное положение стоп, может быть давление на них амниотических тяжей (так косолапость может сочетаться с перетяжками), давление пуповины, которая окутывает стопу, давление мышц матки на боковые поверхности стоп плода при малом количестве амниотической жидкости, давление опухоли матки и др..
Неврогенная теория объясняет возникновение неврогенной формы косолапости незарощением дуг позвонков и миелодисплазией, а также раздражением спинного мозга вследствие его фиксации сращениями и натяжением во время роста плода.
Это, в свою очередь, обусловливает возникновение косолапости, так как центр иннервации мышц, которые супинируют и сгибают стопу, находится ниже, чем их антагонисты.
При неврогенной косолапости бывает гипертрихоз в области крестца, копчиковая ямка на коже, расстройства чувствительности нижних конечностей и функции тазовых органов и т.д..
Одним из этиологических моментов косолапости признают опоздание в развитии перонеальной группы мышц.
В возникновении косолапости также придают значение токсоплазмозам и другим вредным факторам. Известно, что врожденная косолапость может наследоваться.
Приведенные теории возникновения плоскостопия достоверные. Их нельзя противопоставлять, ибо каждая из них объясняет ту или иную форму косолапости. Так, для легких и средней тяжести форм подходит биомеханическая теория. Тяжелые и рецидивирующие формы косолапости объясняются недостатком первичной закладки, амниотическим и неврогенным происхождением.
Итак, врожденная косолапость может быть следствием различного этиологического и патогенетического происхождения. Это подтверждается разнообразием форм деформации.
Современная травматология и ортопедия предполагает, что факторами риска возникновения косолапости могут быть аномалии положения плода, недостаток околоплодных вод, курение, прием алкоголя и наркотических препаратов, неблагоприятная экология, работа на вредных предприятиях, перенесенные тяжелые инфекции в первом триместре беременности. Вследствие неблагоприятного воздействия на плод нарушается развитие костей стопы, мышц и нервов голени. Возможна вторичная косолапость, возникающая вследствие патологии других отделов костно-мышечной системы.
Оглавление
- Лечение заболевания
- Диагностика заболевания
- Цены
Симптоматика
- подошвенное сгибание (эквинус) — стопа согнута по направлению к подошве;
- приведение стопы — подгибание передней части стопы, за счет этого увеличивается высота свода стопы;
- супинация — подошвенная часть стопы повернута к средней линии.
За счет этих изменений тыльная часть стопы поворачивается кнаружи и вбок, а подошвенная часть — к средней линии. Если ребенок начинает ходить, то опирается на наружные края стоп; походка при этом специфичная. Постепенно скелет стопы деформируется, формируются подвывихи костей стопы по отношению друг к другу. Мышцы голени атрофируются, нарушается движение в коленных суставах.
Классификация косолапости
Выделяют следующие виды косолапости:
- Идиопатическая косолапость. Характеризуется уменьшением таранной кости, сочетающимся с патологическим расположением ее шейки, эквинусом (конской стопой), при котором пятка подтянута вверх, а стопа изогнута в сторону подошвы, нарушением расположения передней части стопы по отношению к задней, нарушением развития суставных поверхностей суставов стопы, укорочением икроножной мышцы, нарушением развития большеберцовых сосудов в передних отделах голени.
- Постуральная (позиционная) косолапость. Пяточная и таранная кости не изменены. Суставные поверхности нормально развиты и находятся в состоянии подвывиха.
- Врожденная косолапость, сочетающаяся с врожденной нейропатией и миопатией. Деформация стопы носит вторичный характер, вызывается патологией развития других отделов костно-мышечной системы (множественные искривления костей конечностей, двухсторонний врожденный вывих бедра и т.д.).
- Синдромологическая косолапость. Сочетание предыдущей формы косолапости с внескелетной патологией (амниотические перетяжки, аномалии развития почек и т.д.).
Лечение заболевания
Тактика лечения косолапости выбирается ортопедом в зависимости от выраженности патологии. Основное правило лечения — раннее его начало, пока не сформировались нарушения скелета стопы. Чем позднее начинается лечение, тем более оно проблематично.
Исход лечения зависит от степени косолапости. При легкой степени косолапости в 90% случаев удается добиться исправления положения стопы без операции. Тяжелая степень косолапости исправляется консервативно всего в 10% случаев.
Существует два вида методик применяющиеся при лечении врожденной косолапости: консервативные и хирургические. Консервативные методы применимы исключительно на самых ранних этапах развития косолапости, в постнатальный период.
Начинается лечение на десятый — двенадцатый день после рождения, когда голеностопы еще достаточно мягкие, а связочный аппарат растягивается до необходимых размеров.
При лечении косолапости в этот период консервативное лечение эффективно, и практически всегда коррекция патологии проходит без применения анестезии и оперативного вмешательства.
Лечение проводится поэтапно.
- С первых недель жизни ребенка: специальная лечебная гимнастика (редрессация) в сочетании с массажем 3-4 раза в день. Цель этапа — восстановление правильной формы стоп и движений во всех суставах стопы.
- Наложение на стопу и голень специальных шин или гипсовых повязок. Повязки меняют каждые 1-3 недели. Этап продолжается полтора-два месяца.
- Ребенку подбирают ортопедическую обувь, ночью он спит в шинах из полиэтилена.
- Продолжается лечебная гимнастика в сочетании с массажем, подключают физиотерапию.
- При неэффективности консервативного лечения назначают операцию. Рекомендуется проводить хирургическое лечение в возрасте от года до двух. Выполняют пластическую операцию на связках, сухожилиях и апоневрозах стопы; как правило, ахилловы сухожилия удлиняют. После операции на полгода накладывают гипсовую повязку.
Диагностика заболевания
Диагностирование косолапости проходит на основании ярко выраженной симптоматики. Как правило, достаточно осмотра ортопеда. Чаще всего, косолапость диагностируется вскоре после рождения по характерной форме и положению стопы новорожденного.
Важно определить, является ли косолапость истинной (обусловленной нарушением развития костей стопы) или позиционной.
При позиционной косолапости стопа пациента более подвижна, активно или пассивно выводится в нормальное положение. Эквинус слабо выражен.
На тыле стопы есть поперечные складки, свидетельствующие о достаточной подвижности.
Как правило, позиционная косолапость самостоятельно исчезает в течение первых недель жизни ребенка, однако, при выявлении этой формы косолапости в любом случае показана консервативная терапия.
К дополнительным методам диагностики, таким как ультразвуковое исследование и рентгенография, прибегают только в случае необходимости установить форму врожденной косолапости, степень деформации скелета и нарушения в системе связок и сухожилий.
Детям старше трех месяцев проводят рентгенографическое исследование в двух проекциях: переднее-задней и боковой. Рентгенограммы делаются при максимально возможном подошвенном и тыльном сгибании стопы.
Для обследования детей до 3 месяцев используется УЗИ. Этот метод абсолютно безвреден, но менее информативен, поскольку позволяет увидеть лишь один из двух уровней (вид сбоку или сверху).
Цены
- 05 Сен 2018 В Израиле спасли попавшую под машину девочку В Израиле спасли двухлетнюю девочку, серьезно пострадавшую в ДТП. Малышка с тяжелыми повреждениями легких неделю была подключена к аппарату искусственно…
- 07 мая 2018 Пересадка выращенной в лаборатории кости Проведена уникальная операция по пересадке, выращенной в лаборатории кости. Врачи получили возможность проводить трансплантации без рисков отторжения, с…
- 13 Июл 2017 Израильскими учеными разработан абсолютно новый способ терапии остеопороза Команда ученых — медиков из Иерусалимского университета в Израиле сделала очередное открытие. В следствие тщательных исследований остеопороза, ими было …
- 13 Июл 2017 Denosumab (Деносумаб) при лечении рака костей В далеком 1818 году Купер и Траверс выявили трудно преодолимую болезнь, и отнесли ее к группе сарком — наиболее часто встречаемой в типологии рака костн…
- 13 Июл 2017 До сих пор все процедуры по удлинению ног включали в себя использование аппаратов Илизарова, который фиксирует конечность снаружи. И только недавно в Из…
- 16 мая 2018 Уникальная операция избавила пациента от горба Подросток, страдающий от искривления позвоночника, был успешно прооперирован нейрохирургами клиники Ихилов. Благодаря сложнейшему хирургическому вмешате…
- 18 Окт 2017 Врачи отделили голову от позвоночника, спасая 9-летнюю девочку В течение 12 часов команда медиков больниц Бейлинсон и Шнайдер боролась за жизнь 9-летней Тары Аамар, выполняя операцию беспрецедентной сложности. В мир…
- 13 Июл 2017 Дистанционное регулирование имплантатов при лечении сколиоза В Израиле будут введены новые стандарты спинальной хирургии. Это станет возможным благодаря инновационным имплантатам для эндопротезирования, которые ре…
- 13 Июл 2017 На базе детской израильской больницы Дана-Дуэк (Тель-Авив) создан новый реабилитационный центр, решающий разносторонние задачи в отрасли детской и подро…
- 13 Июл 2017 Миниатюрные кардиомониторы можно ставить и малышам Разные мониторы и датчики часто используются в медицине. До сих пор их установка была возможна для взрослых пациентов. Они помогали правильно определить…
Все новости медицины Израиля (1 голос, в среднем: 5 из 5)
Источник: https://israel-clinics.guru/diseases/kosolapost_ekvinovarusnaja_deformacija_stopy_/
Эквинусная и эквиноварусная установка стоп у детей
Диагностика и лечение эквиноварусной деформации Эквиноварусная деформация – внешний вид Причины развития эквинусной патологии Эквинусная деформации — проявления
Современные ортопеды уделяют внимание правильному положению стопы ребенка после рождения. Часто малыш рождается с врожденными патологиями опорно-двигательного аппарата. Тогда ему требуется адекватная медицинская помощь. Родители должны понимать, чем отличается эквинусная и эквиноварусная деформация стопы и когда рекомендуется начинать лечение.
Особенности эквинусной деформации
Эквинусная установка стоп – это искривление ступни ноги с подошвенным сгибанием. Редко диагностируется как самостоятельное заболевание, в большинстве случаев сочетается с другими формами искривления.
Эквинусной установке стоп у детей присвоен код по МКБ-10 – «М21». Нередко такая патология появляется у детей с церебральным параличом.
Эквинусная деформации — проявления
Виды эквинусной деформации
Эквинусное положение стопы может быть врожденной или приобретенной патологией. Если ребенок родился на свет с нарушением, то отклонение в развитии было унаследовано генетически. На практике такая форма патологии встречается крайне редко.
Приобретенная эквинусная деформация стопы диагностируется чаще. Развитие заболевание возможно вследствие воздействия отрицательных факторов.
Причины развития патологии
Неправильное положение стопы у ребенка по эквинусному типу возникает в результате воздействия следующих факторов:
- Нарушение обмена веществ;
- Плоскостопие;
- Заболевания щитовидной железы;
- Слабый иммунитет;
- Не усвоение кальция;
- Сильные физические перегрузки;
- Избыточный вес;
- Перенесенные травмы;
- Заболевания опорно-двигательного аппарата;
- Наследственная предрасположенность.
Риск развития эквинусного искривления выше, если ребенок перенес энцефалит или у него была диагностирована болезнь Литтла. Важно определить патологию на ранней стадии, так как чем сильнее она прогрессирует, тем сложнее исправить. Эквинусная деформация может быть настолько сильной, как изображено на фото.
Причины развития эквинусной патологии
Симптоматика
Особенности эквинусной формы искривления таковы, что заподозрить их можно только, когда нарушение станет достаточно заметным. Вначале пациент слегка приподнимает пятки при ходьбе, в более поздних стадиях опорой остаются только фаланги пальцев.
Из-за смещения нагрузки кожа на пятке становится очень нежной, тонкой, а подошва на пальцах обретает более жесткое состояние, покрываясь мозолями и натоптышами. Изменяется походка, хромота становится ярко выраженной.
Методы терапии
Лечение длительное и может быть эффективным только при начале терапии на ранних стадиях патологии. Полностью избавиться от эквинусной деформации удается крайне редко.
Вначале врач назначит консервативную терапию. Используются следующие методики:
- Массаж;
- Лечебная физкультура;
- Физиотерапевтические процедуры;
- Ортопедическая обувь;
- Ношение повязок для коррекции.
Если эти методики не дают значимого эффекта, врач может назначить наложение гипсовых повязок. Все чаще среди врачей распространяется практика замены гипса специальными компрессионными аппаратами.
На заметку!
Если все консервативные методики оказываются безрезультатными, назначается хирургическое вмешательство.
Операция позволяет улучшить положение стопы, вернуть ей нормальный внешний вид. Основная часть функций ноги восстанавливается. Метод вмешательства определяется врачом, исходя из состояния пациента.
Особенности эквиноварусной деформации
Эквиноварусная деформация стопы – нарушение, при котором передний край ступни поднят вверх, а наружный опущен вниз. Эта разновидность патологии часто возникает при детском церебральном параличе.
Происходят серьезные изменения. Нарушается естественное положение костей и сочленений в голеностопном суставе.
Эквиноварусная деформация – внешний вид
Причины
Эквиноварусная установка стоп развивается вследствие внутренних нарушений строения мышц. Возникновение заболевания происходит на фоне следующих факторов:
- Дистония мышц-сгибателей стопы и голени;
- Пирамидная недостаточность у детей до первого года жизни;
- Травмы шейного отдела спинного мозга;
- Устойчивое нарушение кровообращения;
- Утолщение ствола головного мозга.
Причины возникновения такого искривления следующие:
- Энцефалит;
- Повреждение седалищного нерва;
- Полиомиелит в анамнезе;
- Травмы;
- Сложные вывихи стоп;
- Переломы голеностопа.
Возникшее заболевание требует лечения. Чем раньше патология будет выявлена, тем более эффективной окажется терапия.
Симптоматика
Деформация стопы этого типа не может остаться незамеченной. Клинические признаки заболевания следующие:
- Невозможность осуществлять пропорциональные движения обеими ногами относительно оси стопы;
- Стопы неправильно согнуты, это видно невооруженным глазом;
- Хромота;
- Нет активного сгибания в стопах.
Человек может заметить искривление самостоятельно. Для постановки точного диагноза и подбора адекватных методов терапии требуется медицинское обследование.
Методика лечения заболевания
Если у ребенка обнаружили эквиноварусную установку стопы, от родителей требуется немало терпения. Результат лечения будет не быстрым, а сил приложить придется немало. Однако, чем раньше будет начата терапия, тем лучших результатов можно достичь.
Важно правильно выбрать врача-ортопеда. Достоверно оценить эффективность проведенного лечения можно будет только через несколько лет, примерно к 5-7 годам жизни, когда основные структуры опорно-двигательной системы ребенка полностью сформируются.
Важно!
Ни в коем случае не стоит пытаться лечить деформацию стопы народными методами. Нельзя терять время на неподходящие способы терапии.
Диагностика и лечение эквиноварусной деформации
После обращения к врачу будут назначены дополнительные исследования. Чаще всего проводят рентген, УЗИ. В более сложных случаях может потребоваться МРТ.
В лечебные меры при деформации стоп у ребенка входят следующие методики:
- Правильно подобранные лечебно-физкультурные упражнения;
- Сеансы физиотерапевтических процедур;
- Использование ортопедических изобретений;
- Профессиональный массаж стоп.
Вначале применяется консервативный подход в лечении. Чем раньше выявлена болезнь, тем больше результата будет.
Хирургическое лечение
Операции проводят по методу Понсетти. Стопу корректируют, после чего накладывают гипсовые повязки. По мере выпрямления гипс меняют, чтобы он продолжал исполнять свою функцию.
На заметку!
Компрессионные повязки практически не используются, так как для выпрямления такого искривления они недостаточно эффективны.
Деформация стопы любого типа – неприятная болезнь, требующая длительного лечения. Однако родителям важно понять, что достичь улучшений можно, четко соблюдая рекомендации врача.
Источник: https://NogivNorme.ru/bolezni/deformatsii/drugie/ehkvinovarusnaya-deformaciya-stopy.html
Варусная деформация стопы: причины, виды положения и лечение
Варусная деформация стопы является ортопедическим дефектом, который по мере прогрессирования приводит к снижению качества жизни. Из статьи вы узнаете о причинах появления и способах диагностики плоско варусной стопы и голени у взрослых.
Такая постановка стоп может появиться внезапно независимо от возраста и пола, поэтому нужно знать о методах лечения.
Что такое варусная деформация стопы
Варусная деформация – патология, при которой стопа направлена внутрь. Это искривление ее оси и сводов.
В результате деформации происходит неравномерная нагрузка на ступню, преимущественно нагружается внешняя часть. Из-за этого возникают проблемы с костями, суставами ног, нарушается походка. По мере прогрессирования патологии вероятно развитие прогрессирующего артроза.
В тяжелых случаях варусной деформации голень смещается внутрь, а бедро – наружу.
При варусной деформации стопы у взрослых неравномерно развиваются суставы колен, наружная область голени становится выпуклой, формируется О-образная установка нижних конечностей (ноги «колесом»). Если не предпринимать лечебные меры, то развивается косолапость.
Другие симптомы варусной установки:
- направленность носков внутрь;
- боль, тяжесть в ногах;
- появление отеков после длительного хождения;
- спазмы мышц ступни;
- невозможность полностью расправить колени;
- нарушение подвижности голеностопного сустава;
- изменение походки;
- частые падения;
- проблемы с прыжками;
- деформация обуви, быстрое стирание внешнего края.
Если человек наступит босой ногой на землю или песок, то останется узкий след.
Заболевание принадлежит к приобретенным. В международной классификации болезней МКБ-10 ему присвоен код Q66.2. Варусная стопа распространена среди детей, однако и у взрослых встречается нередко.
Причины варусной деформации
- дефицит кальция, витамина Д;
- рахит;
- обменные нарушения;
- эндокринные заболевания;
- плоскостопие;
- заболевания костно-мышечного аппарата;
- инфекционно-воспалительные процессы;
- лишний вес;
- малоактивный образ жизни;
- генетическая предрасположенность;
- травмы;
- использование некачественной или тесной обуви.
Заболевание развивается постепенно, поэтому при своевременном лечении можно предотвратить развитие осложнений, включая болезни позвоночника.
Виды варусной установки обеих стоп
Варусная деформация бывает нескольких видов:
- Плоско-варусная. Это плоская стопа с варусом пяточного отдела. В зависимости от уплощения свода различают 3 степени тяжести.
- Поло-варусная. Для этой патологии характерно увеличение продольного свода переднего или заднего отдела стопы. Это полая ступня с варусным положением.
- Эквино- или эквино-кава-варусная. Это сочетание варуса с эквинусом. Внешние проявления патологии схожи с тяжелой формой косолапости. Для болезни характерно подошвенное смещение, из-за чего боковая сторона поднимается к голени, а внешняя – опускается вниз.
Есть разновидности данной патологии – эквино-полая или эквино-поло-варусная постановка. Они отличаются друг от друга деформацией свода ступни. Довольно тяжело поддается лечению эквино-аддукто-варусная установка или врожденная косолапость. Для нее характерно приведение переднего отдела стопы внутрь, подошвенное сгибание, увеличение продольного свода.
В зависимости от конкретного вида заболевания отличается тактика и результативность лечения.
Как правильно диагностировать
Варусное положение стопы на рентгене.
За диагностикой варусной деформации нужно обратиться к ортопеду. Он проведет визуальный осмотр, специальные пробы. Для постановки диагноза может потребоваться исследование крови, компьютерное обследование. Используется рентген, КТ или МРТ.
Способы лечения варусной деформации стопы
Лечение варусной деформации должно быть комплексным. Основу составляют массаж, ЛФК, ношение ортопедической обуви, физиотерапевтические процедуры. Может потребоваться фиксация стопы с помощью гипсовых повязок. Если запустить болезнь, ступня сильно деформируется, придется прибегать к оперативному вмешательству.
Ортопедические стельки и обувь
Коррекция незначительного искривления должна начинаться с подбора ортопедических стелек и обуви. Они помогают удерживать стопу в анатомически правильном положении, предотвращают дальнейшую деформацию.
Ортопедическая обувь при варусной стопе имеет усиленную высокую пятку и супинаторы. Ее выбором должен заниматься ортопед.
ЛФК при варусной установке стоп
Физкультура при варусной стопе назначается в комплексе с массажем.
При варусной деформации стопы подбираются упражнения для коррекции формы ступни и укрепления мышц ног. Пример:
- сгибание и разгибание стопы, в положении сидя;
- стойка на пятках с поднятием носков вверх;
- глубокое вращение стопами по часовой стрелке, а затем против нее;
- приседания, не отрывая пятки от пола.
- «гусиный шаг»;
- ходьба на пятках.
Все упражнения при варусной установке стоп нужно выполнять медленно, избегать перенапряжения.
Техника лечебного массажа
Во время массажа при варусной деформации используются поглаживание, растирание, разминание, пощипывание, похлопывание, поколачивание. Наибольшее внимание уделяется подошвенной части стопы.
Необходимо растягивать внутренний край. Затем постепенно специалист переходит к тыльной стороне стопы, ахилловому сухожилию, голеностопному суставу, голени, колену, бедру, пояснично-крестцовому отделу.
Видео: Массаж при варусной установке стоп.
Физиотерапия
Для усиления эффекта ЛФК и массажа при варусной деформации применяются такие физиотерапевтические процедуры:
- электрофорез;
- магнитотерапия;
- электростимуляция мышцы;
- парафинотерапия;
- аппликации грязи.
Важно! Физиотерапевтические процедуры не устраняют деформации, но предотвращают развитие осложнений в виде воспалительных процессов, спазма мышц.
Оперативное вмешательство
На запущенной стадии варусной деформации, когда угол искривления большой, консервативные методики не эффективны, поэтому прибегают к хирургическому вмешательству. Проводится остеотомия. Операция предполагает удаление части кости, удлинение сухожилий, благодаря чему удается исправить ось плюсневой кости и фаланги большого пальца.
После оперативного вмешательства пациент должен соблюдать рекомендации врача. Первое время на больную конечность нельзя ступать. После показано ношение специальной ортопедической обуви, назначаются массаж и лечебная физкультура. Реабилитационный период занимает до 2 месяцев.
Профилактика варусной деформации
Чтобы предупредить патологию, нужно придерживаться таких рекомендаций:
- Выбирать качественную и удобную обувь, лучше кожаную. Если есть какие-либо заболевания опорно-двигательного аппарата, плоскостопие или другие болезни, то рекомендации по выбору новой пары туфель, босоножек или сапог должен давать ортопед. Придется носить только ортопедическую обувь.
- Укреплять иммунитет, придерживаться правильного питания. Дефицит витаминов, минералов приводит ко многим проблемам со здоровьем. Наиболее важны для профилактики ортопедических патологий кальций, фосфор и витамин Д.
- Вести здоровый образ жизни. Нужно отказаться от курения, употребления алкоголя, соблюдать режим труда и отдыха. Переутомление совместно с неправильным питанием и нездоровым образом жизни становится причиной обменных нарушений.
- Отказаться от сидячего образа жизни, заниматься спортом. Физическая активность не только снижает риск варусной деформации, но и предупреждает появление избыточного веса.
- Следить за постановкой ступни во время ходьбы и при стоянии.
- Избегать повреждений суставов ног, отказаться от травмоопасных видов спорта.
Варусную деформацию стопы проще лечить на начальной стадии, когда еще не затронуты коленные, тазобедренные суставы и позвоночный столб. При первых симптомах стоит посетить ортопеда. В запущенных случаях поможет только операция.
Загрузка…
Источник: https://prostarenie.ru/valgus/varusnaya-deformatsiya-stopy.html
Эквиноварусная деформация стопы
Косолапость – неправильное положение стопы, при котором внутренняя сторона стопы приподнята и подогнута внутрь, наружная опущена вниз, пальцы отклонены кнутри. В медицине для обозначения этой патологии используется определение эквиноварусная деформация стопы.
Косолапость – тяжелая форма нарушения строения опорно-двигательного аппарата, которая чаще всего наблюдается у мальчиков.
Наиболее вероятная причина развития косолапости – эквинусная или варусная постановка стопы. Может возникнуть в результате нарушения функций малоберцовых мышц.
Нередко развивается на фоне спастических форм ДЦП (детский церебральный паралич) – группе гетерогенных синдромов, возникающих при не прогрессирующих нарушениях двигательных функций ОДА (опорно-двигательный аппарат) и позы тела.
В большинстве случаев косолапость диагностируется на обеих ногах.
Виды эквиноварусной деформации. Причины. Симптомы
Эквиноварусная деформация стопы классифицируется на несколько видов. Чаще всего диагностируются типичная косолапость, при которой наблюдается нарушение развития мышц, сухожилий, связок, и атипичная форма, для которой характерна недоразвитость большой берцовой кости. Кроме того эквиноварусная деформация может быть врождённой, идиопатической, синдромологической и позиционной.
Как правило, косолапость врождённая носит вторичный характер. Деформация стопы обусловлена аномалиями в развитии костных и мышечных тканей ОДА (искривления костей нижних конечностей, врождённые вывихи бедра и т. д.). Сопровождается миопатией, врождённой нейропатией.
Признаки идиопатической косолапости:
- — Конская стопа.
- — Уменьшение таранной кости, патологическое положение шейки таранной кости.
- — Неправильное положение передней части стопы относительно пятки.
- — Короткая икроножная мышца.
- — Патологии развития поверхности суставов стопы.
- — Патологии сосудов большеберцовых костей передней части голени.
Синдромологическая эквиноварусная деформация – сочетание позиционной косолапости и внескелетных патологий, таких как, например, амниотические перетяжки, врождённые аномалии почек и др.
В число основных причин развития эквиноварусной деформации стопы входит:
- — Полиомиелит.
- — Болезнь Литтла.
- — Энцефалит.
- — Повреждение малоберцовых и седалищного нервов.
- — Сложные или невылеченные вывихи стоп.
- — Гнойно-деструктивные процессы.
- — Механические травмы голеностопного сустава
(вывихи, переломы).
Клинические признаки патологии:
- — Визуально различимые элементы деформации стопы.
- — Движения стопы в области переднезадней оси непропорциональны.
- — Активные сгибательные движения отсутствуют.
Клиническая симптоматика врождённой формы косолапости расширена. У больного может диагностироваться варусная деформация, супнация, эквинус. В голеностопном суставе активные движения резко ограничены.
Такие изменения существенно влияют на походку больного. Косолапость вынуждает ребёнка во время ходьбы опираться не на всю стопу, а лишь на внешний её край. Из-за этого больной при каждом шаге переступает через опорную ногу.
Если вовремя на заняться лечением патологии, ситуация усугубляется. Кости деформируются ещё больше, в суставах стопы развиваются подвывихи. Кожа на опорном, внешнем крае подошвы становится толстой, грубой. Мышцы голени, не задействованные при ходьбе, атрофируются. Снижаются функции коленных суставов.
В связи с вышесказанным, эквиноварусная деформация стопы требует незамедлительного лечения. Чем раньше будет диагностирована патология и предприняты меры по её устранению, тем более положительным будет прогноз на качество дальнейшей жизни больного.
Методы лечения
Никакие меры самолечения и применение народных методов в этом случае недопустимы, так как они могут лишь облегчить страдания больного, но остановить дальнейшие патологические изменения строения стопы не в состоянии.
В официальной медицине основными методами лечения эквиноварусной деформации стопы являются:
- — Этапная редрессация.
- — Ношение специальной ортопедической обуви.
- — Применение корректирующих, фиксирующих суставы протезов.
- — Введение в икроножные мышцы препаратов, блокирующих их нервно-мышечную проводимость.
Важную роль в устранении патологии играют физиотерапевтические процедуры и мероприятия:
- — Лечебная физкультура, направленная на укрепление мышц нижних конечностей и коррекцию структуры стоп.
- — Комплексный массаж, включающий в себя массаж стоп, ног, ягодично-крестцового и поясничного отдела спины.
- — Использование супинаторов, корректоров, стелек.
Обычной практикой лечения эквиноварусной деформации стоп является применение метода Понсетти. На сегодняшний момент эта методика признаётся наиболее эффективной, малотравматичной и применяется во всём мире.
Метод Понсети заключается в этапной гипсовой коррекции с проведением малоинвазийной операции под местным наркозом – ахиллотомией (для удлинения ахиллова сухожилия). Весь курс лечения занимает 2-2,5 месяца. После завершения лечения рекомендуется носить брейсы (специализированная ортопедическая обувь) до 5-ти лет согласно установленному регламенту.
Если консервативное лечение косолапости не показывает положительных результатов, требуется оперативное вмешательство. Хирургическую операцию по исправлению эксиноварусной деформации стопы проводят не ранее 1-2 года жизни ребёнка.
- Хирургическое вмешательство в данном случае предполагает обширную пластику связочного аппарата, голеностопных и подошвенных сухожилий, апоневрозов стопы.
- Период реабилитации и восстановления длительный, предусматривает ношение гипсовых повязок, длится в среднем до полугода.
Популярные статьи
18875 Просмотров
Источник: http://ZoneMed.ru/ekvinovarusnaya-deformaciya-stopy/
Эквиноварусная деформация стопы. Причины, симптомы и лечение эквиноварусной деформации стопы
Заподозрить данное заболевание не представляет труда, поскольку оно имеет яркую клиническую симптоматику. Основные проявления:
- наличие деформации и всех описанных изменений стопы;
- ходьба преимущественно на носочках;
- отсутствие активного сгибания стопы;
- смещение ступней кнутри;
- поворот пальцев вовнутрь;
- иногда наблюдается «петушиная походка» (пациент высоко поднимает колено и неуверенно наступает на ногу);
- медленные движения нижними конечностями и изменение походки;
- боли в ногах, усиливающиеся после нагрузки;
- возможны частые падения, так как отсутствует устойчивость тела.
Постепенно происходит перераспределение нагрузки на другие участки, что приводит к деформации позвоночника, изменению походки, развитию артрозов, искривления конечностей и атрофии мышц голени. Подобные негативные последствия представляют основные угрозы для здоровья человека.
Несмотря на выраженные индивидуальные особенности, строение ступней одинаковое у всех. Она имеет продольный и поперечный свод, которые отвечают за амортизацию.
Пружинит стопа потому, что состоит из множества мелких костей, соединенных связками и мышцами. У здорового человека все эти структуры работают нормально, но они очень уязвимы.
Под влиянием внешних воздействий, нарушения внутриутробного развития или системных патологий стопы могут деформироваться.
Такое состояние характеризуется изменением длины некоторых костей, их искривлением, укорочением связок или сухожилий. Это приводит не только к изменению формы ступней. Такие патологии серьезно нарушают функции стопы и отражаются на работе всего опорно-двигательного аппарата. Пациент испытывает болезненные ощущения при ходьбе, у него меняется походка, возникают трудности с выбором обуви.
Довольно часто подобная деформация является врожденной патологией. Но так как структуры стопы очень уязвимы и податливы, особенно у ребенка, они легко меняются под внешним воздействием.
Считается, что пока стопа полностью не сформировалась, ей можно придать любую форму. Именно поэтому в традиции Древнего Китая существовал обычай бинтовать ноги девочкам из богатых семей.
Ведь маленькие ноги в то время там считались эталоном красоты.
Но в современном обществе нарушение формы и функций стоп считается патологией. Особое направление в медицине – ортопедия – занимается такими деформациями. Накоплен уже немалый опыт их лечения, поэтому при своевременном обращении к врачу даже в самых серьезных случаях можно вернуть здоровье ногам и свободу передвижения.
Симптомы эквиноварусной деформации стопы
Также можно столкнуться с так называемой эквиноварусной деформацией стопы или конской стопой, при которой человек не может наступить на всю поверхность стопы, а только лишь на её переднюю часть (носок).
Создаётся такое впечатление, что человек старается встать на носок, так как сгибание голеностопного сустава является ярко выраженным.
Данная патология зачастую бывает врождённой и может быть как двухсторонней, так и односторонней.
Без сомнений, лечение эквиноварусной деформации стопы следует проводить как можно раньше, так как отсутствие соблюдений правил терапии может навсегда поменять качество жизни у взрослого человека.
При медицинских показаниях и наличии квот по направлению в нашем центре проводятся операции за счет средств, выделяемых по программе оказания высокотехнологичной медицинской помощи (ВМП)
Подробно о программе высокотехнологичной медицинской помощи
Разновидности
Из-за сложного строения ступней, наличия множества костей, суставов, связок, деформации могут подвергаться любые ее части. При этом внешние проявления и нарушение функций передвижения могут быть разной степени выраженности. Хотя дискомфорт у пациента будет возникать в любом случае.
Существует несколько видов деформации стопы. Все они могут быть врожденными или приобретенными, развиваться на одной ноге или на обеих. Иногда некоторые патологии сочетаются, образуя сложный вид деформации. Такое состояние чаще всего приводит к инвалидности.
Одной из самых распространенных врожденных патологий стопы является косолапость
Самых распространенных, часто встречающихся патологий всего несколько. Это плоскостопие, косолапость и вальгусная деформация большого пальца. Но кроме них еще бывают другие разновидности.
- Полая или сводчатая стопа – это противоположность плоскостопию. Встречается такая патология довольно редко. В основном к ее развитию приводят травмы костей стопы, сильные ожоги или нервно-мышечные заболевания. Характеризуется полая стопа увеличением ее продольного свода. В результате этого при ходьбе человек опирается только на пятку и головки плюсневых костей. Это приводит к развитию других деформаций: поперечному плоскостопию, изменению формы пальцев.
- Варусная деформация пятого пальца или болезнь Тейлора характеризуется искривлением мизинца. Это приобретенное заболевание, возникающее в основном у взрослых людей. Проявляется патология болями и отечностью в области пятого пальца, образованием шишки сбоку стопы, сильной утомляемостью ног. Часто такая деформация развивается совместно с другими патологиями.
- Молоткообразная деформация пальцев ног возникает в основном из-за поперечного плоскостопия или вальгусной деформации большого пальца. Но развиться она может и самостоятельно, например, после травм, полиомиелита или при параличе.
- При варусной постановке стоп искривляются не только сами ступни, страдают нижние конечности полностью. Чаще всего эта патология врожденная, но обнаруживают ее, когда ребенок начинает ходить. Характеризуется такая деформация опорой на внешний край ступни, изменением формы ног – они приобретают О-образную форму.
- Эквиноварусная деформация стопы является разновидностью предыдущей патологии. При этом человек опирается не на всю стопу, а только на ее передний отдел и пальцы. Пятка находится на весу, а стопа постоянно в положении подошвенного сгибания. Часто выпрямить ее самостоятельно пациент не может.
- Пяточная стопа встречается очень редко. Диагностируется такая деформация после рождения, а возникает из-за неправильного положения плода во время внутриутробного развития. В редких случаях может развиться в течение жизни из-за травм или паралича. При такой деформации передний отдел поднят вверх, а при ходьбе человек опирается только на пятку.
Довольно редкой деформацией является эквинусная установка стоп, когда при ходьбе человек опирается только на передний отдел и пальцы
Косолапость
В основном это врожденная деформация стопы. Встречается она в одном случае из тысячи, причем чаще всего бывает двусторонней.
Причиной косолапости у ребенка может стать генетическая предрасположенность или нарушения в процессе внутриутробного развития плода.
Но иногда подобная патология может образоваться после рождения и даже во взрослом возрасте. К этому приводят различные травмы стопы, сильные ожоги, паралич.
Такая деформация представляет собой приведенные, вывернутые внутрь стопы. При ходьбе человек опирается на их наружный край, иногда даже на тыльную поверхность. В результате этого сильно меняется походка, деформируются коленные суставы и позвоночник.
Косолапость легко обнаружить у новорожденного ребенка. Пятки у него имеют маленькие размеры, стопы развернуты внутрь, а носок опущен. В самых тяжелых случаях может наблюдаться полный разворот ступни подошвой кверху.
Сами стопы при этом обычно имеют довольно маленькие размеры.
Разновидностью косолапости является эквиноварусная деформация стоп. Но ее особенностью является приобретенный характер. Такая установка стоп появляется в первые годы жизни малыша вследствие рахита, эндокринных заболеваний, травм или повышенных нагрузок на ноги. Распространенной причиной подобной деформации является также детский церебральный паралич.
Самой распространенной деформацией стопы у детей и взрослых является уплощение ее сводов
Плоскостопие
Это самая распространенная деформация стопы у детей. Причем, до 10-12 лет она легко поддается исправлению. Если же плоскостопие появилось у взрослых, вернуть ступням их нормальную форму уже очень сложно. Тем более что эта патология внешне почти незаметна, поэтому редко кто обращается к врачу на ее начальной стадии.
Плоскостопие представляет собой уплощение сводов стопы. Это не статическая деформация, заметно их исчезновение только при нагрузке. А так как своды выполняют амортизационную функцию, патология отражается на состоянии всего организма. Плоскостопие бывает поперечным, продольным или продольно-поперечным.
У детей чаще всего встречается продольное плоскостопие из-за ослабления связок, поддерживающих этот свод. Поэтому вылечить в этом возрасте патологию легко, например, с помощью лечебной гимнастики. Но проблема в том, что такой дефект сложно обнаружить на начальной стадии, поэтому обычно требуется комплексное лечение.
Более заметно внешне поперечное плоскостопие. Оно появляется при повышенных нагрузках на передний отдел стопы. Из-за этого плюсневые кости расходятся в стороны и ступня распластывается. Кроме того, что она престает выполнять свои функции, она еще становится шире.
Уплощение сводов стопы чаще всего развивается при активном движении человека. В очень редких случаях такая деформация имеет врожденный характер. При этом обычно плоскостопие сочетается с другими аномалиями опорно-двигательного аппарата.
Причиной подобной деформации стопы могут стать постоянные повышенные нагрузки на ноги, наличие лишнего веса или особенности профессиональной деятельности.
Спровоцировать уплощение сводов могут травмы, ношение неудобной обуви, некоторые заболевания.
У современных женщин довольно часто встречается вальгусная деформация большого пальца
Самая распространенная деформация стопы у взрослых – это образование шишки на большом пальце. Это разновидность поперечного плоскостопия, которое определяют, как вальгусную деформацию. Встречается она в основном у женщин среднего возраста, но есть случаи развития такой патологии даже у молодых девушек.
Связана вальгусная деформация большого пальца с повышенными нагрузками на передний отдел, например, при постоянном ношении обуви на высоком каблуке. При этом связки, удерживающие большой палец, ослабляются. Он отклоняется в сторону, а сустав его выпячивается, образуя шишку сбоку стопы.
Как проявляется
В большинстве случаев деформация стопы имеет явные симптомы, ее можно определить при внешнем осмотре. Но так как эта часть скелета человека активно участвует в передвижении, изменение ее формы всегда отражается на самочувствии и состоянии опорно-двигательного аппарата.
Кроме внешнего косметического дефекта, различные деформации стопы могут иметь одинаковые признаки:
- болевые ощущения в стопах, области голеностопного сустава, коленях и позвоночнике;
- повышенная утомляемость ног;
- нарушение походки;
- из-за неправильного распределения нагрузки развивается нарушение осанки, изменение формы ног;
- появляются мозоли, натоптыши.
Из-за того, что стопы постоянно участвуют в движении и выдерживают большие нагрузки, такие деформации постепенно прогрессируют. В результате могут развиваться осложнения: артроз суставов, бурсит, отеки, нарушение кровоснабжения стоп, искривление позвоночника.
Профилактика
Для того чтобы стопы правильно выполняли свои функции, нужно соблюдать определенные правила. Особенно важна профилактика деформаций в детском возрасте. Необходимо укреплять мышечно-связочный аппарат ребенка.
Для этого нужна регулярная гимнастика, массаж. Ребенок должен много двигаться, играть в подвижные игры. Полезно ходить босиком, но не по гладкому полу, а по неровным поверхностям.
В домашних условиях для этого можно приобрести специальные массажные коврики.
Для предотвращения деформаций стоп очень важно также правильно подбирать обувь. Она должна быть по размеру, не узкой. Но на вырост детям ее покупать тоже не рекомендуется.
Для здорового ребенка не обязательно приобретать ортопедическую обувь. Главное, чтобы она надежно фиксировалась на ноге застежками, имела эластичную подошву, мягкий верх и жесткий задник.
Не помешает также наличие стельки с небольшим мягким супинатором.
Различные деформации стопы явление нередкое при современном образе жизни. Но дозированные физические нагрузки, укрепление мышечно-связочного аппарата, выбор правильной обуви и своевременное лечение всех патологий помогут сохранить их здоровье.
О термине
- Эквинус стопы — это искривление ступни со стойким подошвенным сгибанием, сопровождающееся поднятием ее переднего края, опущением наружного и отклонением пальцев кнутри (легко выявляется даже на фото).
- В народе такую деформацию называют «конской стопой», «ногами балерины, гимнастки или любителя ходить на носочках».
- Причин, по которым развивается заболевание — множество. Самые распространенные из них:
- нарушение обмена веществ в организме, в первую очередь, минерального обмена;
- развитие плоскостопия тяжелой степени;
- повышенная нагрузка на ступни у профессиональных спортсменов;
- патологии в эндокринных органах (сахарный диабет, гипопаратиреоз, гипотиреоз, гипертиреоз и другие);
- недостаточное поступление кальция в организм;
- гнойно-деструктивные заболевания ступней;
- врожденные или приобретенные заболевания опорно-двигательного аппарата;
- избыточная масса тела или ожирение;
- детский церебральный паралич (болезнь Литтла);
- травмы стоп или нижних конечностей (вывихи стоп, переломы голени);
- наследственность;
- отсутствие правильного лечения при травмах ступней;
- некомфортная и узкая обувь;
- инфекционное поражение нервной или костной системы (полиомиелит, энцефалит, остеомиелит);
- повреждение отдельных нервных волокон (седалищный нерв, малоберцовый нерв);
- нарушения мышечного тонуса;
- травмы шейного отдела позвоночника и развитие гипертонуса мышц стоп;
- нарушение функций мышц голени.
Деформация может быть врожденной (обусловленной генетически или развивающаяся из-за пороков опорно-двигательного аппарата) и приобретенной (при повышенных нагрузках на ступни у гимнасток, танцовщиц).
Диагностический поиск
При своевременном обращении к специалисту возможна коррекция патологии. Для постановки диагноза применяют следующие методы исследования:
- сбор жалоб и анамнеза заболевания, составление семейного древа для выяснения возможности генетического происхождения патологии. Также, доктору важно узнать, после каких событий появилась деформация, как давно это стало беспокоить пациента, какие меры коррекции он использовал;
- осмотр положения стопы, оценка объема движений в голеностопном суставе и специфики искривления нижней конечности;
- лабораторные исследования крови (необходимо оценить уровень гормонов щитовидной и паращитовидной желез, кальция, фосфора и витамина D);
- рентгенография стоп;
- определение плотности костей (денситометрия);
- компьютерная и магнитно-резонансная томография (покажет подробную картину анатомического состояния ступней и их костей).
После проведения всех исследований врач устанавливает клинический диагноз, имеющий свой код по МКБ 10 (М21), и назначает комплексное лечение.
Заключение
Деформация стоп является серьезной патологией, приводящей не только к нарушению походки и искривлению позвоночника, но к инвалидизации и потери трудоспособности в будущем.
Патологические изменения, в конечном итоге, затрагивают нервную и сердечно-сосудистую систему.
Поэтому, даже при легкой степени выраженности симптомов, стоит обратиться в больницу для получения комплексного лечения.
Ортопед. Стаж: 4 года.Образование: Диплом по специальности «Лечебное дело (Лечебно-профилактическое дело) «, Ижевская государственная медицинская академия (2015 г.)
Курсы повышения квалификации: «Ортопедия», Ижевская государственная медицинская академия (2019 г.)
Источник: https://sustavnik.ru/ushib/ekvinovarusnaya-ustanovka-stop-lechenie-deformatsii.html
 В Израиле спасли попавшую под машину девочку В Израиле спасли двухлетнюю девочку, серьезно пострадавшую в ДТП. Малышка с тяжелыми повреждениями легких неделю была подключена к аппарату искусственно…
В Израиле спасли попавшую под машину девочку В Израиле спасли двухлетнюю девочку, серьезно пострадавшую в ДТП. Малышка с тяжелыми повреждениями легких неделю была подключена к аппарату искусственно…  Пересадка выращенной в лаборатории кости Проведена уникальная операция по пересадке, выращенной в лаборатории кости. Врачи получили возможность проводить трансплантации без рисков отторжения, с…
Пересадка выращенной в лаборатории кости Проведена уникальная операция по пересадке, выращенной в лаборатории кости. Врачи получили возможность проводить трансплантации без рисков отторжения, с…  Израильскими учеными разработан абсолютно новый способ терапии остеопороза Команда ученых — медиков из Иерусалимского университета в Израиле сделала очередное открытие. В следствие тщательных исследований остеопороза, ими было …
Израильскими учеными разработан абсолютно новый способ терапии остеопороза Команда ученых — медиков из Иерусалимского университета в Израиле сделала очередное открытие. В следствие тщательных исследований остеопороза, ими было …  Denosumab (Деносумаб) при лечении рака костей В далеком 1818 году Купер и Траверс выявили трудно преодолимую болезнь, и отнесли ее к группе сарком — наиболее часто встречаемой в типологии рака костн…
Denosumab (Деносумаб) при лечении рака костей В далеком 1818 году Купер и Траверс выявили трудно преодолимую болезнь, и отнесли ее к группе сарком — наиболее часто встречаемой в типологии рака костн…  До сих пор все процедуры по удлинению ног включали в себя использование аппаратов Илизарова, который фиксирует конечность снаружи. И только недавно в Из…
До сих пор все процедуры по удлинению ног включали в себя использование аппаратов Илизарова, который фиксирует конечность снаружи. И только недавно в Из…  Уникальная операция избавила пациента от горба Подросток, страдающий от искривления позвоночника, был успешно прооперирован нейрохирургами клиники Ихилов. Благодаря сложнейшему хирургическому вмешате…
Уникальная операция избавила пациента от горба Подросток, страдающий от искривления позвоночника, был успешно прооперирован нейрохирургами клиники Ихилов. Благодаря сложнейшему хирургическому вмешате…  Врачи отделили голову от позвоночника, спасая 9-летнюю девочку В течение 12 часов команда медиков больниц Бейлинсон и Шнайдер боролась за жизнь 9-летней Тары Аамар, выполняя операцию беспрецедентной сложности. В мир…
Врачи отделили голову от позвоночника, спасая 9-летнюю девочку В течение 12 часов команда медиков больниц Бейлинсон и Шнайдер боролась за жизнь 9-летней Тары Аамар, выполняя операцию беспрецедентной сложности. В мир…  Дистанционное регулирование имплантатов при лечении сколиоза В Израиле будут введены новые стандарты спинальной хирургии. Это станет возможным благодаря инновационным имплантатам для эндопротезирования, которые ре…
Дистанционное регулирование имплантатов при лечении сколиоза В Израиле будут введены новые стандарты спинальной хирургии. Это станет возможным благодаря инновационным имплантатам для эндопротезирования, которые ре…  На базе детской израильской больницы Дана-Дуэк (Тель-Авив) создан новый реабилитационный центр, решающий разносторонние задачи в отрасли детской и подро…
На базе детской израильской больницы Дана-Дуэк (Тель-Авив) создан новый реабилитационный центр, решающий разносторонние задачи в отрасли детской и подро…  Миниатюрные кардиомониторы можно ставить и малышам Разные мониторы и датчики часто используются в медицине. До сих пор их установка была возможна для взрослых пациентов. Они помогали правильно определить…
Миниатюрные кардиомониторы можно ставить и малышам Разные мониторы и датчики часто используются в медицине. До сих пор их установка была возможна для взрослых пациентов. Они помогали правильно определить… 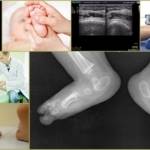 Диагностика и лечение эквиноварусной деформации
Диагностика и лечение эквиноварусной деформации 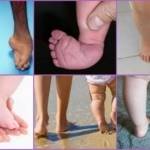 Эквиноварусная деформация – внешний вид
Эквиноварусная деформация – внешний вид  Причины развития эквинусной патологии
Причины развития эквинусной патологии 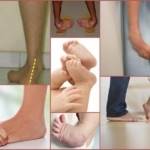 Эквинусная деформации — проявления
Эквинусная деформации — проявления