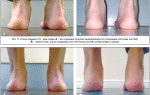
Отогематома – это ограниченное скопление крови в области ушной раковины, возникшее спонтанно или в результате тупой травмы, без нарушения целостности кожных покровов. Клинически проявляется постепенным или одномоментным формированием круглого или овального флюктуирующего выпячивания в верхней трети уха. Диагностика базируется на сборе данных анамнеза, физикальном осмотре, лабораторных тестах и дифференциации с другими заболеваниями. Лечение заключается в опорожнении гематомы при помощи давящей повязки, пункционной аспирации или открытого оперативного вмешательства с последующей антибактериальной терапией.
Гематома ушной раковины – относительно частое заболевание в отоларингологии. Примерно 75-80% всех случаев составляют отогематомы травматического происхождения. Чаще всего заболевание носит характер спортивный травмы и встречается у профессиональных борцов, боксеров и т. д.
Основная причина спонтанных гематом данной локализации – гемофилия и различные формы лейкозов. Приблизительно в четверти случаев развиваются септические осложнения, из них порядка 85% – на фоне кровоизлияний со сроком давности более 3 суток.
Отогематомы несколько чаще встречаются у людей пожилого возраста, что связано с дегенеративными изменениями хряща ушной раковины.
Отогематома
Основная причина возникновения кровоизлияния – повреждение кровеносных и лимфатических сосудов ушной раковины. Заболевание может быть обусловлено как местным воздействием на наружное ухо, так и системными патологиями. В связи с этим выделяют 2 этиопатогенетические формы отогематомы:
- Травматическая. Наиболее распространенный вариант заболевания. Гематома формируется в результате тангенциальных ударов по ушной раковине или при ее надломах. Причинами выступают бытовые, производственные и спортивные травмы уха. Эта патология чаще всего встречается у спортсменов, занимающихся боксом или другими видами единоборств. У пожилых людей отогематома может возникать на фоне длительной компрессии, например, при сдавливании уха во сне.
- Спонтанная. Возникает в результате незначительного воздействия на ушную раковину при наличии сопутствующих патологических состояний. Чаще всего это — нарушение свертываемости крови при гемофилии, антифосфолипидном синдроме, онкогематологических заболеваниях, геморрагических диатезах, тромбоцитопенических состояниях. Также риск кровоизлияния повышают авитаминоз, алиментарные дистрофии, инфекционные заболевания (геморрагические лихорадки – Эбола, Ласса, Марбург, Конго-Крым), дегенеративные изменения хряща, длительное воздействие холода.
Морфологически отогематома представляет собой скопление крови и лимфы между кожным покровом и надхрящницей или между перихондрием и хрящом ушной раковины. Формируется она в результате нарушения целостности региональных сосудов при механическом разъединении вышеупомянутых структур. Пограничная капсула, как правило, не образуется.
При нарушении системы свертываемости крови значимое травматическое повреждение уха может отсутствовать. Отогематома всегда возникает на латеральной (наружной) стороне ушной раковины, что обусловлено более высокой эластичностью связи кожи с надхрящницей на медиальной поверхности.
Характерная особенность этой патологии – рецидивирующее течение, что вызвано слабостью гладкой мускулатуры сосудистых стенок данной локализации, местным нарушением свертываемости крови и сложным механизмом лимфооттока. В таких случаях в полости преобладает лимфатический компонент.
Также за счет поверхностной локализации такие гематомы имеют высокий риск проникновения бактериальной флоры и нагноения содержимого.
Первые признаки заболевания – постепенное или быстрое формирование припухлости в верхней части ушной раковины. Типичная локализация – между завитком и челноком. Небольшие кровоизлияния могут визуализироваться в области треугольной или ладьевидной ямки.
Большие отогематомы иногда заполняют всю полость ушной раковины – от завитка до козелка или противокозелка. Внешне такая припухлость представляет собой круглое или овальное флюктуирующее выпячивание.
Кожа, покрывающая отогематому, как правило, гиперемирована, с синюшным оттенком, но при преобладании лимфатического компонента может сохранять нормальный телесный цвет. Сама ушная раковина, за исключением мочки, утолщается, а ее контуры сглаживаются. При больших объемах кровоизлияния ухо приобретает вид «бесформенной лепешки».
Отогематомы травматической этиологии почти всегда сопровождаются некоторой болезненностью, чувством распирания и тяжести. Спонтанные и слабовыраженные гематомы при касании безболезненны и не сопровождаются субъективными ощущениями.
Наиболее частое осложнение – трансформация в абсцесс ушной раковины. Это происходит в результате вторичного инфицирования вовремя не удаленного содержимого отогематомы.
Клинически абсцедирование сопровождается гиперемией кожных покровов уха, которая распространяется за пределы кровоизлияния, существенным усилением болевого синдрома, возникновением иррадиации боли в прилегающие структуры. Параллельно возникает повышение температуры тела до 37,5-38,5ОС.
При отсутствии своевременного лечения абсцесса развивается перихондрит с последующим гнойным расплавлением хряща и необратимой деформацией ушной раковины.
Диагностика при отогематоме не представляет трудностей. Основная цель отоларинголога при постановке диагноза – определение вероятного этиологического фактора и проведение дифференциальной диагностики с другими схожими нозологиями. Полная программа обследования включает в себя:
- Сбор анамнеза и жалоб. Сведения, полученные при общении с пациентом, играют одну из ведущих ролей в диагностике. На наличие отогематомы указывают недавно перенесенные травматические повреждения уха, сопутствующее снижения свертываемости крови, профессиональное занятие боксом или боевыми искусствами.
- Физикальный осмотр. В пользу отогематомы свидетельствует наличие симптома флюктуации на фоне отсутствия или слабовыраженной боли. При развитии воспалительных осложнений при пальпации наблюдается резкая болезненность, местное повышение температуры и выраженная гиперемия почти всей поверхности ушной раковины.
- Лабораторные тесты. Их проведение наиболее информативно при подозрении на спонтанные отогематомы, так как при травматической этиологии заболевания изменения в ОАК отсутствуют. При сопутствующих нарушениях гемостаза в общем анализе крови могут присутствовать тромбоцитопения, панцитопения, бластные клетки. При гемофилиях определяется замедление время свертывания крови по Ли-Уайту и нарушения аутокоагуляционного теста (АКТ). При нагноении гематомы в ОАК наблюдаются неспецифические признаки воспаления: лейкоцитоз со сдвигом лейкоцитарной формулы влево, повышение СОЭ.
- Диагностическая пункция. Как правило, используется для проведения дифференциальной диагностики. При травматических кровоизлияниях в результате пункции получают смесь лимфатической жидкости и крови. Спонтанные формы отогематом, как правило, заполняются только не свертывающейся кровью. Рецидивирующие формы характеризуются наличием большого количества лимфы – светло-желтой жидкости, которая не сворачивается.
Дифференциальная диагностика отогематомы проводится с первичным перихондритом, рожистым воспалением ушной раковины, доброкачественными и злокачественными образованиями. Первичный перихондрит характеризуется диффузным поражением ушной раковины, изначальным отсутствием симптома флюктуации, зачастую – наличием заболеваний наружного и среднего уха в анамнезе.
При рожистом воспалении в патологический процесс втягивается мочка уха, присутствуют везикулы с серозным содержимым и демаркационный вал, а с первых дней заболевания возникает выраженный интоксикационный синдром.
Опухолевые образования характеризуются медленным развитием, негативным симптомом флюктуации, отсутствием гиперемии кожных покровов и содержимого при диагностической пункции.
Терапевтическая тактика зависит от размеров кровоизлияния в ушную раковину. Суть лечения – опорожнение полости отогематомы и профилактика развития бактериальных осложнений. С этой целью используются:
- Давящая повязка. Является методом выбора при отогематомах небольших размеров. Благодаря этому стимулируется спонтанная резорбция кровоизлияния. Для повышения эффективности перед наложением повязки кожу обрабатывают спиртовым раствором йода, а над образованием фиксируют 2-3 марлевых валика. Дополнительно в первые несколько часов от возникновения гематомы используют холод, а спустя 2-4 дня – массаж.
- Пункционная аспирация. Проводится при больших скоплениях лимфы и крови, возникших менее 3 суток назад. В асептических условиях при помощи шприца и иглы эвакуируется все содержимое отогематомы. Далее в образовавшуюся полость вводится 1-2 капли спиртового раствора йода с целью ускорения формирования рубца между стенками. После этой манипуляции также накладывается повязка.
- Вскрытие гематомы ушной раковины. Хирургическое вмешательство необходимо при невозможности опорожнить гематому аспирационным путем. В ходе операции выполняется дугообразный разрез вдоль края отогематомы, после чего удаляется все ее содержимое. Далее проводится обработка сформировавшейся полости антисептическими препаратами, накладываются швы на рану или устанавливается дренажная система. Через некоторое время после операции также накладывается давящая повязка, смена корой проводится каждый день.
- Антибиотикотерапия. Назначается при любом варианте лечения с целью профилактики вторичных инфекционных осложнений, формирования абсцесса или вторичного перихондрита. Препаратами выбора являются антибиотики широкого спектра действия из групп сульфаниламидов, цефалоспоринов III-IV поколений, аминогликозидов и других.
Прогноз для выздоровления при отогематоме благоприятный. В зависимости от способа лечения выздоровление наступает в сроки от 3 дней до 2 недель. В отношении косметического дефекта прогноз сомнительный – развитие необратимой деформации ушной раковины зависит от современности и полноценности оказания медицинской помощи.
Специфических профилактических мер в отношении этого заболевании не разработано.
К неспецифической профилактике относятся предотвращение травматизации или компрессии наружного уха, тщательная антисептическая обработка и гемостаз полученных повреждений, коррекция нарушений свертываемости крови, лечение других сопутствующих заболеваний.
Источник: https://www.KrasotaiMedicina.ru/diseases/zabolevanija_lor/otohematoma
Отогематома: причины, симптомы, лечение
Наружная часть уха часто подвергается травматизации, в результате чего на ушной раковине формируются гематомы.
Иногда, кажется, что отогематомы не несут в себе опасности, поэтому большинство пациентов не обращаются за медицинской помощью, предпочитая лечение в домашних условиях.
Но, образование кровоподтеков под кожей уха требует врачебного осмотра и регулярного наблюдения до полного выздоровления.
Отогематома
Что такое гематома (Отогематома) и почему она возникает?
Скопление крови и лимфатической жидкости между кожным покровом и другими тканями ушной раковины называется отогематома. Это закрытое кровоизлияние, размер которого зависит от различных факторов: диаметра поврежденного сосуда, уровня кровяного давления, свертываемости крови и растяжимости тканей.
Причины кровоизлияний:
- Падения.
- Удары по уху.
- Дорожно-транспортные происшествия.
- Аварии на производстве.
- Боевые виды спорта.
- Драки, побои.
- Сдавливание уха во время сна.
- Осложнения хирургических вмешательств.
Отдельно следует выделить болезни, провоцирующие кровоизлияния и поражения сосудов. К ним относятся:
- Геморрагический васкулит.
- Геморрагические лихорадки (Денге, Желтая, Ласса, Эбола, Конго-Крым).
- Гемофилия.
- Скарлатина.
- Цинга.
- Антифосфолипидный синдром.
- Тромбоцитопения.
- Гипертоническая болезнь.
- Авитаминоз.
- Лейкоз.
- Гиперчувствительность к холоду, обморожения.
Как только гематома сформируется, внутри нее начинает сворачиваться кровь.
При небольших по размеру кровоподтеках, сгусток рассасывается полностью, но большие отогематомы приводят к разрастанию соединительной ткани и формированию капсул.
При образовании капсул часто возникают осложнения, от которых можно избавиться только хирургическим путем. Наиболее опасно состояние, когда к кровоизлиянию присоединяется бактериальная инфекция.
Если имеются нарушения свертываемости крови, то отсутствуют выраженные проявления гематомы. Возможно формирование небольшого синяка, который проходит без специального лечения. При больших кровоподтеках необходима медицинская помощь, причем избавиться от опухоли чаще всего возможно только хирургическим методом.
Виды и формы отогематом
Принято выделять виды гематом ушной раковины у человека, в зависимости от их происхождения. По статистике, более ¾ всех гематом имеют травматическое происхождение.
Виды отогематом:
- Травматическая — вызвана механическим воздействием на наружное уха.
- Спонтанная — формируется при незначительных нажатиях на ушную раковину и при заболеваниях, вызывающих ломкость сосудов или повышенную кровоточивость.
Степени гематом:
- Легкая – отек формируется медленно, но гематома рассасывается за несколько дней. При нажатии чувствует слабовыраженная боль.
- Средняя – через 3-5 часов развивается уплотнение синюшного цвета. Опухоль спадает через 7-10 дней.
- Тяжелая – появляется не позднее, чем через 2 часа после травмы. Может сопровождаться разрывом хряща, сильными болями. Тяжелая степень требует срочной медицинской помощи.
Наиболее часто встречаются легкие и средние отогематомы, полученные в бытовых условиях. Их лечат в домашних условиях, так как они не вызывают неблагоприятных последствий и часто проходят самостоятельно без специального лечения.
По состоянию крови внутри опухоли, выделяют следующие формы отогематом:
- Несвернувшиеся.
- Свернувшиеся.
- Неинфицированные.
- Нагноившиеся.
Условно выделяют преднамеренные, непреднамеренные и условно-преднамеренные травмы. Такая классификация не имеет клинического значения, но отмечено, что легкие и средние степени отогематом формируются при непреднамеренных травмах.
Симптомы и проявления гематомы
Первый симптом отогематомы – боль, возникающая при травматическом воздействии. Степень выраженности болевых ощущений зависит от силы удара и чаще всего они сопровождаются чувством тяжести или распирания. Возможно ощущение легкой пульсации в первые сутки после получения травмы.
Внимание! Кровоизлияние формируется на наружной части уха, так как с этой стороны надхрящница и кожный покров наименее эластичны. Второй симптом отогематомы — припухлость в области удара, где скапливаются кровь и лимфатическая жидкость. Чаще всего отечность при отогематоме проявляется на верхней части завитка, между козелком и завитком или в ладьевидной ямке.
Характерные признаки:
- Овальная или круглая форма отека.
- Изменение цвета поражения.
- Мягкая консистенция.
- Твердая опухоль при формировании капсулы.
- Утолщение раковины уха.
Цвет припухлости зависит от соотношения крови и лимфатической жидкости, скопившихся под кожным покровом. Если преобладает содержание крови, то отек будет бордовым или синюшным цветом. При большом количестве лимфатической жидкости цвет припухлости почти не отличается от цвета окружающей кожи.
Спонтанная отогематома редко вызывает болезненные ощущения. Наблюдается только покраснение кожи или синюшность припухлости, которая редко разрастается до больших размеров. Появление боли свидетельствует об инфицировании и развитии воспалительного процесса.
Если к кровоподтеку присоединяется бактериальная инфекция, то наблюдается нагноение, сопровождающееся сильными болями и симптомы интоксикации: повышением температуры, лихорадкой, слабостью.
Диагностика отогематомы
Диагностика гематом ушной раковины не представляет сложности, если она вызвана механическим воздействием. Достаточно опроса пациента и визуального осмотра, чтобы определить причину и степень повреждения.
При визуальном осмотре, кроме кровоизлияния в области уха часто наблюдаются травматические поражения височной, заушной и скуловой областей. При пальпации ощущаются колебания жидкости, внутри опухоли.
Спонтанная отогематома требует больше усилий, так как нужно тщательно собрать анамнез и провести лабораторные исследования, чтобы определить наличие нарушений свертываемости крови.
Какие анализы могут понадобиться:
- Общий анализ крови.
- Коагулограмма.
- Протромбиновый индекс.
- Исследование крови по Ли-Уайту.
- Исследование содержимого отогематомы.
- Бак-посев для выявления патогенной микрофлоры.
Обязательно проводится дифференциальная диагностика отогематомы между другими заболеваниями ушной раковины: перихондритом, рожистым воспалением, новообразованиями. В большинстве случаев, дифференциальная диагностика необходима только при спонтанном кровоподтеке.
Лечение гематомы
Когда формируется отогематома, необходимо обратиться к отоларингологу или хирургу, чтобы он определил тактику лечение, соответствующее форме и степени кровоизлияния. Цель терапии – обеспечение оттока жидкостей от очага поражения и предотвращение развития воспалительного процесса.
Тактика терапии легких гематом:
- приложить лед, как минимум на один час;
- обработать поражение спиртовым раствором йода;
- наложить давящую повязку.
Внимание! Чтобы отогематома быстрее рассосалась можно использовать мази: Троксерутин, Троксевазин, Гепариновую мазь, Синяк-Офф, Индовазин. Но следует помнить, что мази на основе гепарина можно использовать только через сутки после получения травмы.
Если своевременно не начать терапию легких травм или сформировалась большая припухлость, то необходимо удаление жидкости из отогематомы с помощью пункционной аспирации.
Врач с помощью шприца откачивает жидкость из опухоли и вводит каплю спиртового раствора йода, чтобы предотвратить развитие воспалительного процесса и ускорить процесс заживления.
После процедуры на пораженное ухо накладывают стерильную повязку.
В тяжелых случаях гематому удаляют хирургическим путем в условиях стационара. Хирург с помощью скальпеля вскрывает край припухлости и извлекает содержимое.
Затем тщательно обрабатывает очищенную полость антисептиком, например, Хлоргексидином, и накладывает швы. В обязательном порядке должен быть установлен дренаж, для обеспечения оттока экссудата.
После операции накладывают повязку, которая должна меняться ежедневно.
Антибактериальное лечение необходимо после удаления гематом, пункционной аспирации или при развитии инфекционного процесса.
Какие препараты назначают:
- Антибиотики: Цефазолин, Ампициллин, Супракс, Азитромицин.
- Сульфаниламиды: Бисептол, Сульфазин, Сульгин.
- Наружные средства: Левомеколь, Стрептоцид, Сульфаргин.
Спонтанная опухоль лечится так же, как и травматическая отогематома, но пациенту назначают дополнительное лечение, направленное на устранение основного заболевания, спровоцировавшего поражение сосудов.
Осложнения и прогноз отогематомы
Травматические опухоли ушной раковины нередко приводят к неблагоприятным последствиям, если их неправильно лечить. Если не обрабатывать припухлость антисептиками или не соблюдать правила гигиены, то начинается нагноение гематомы.
В зависимости от тяжести воспалительно-инфекционного процесса, наблюдаются местные и системные осложнения. К местным относятся заболевания ушной раковины, которые могут спровоцировать поражение среднего и внутреннего уха.
Самые частые осложнения:
- Отит – воспалительный процесс, поражающий наружное ухо, но может перейти и на другие отделы слухового аппарата.
- Мирингит – поражение барабанной перепонки, сопровождающееся сильными болями, повышением температуры и тугоухостью.
- Отомикоз – присоединение грибковой микрофлоры, поражающей наружное и среднее ухо.
- Перихондрит – воспаление хряща ушной раковины, часто приводящее к некротическому процессу и деформации раковины.
- Абсцесс – формирование ограниченного гнойника на месте кровоподтека.
- Фурункулез – формируется при присоединении стрептококковой или стафилококковой инфекции. Выражается образованием гнойников при проникновении микроорганизмов в волосяные фолликулы.
- Узелковый хондродерматит ушной раковины – образование болезненного узелка на завитке.
Кроме местных осложнений, присоединение бактериальной инфекции вызывает распространение патогенных микроорганизмов по другим органам и тканям. Из-за близости головного мозга к органам слуха, существует риск развития воспаления мозговых оболочек.
Очень часто последствия выражаются в развитии гнойных ЛОР-заболеваний: ангины, гайморита, фронтита. В самых тяжелых случаях инфекция распространяется по всему организму, вызывая заражение крови.
Внимание! Септические осложнения развиваются на 3-5 сутки после получения травмы, если пациенты не обрабатывают гематомы антисептическими средствами.
Прогноз при отогематоме преимущественно благоприятный, у большинства пациентов припухлость рассасывается через несколько дней и не оставляет следов. Осложнения возникают крайне редко и только при отсутствии должного лечения.
Профилактика
Формирование травматических опухолей очень сложно предупредить, так как они могут возникнуть в любой момент – при падении в обморок, ударе во время тренировок и даже во время игр с детьми. Поэтому главное правило профилактики – необходимо избегать травматических ситуаций.
Что можно делать:
- соблюдать правила техники безопасности на производстве;
- пользоваться шлемом при силовых видах спорта;
- не ввязываться в драки;
- избегать перепадов давления и обмороков.
Профилактика спонтанных гематом:
- закаливаться, повышать иммунитет;
- контролировать свертываемость и другие показатели крови;
- своевременно пролечивать заболевания, способные привести к спонтанной гематоме;
- избегать обморожений, резких перепадов температуры;
- укреплять капилляры и стенки сосудов.
Профилактика необходима не только для предотвращения развития отогематом, но и для предупреждения осложнений. Если гематома уже сформировалась, то требуется правильное лечение, соблюдение гигиены, а при угрозе развития воспалительного процесса — прием антибиотиков.
Источник: http://lor-24.ru/uxo/otogematoma-prichiny-simptomy-lechenie.html
Вибрационная болезнь: определение, симптомы, лечение, профилактика
Это профессиональное заболевание, которое обусловлено длительным воздействием вибрации на организм работающих.
Вибрационная болезнь-одна из самых распространенных форм профессиональной патологии в мире.
Наиболее часто вибрационная болезнь встречается среди шахтеров, резчиков по металлу, дальнобойщиков, трактористов, обрубщиков металла, бурильщиков и т. д.
Этиология
• Основным этиологическим фактором является производственная вибрация.
• Сопутствующие вредные факторы в развитии заболевание:
• — Стато-динамические нагрузки
• — Однообразные движения
• — Интенсивный шум
• — Вынужденная поза
• — переохлаждение
Человек воспринимает механические колебания как вибрацию при частоте 25-8192 Гц.
Наибольшая опасность развития вибрационной болезни представляет вибрация в диапазоне от 6 до 250 Гц.
В зависимости от вида различают локальную, общую и комбинированную вибрации.
Локальная вибрация передается через руки. Источником являются ручные инструменты (электрические, пневматические, моторные, обрабатываемые детали).
- Виды локальной вибрации:
• Низкочастотная (8-16Гц)
• Среднечастотная (31,5-63Гц) - • Высокочастотная (125-1000Гц)
Общая вибрация передается через опорные поверхности на все тело человека который сидит или стоит.
Источником ее являются: тракторы, грейдеры, комбайны, кузнечно — прессовое оборудование, ткацкое производство, изготовление бетона, трамваи, большегрузные автомобили.
Виды общей вибрации:
- Низкочастотна(1-4Гц)
- Среднечастотная(8-16Гц)
- Высокочастотная(31,5-63Гц)
Низкочастотная вибрация в диапазоне 1-8Гц вызывает резонанс во всех внутренних органах. Потому, что отдельным органам организма свойственна биологическая резонансная частота. Так, для тела она в среднем равна 6 Гц, для головы и желудка — 8 Гц.
Патогенез вибрационной болезни
Являясь сильным раздражителем, вибрация действует изначально на периферические центры вибрационной чувствительности. Дальнейшее действие на центры вибрационной чувствительности создает условия для передачи раздражения на вышележащие центры, расположенные в спинном мозге, таламусе и коре.
Эти импульсы вызывают изменение работы вегетативных центров нервной системы, таких как центры болевой и температурной чувствительности, сосудодвигательный центр. В результате нарушений регулирующего влияния ЦНС на сосудистый тонус, наблюдается специфическое проявления ангиоспазма.
Чем больше изменена вибрационная чувствительность, тем выражение периферический ангиоспазм.
Клиническая картина вибрационной болезни
Различают основные клинические синдромы вибрационной болезни:
1. Периферический ангидистонический (1-2 степень болезни)
2. Периферический ангиоспастический (1 степень)
3. Синдром вегетосенсорной полинейропатии (2 степень)
4. Синдром неврита (2-3 степень)
5. Диэнцефальный синдром (2-3 степень)
6. Вестибулярный синдром (2-3 степень)
7. Синдром вегетомиофасцита (2 и 3 степень)
Вибрационная болезнь от локальной вибрации
- Основная клиническая характеристика:
— Развивается медленно, через 5-15 лет при работе с ручными инструментами;
— Первые симптомы: побеление пальцев на одной или обеих руках, ноющие и тупые боли в руках, чаще ночью; - — Только на поздних стадиях болезни возникают церебральные нарушения и поражения нижних конечностей;
Классификация локальной формы вибрационной болезни
- 1 степень — начальные изменения:
— Периферический ангиодистонический синдром с приступами ангиоспазма верхних конечностей (редко)
— Сенсорная (вегетосенсорная) полинейропатия верхних конечностей - 2 степень — умеренно выраженные проявления:
— Периферический ангиодистонический синдром с частыми приступами ангиоспазмов верхних конечностей
— Вегетосенсорная полинейропатия верхних конечностей с:
а) частыми ангиоспазмами
б) устойчивыми вегетативно дистрофическими нарушениями
в) дистрофическим нарушением (артрозы, миофиброзы)
— Шейно-плечевая плексопатия с церебральным ангиодистоническим синдромом
• 3 степень — выраженные (генерализованные) проявления:
— Синдром сенсорно-моторной полинейропатии
— энцефалополинейропатия
— Полинейропатия с генерализованными акроангиоспазмам
Вибрационная болезнь от воздействия общей вибрации
- Развивается через 10-15 лет от начала работы с общей вибрацией
• Первые симптомы: упорные головные боли, головокружение, астено-невротический синдром
• Затем присоединяется похолодание верхних и нижних конечностей, цианоз, гипергидроз кистей - На поздних стадиях выражены диэнцефальные, вестибулярные проявления и поражения внутренних органов.
Классификация вибрационной болезни от общей вибрации:
- 1 степень — начальные проявления:
— ангиодистонический синдром (церебральный и периферический)
— вегетативно-вестибулярный синдром
— вегетосенсорная полиневропатия нижних конечностей - 2 степень — умеренно выраженные проявления:
— церебрально-периферический ангиодистонический синдром
— вегето-полиневропатия с неврастенией, вторичным крестцовым радикулитом, полирадикулярными нарушениями - 3 степень — выраженные проявления:
— сенсорно-моторная полиневропатия
— дисциркуляторная энцефалопатия в сочетании с полиневропатией
Диагностика вибрационной болезни
- Для диагностики вибрационной болезни необходимо:
• Характерная клиническая картина
• Санитарно-гигиеническая характеристика
• Результаты периодических медицинских осмотров, выписки из амбулаторных карт и историй болезни - • Данные инструментальных и лабораторных методов исследований
Обязательные инструментальные и лабораторные исследования при диагностике вибрационной болезни:
- Общий анализ крови, мочи
- протеинограмма
- Глюкоза крови
- термография
- электромиография
- Микроскопия сосудов бульбарной конъюнктивы
- паллестезиометрия
- альгезиметрия
- динамометрия
- Венозная окклюзионная плетизмография
- Реовазография сосудов верхних и нижних конечностей
- Рентгенография шейно-грудного отделов позвоночника
- Реоэнцефалография
- рентгеноскопия желудка
- Исследования фазовой структуры деятельности сердца
- Определение вибрационной чувствительности
- ЭКГ
- электроэнцефалография
- капилляпоскопия
- функциональные пробы
Капилляроскопия
При исследовании обращают внимание на фон и окраску (в норме-фон бледно-розовый, ясный, количество капиллярных петель не менее 8 капилляров в 1 мм) Каждая петля имеет изогнутую форму в виде шпильки. Артериальные отделы короче венозных, кровоток гомогенный.
Динамометрия
Силу мышц верхних конечностей исследуют пружинным динамометром.
Средние величины силы у мужчин составляют в норме 40-50 кг, у женщин — 30-40 кг с преобладанием силы правой руки (у правшей) на несколько килограммов.
Снижение силы отмечается при развития изменений в тканях опорно-двигательного аппарата верхних конечностей, что присуще умеренным и выраженным проявлениям вибрационной болезни.
Кожная термометрия
У здоровых людей температура кожи на пальцах рук обычно колеблется в пределах 27-31 ° С при разности температур в симметричных точках обеих кистей не более 0,2-0,4 ° С. При вибрационной болезни температура кожи дистальных отделов верхних конечностей значительно снижается (до 18-20 ° С) и проявляется термоасимметрия в 0,6-1 ° С и больше.
Трехкратная холодовая проба
Проводится в холодной воде температурой +4 ° С, в которую на 3 минуты погружаются кисти больного.
Визуально оценивается наличие побеления пальцев рук и обязательно указывается число фаланг, обозначающее положительную оценку пробы.
При отсутствии побеления пальцев описывается появление цианоза, мраморности, гиперемии кистей, что свидетельствует о слабо положительную оценку пробы. Резко положительной реакцией считается появление после пробы синдрома Рейно.
Проба Боголепова
Больной поднимает одну руку вверх и держит в таком состоянии 30 секунд, затем быстро вытягивает обе руки вперед. Проба считается положительной, если в течение 15 секунд разница в окраски не сглаживается.
Проба белого пятна
При нажатии пальцем на тыл кисти больного в течение 5 секунд появляется белое пятно, которое потом в норме исчезает через 4-6 секунд после прекращения давления.
Лечение вибрационной болезни
Должно быть комплексным и учитывать стадию заболевания и преобладание тех или иных симптомов.
Лекарственная терапия направлена на:
- • нормализацию микроциркуляции
• Улучшение функции вегетативной нервной системы
• Устранение трофических нарушений
• Улучшение периферического кровообращения - • Стимуляцию сенсомоторной системы
Другие методы комплексной терапии вибрационной болезни включают:
1. Гипербарическую оксигенацию (улучшает микроциркуляцию и обеспечивает кислородное обеспечение тканей)
2.Рефлексотерапия (иглотерапия, электроакупунктура, лазерное излучение биологических активных точек)
3.Физиотерапевтическое лечение улучшает репаративные процессы, обладает анальгезирующим, спазмолитическим эффектом:
— электрофорез
- — УВЧ излучения
- — Микроволновая терапия
- Теплолечение:
— лечебные грязи
— парафин
— озокерит - Санаторно-курортное лечение.
— Диадинамические токи
— индуктотерапия
Экспертиза трудоспособности
Экспертиза проводится с учетом степени тяжести и клинических форм заболевания, ведущего синдрома, стажа и возраста больного.
При 1 степени вибрационной болезни общая и профессиональная трудоспособность сохранена.
С целью предупреждение прогрессирования заболевания необходимо 1-2 раза в год проводить амбулаторное лечение или оздоровление в санаториях, профилакториях. Динамическое наблюдение врачей и строгое соблюдение техники безопасности.
Рабочие молодого возраста нуждаются в рациональном трудоустройстве или переквалификации.
При 2 степени тяжести проведение не менее двух курсов стационарного лечения в год с последующим переводом на облегченную работу сроком до 2 месяцев на год.
В случае отсутствия положительного эффекта рациональное трудоустройство или направление к профпатологу для выявления связи заболевания, в дальнейшем МСЭК и установление процента потери трудоспособности и группы инвалидности.
При 3 степени тяжести наблюдается потеря не только профессиональной но и общей трудоспособности. Их направляют к профпатологу с последующим прохождением МСЭК для определения группы инвалидности и проценты нетрудоспособности.
Профилактика вибрационной болезни
Заключается в соблюдении техники безопасности. Все агрегаты генерирующие вибрации должны иметь виброизоляционные приспособления, рабочие места снабжаются виброизоляцией. Рабочие снабжаются виброзащитными перчатками, спецодеждой, обувью.
Рабочий день должен включать перерыв на 10-20 минут после каждого часа-два работы. Во время перерыва работники должны принимать гидропроцедуры (местные ванны температурой 37-38 °), самомассаж кистей, обдува рук нагретым воздухом 38-40 °.
Два курса ультрафиолетового облучения в год, каждый курс состоит из 15 облучений.
Оздоровление рабочих в санаториях-профилакториях один раз в год (физиотерапия, витаминотерапия).
Индивидуальные средства защиты при работе с вибрациями.
Источник: https://medjournal.info/vibracionnaya-bolezn-opredelenie-simptomy-lechenie-profilaktika/
115. Острые нарушения мезентериального кровообращения. Патогенез, клиника, течение. Стадии болезни
-
Классификация острых нарушений
мезентериального кровообращения - Виды нарушений:
- I. Окклюзионные:
- 1) Эмболии.
- 2) Тромбоз артерий.
- 3) Тромбоз вен.
-
4) Прикрытие устий артерий атеросклеротическими
бляшками, способствующими тромбозу
этих артерий. -
5) Окклюзия артерий в результате расслоения
стенок аорты. -
6) Сдавление (прорастание) сосудов
опухолями. - 7) Перевязка сосудов.
- II. Неокклюзионные:
- 1) С неполной окклюзией артерий.
- 2) Ангиоспастические.
-
3) Связанные с нарушением центральной
гемодинамики. - Стадии заболевания:
-
1) Стадия ишемии (геморрагического
пропитывания при венозном тромбозе). - 2) Стадия инфаркта кишечника.
- 3) Стадия перитонита.
- Течение болезни:
-
1) С компенсацией мезентериального
кровотока. -
2) С субкомпенсацией мезентериального
кровотока. -
3)С декомпенсацией мезентериального
кровотока (быстро прогрессирующее
течение, медленно прогрессирующее
течение).
При
нарушениях мезентериального кровотока
с последующей
компенсацией наступает полное
восстановление всех функций
кишечника без каких-либо последствий.
Выздоровление больных
наступает спонтанно или под воздействием
консервативной терапии.
Нарушения
мезентериального кровотока с последующей
субкомпенсацией
вызывает ряд других заболеваний
кишечника, связанных с недостаточным
кровоснабжением: брюшную жабу, язвы
кишечника, энтериты и колиты (нередко
также язвенные).
В последующем у больных могут возникать
раз
личные осложнения: кровотечение,
перфорация, флегмона кишечной
стенки, стеноз кишки.
При
нарушениях с декомпенсацией мезентериального
кровообращения
формируется инфаркт кишечника на
значительном
протяжении, заканчивающийся при
отсутствии лечения смертью
больных. Выделяют
окклюзионные виды нарушений мезентериального
кровотока и неокклюзионные.
Острые
нарушения мезентериального кровообращения
возникают как осложнение различных
заболеваний сердечно-сосудистой
системы (атеросклероз, гипертоническая
болезнь, ревматизм
и ревматические пороки сердца, эндартериит,
узелковый
периартериит), заболеваний печени и
селезенки (цирроз, спленомегалия),
крови (эритремия, лейкозы), злокачественных
новообразований идр.
Самой
частой причиной закупорки брыжеечных
артерий является
эмболия. Источниками эмболии обычно
бывают сердце и
аорта (пристеночный тромбоз при пороках
сердца, инфаркте миокарда,
аневризме сердца или аорты, атеросклерозе
аорты).
Тромбоз
брыжеечных артерий развивается вследствие
поражения
стенки сосуда (атеросклероз, эндартериит,
васкулиты) на фоне гиперкоагуляции
крови и замедленного кровотока.
Окклюзия
вен наступает в результате флеботромбоза
при портальной
гилертензии или тромбофлебита, причиной
которой бывают
воспалительные заболевания брюшной
полости (аппендицит,
холецистит, абсцессы, лимфаденит
брыжеечных узлов).
При
смешанном виде нарушения брыжеечного
кровотока поражаются
артерии и вены, причем окклюзия одного
из сосудов
развивается обычно вторично или острой
закупорке одного сосуда
предшествует хроническая окклюзия
другого.
Неокклюзионный
вид нарушения мезентериального
кровообращения
возникает на уровне микроциркуляторного
русла кишечной
стенки. Первостепенное значение при
этом имеют ангиоспазм,
парез сосудов и падение перфузионного
давления.
Перфузионное
давление падает или в результате
гипотонии, или
наличия атеросклеротической бляшки,
расположенной в устье
сосуда.
Неокклюзионный вид нарушения
мезентериального
кровообращения может возникать при
острой или хронической сердечно-сосудистой
недостаточности (шок, кровотечение,
пороки сердца с декомпенсацией, инфаркт
миокарда и др.). Играют
роль инфекционно-аллергические факторы,
повышенная
вязкость в крови.
Следует
подчеркнуть, что окклюзионные и
неокклюзионные механизмы
нарушения мезентериального кровообращения
обычно
комбинируются. Так, например, эмболия
сопровождается вначале
ангиоспазмом не только нижележащих, но
и расположенных
выше эмбола артериальных стволов. При
неокклю-зионном
виде нарушения мезентериального
кровообращения с течением
времени развиваются вторичные тромбозы
сосудов.
Имея
много общего в клиническом течении,
различные виды острых нарушений
кровообращения имеют и свои особенности,
знание которых не
только облегчает диагностику, но и
определяет
метод лечения.
Описание
симптоматики заболевания значительно
облегчается,
если связать ее с последовательностью
развития патологических
изменений в кишечной стенке и брюшной
полости.
Анализ
клинико-морфологических сопоставлений
позволяет выделить
при острых нарушениях мезентериального
кровообращения три стадии заболевания:
1) стадия ишемии (геморрагического
пропитывания при венозном тромбозе);
2) стадия инфаркта;
3) стадия перитонита. Первая стадия
является обратимой,
вторая и третья — необратимыми.
В
подавляющем большинстве случаев острые
нарушения мезентериального
кровообращения приводят к инфаркту
кишечника.
Инфаркт — это некроз тканей
(для кишечника более узкое понятие
— гангрена). Термин «инфаркт» подчеркивает
лишь то,
что первопричиной некроза является
сосудистый фактор. С точки зрения
морфологических изменений инфаркт
кишечника бывает артериальный
(анемический, геморрагический, смешанный)
и венозный (геморрагический).
При формировании артериального инфаркта
вначале вследствие
нарушения притока крови и выраженного
ангио-спазма
в кишечной стенке почти полностью
прекращается кровоток.
В этот период кишка становится бледной,
спазмированной
(анемический инфаркт).
Токсические
вещества почти не поступают
в общий кровоток, хотя примерно уже
через час начинают
развиваться деструктивные изменения
и накапливаться
продукты неполного метаболизма тканей.
Затем кровоток
частично восстанавливается, так как
ангиоспазм сменяется
расширением коллатералей.
Вследствие
повреждающего действия
гипоксии с притоком крови усиливается
тромбоз, возникают разрывы сосудов,
стенки сосудов становятся проницаемыми
для плазмы и форменных элементов крови,
начинается процесс
пропотевания. Стенка кишки пропитывается
кровью, приобретая
красный цвет (геморрагический инфаркт).
Кровь проникает в просвет кишки, в
брюшную полость. В брюшной полости
появляется геморрагический выпот.
Процесс пропотевания
заканчивается после полного тромбирования
сосудов.
Параллельно
идет деструкция тканей кишечной стенки.
Деструктивные изменения вначале бывают
заметны со стороны слизистой
оболочки (некроз, язвы), затем наступает
распад тканей
(прободение).
Интоксикация
начинает развиваться с момента
возобновления
циркуляции и формирования геморрагического
инфаркта кишечника,
усугубляясь с появлением перитонита.
Полная ишемия
кишечной стенки, продолжающаяся более
3 ч, заканчивается
омертвением тканей даже после
восстановления циркуляции
оперативным путем.
Формирование
венозного инфаркта кишечника отличается
от
артериального. Процесс пропотевания
начинается с момента возникновения
окклюзии. Кишечная, стенка и брыжейка
значительно
отекают, кишка становится малиново-красного
цвета.
Гипоксия
кишечной стенки выражена в меньшей
степени, поэтому
интоксикация в первые часы и даже дни
заболевания не бывает такой сильной,
как при артериальном инфаркте.
При
венозном инфаркте кишечника преобладают
нарушения, связанные
с гиповолемией и обезвоживанием.
Локализация и протяженность
инфаркта кишечника обусловлена
многими факторами, главными из которых
являются
вид нарушенного кровотока, вид брыжеечного
сосуда, уровень
окклюзии, коллатеральные пути компенсации
кровотока.
Кровоснабжение
тонкой и правой половины толстой кишки
осуществляется из
верхней брыжеечной артерии, кровоснабжение
левой половины толстой кишки — из нижней
брыжеечной артерии.
Кровоотток
происходит по верхней и нижней брыжеечным
венам.
Окклюзия
нижней
брыжеечной артерии или вены редко
приводит к инфаркту
левой половины толстой кишки, так
как эта сосудистая зола имеет мощные
коллатеральные
пути
притока и оттока.
При эмболиях нижней
брыжеечной артерии,
как правило, наступает компенсация
кровотока.
При
тромбозах нижней брыжеечной артерии
(или прикрытии устья
восходящим тромбозом аорты) инфарцирование
ограничивается
обычно сигмовидной ободочной кишкой.
При
окклюзиях
верхней брыжеечной артерии
зона поражения
в значительной степени зависит
от уровня закупорки.
При
локализации окклюзии (эмболия, тромбоз)
в верхнем
сегменте
артерии развивается инфаркт всей тонкой
и правой половины
толстой кишки.
Если закупорка расположена
ниже, в
среднем
или нижнем
сегментах, то инфарцирование захватывает
подвздошную и слепую или только
подвздошную кишку.
При эмболиях
чаще поражается тонкая кишка, при
тромбозах
— тонкая и толстая.
При окклюзиях ветвей
брыжеечной артерии
инфаркты образуются на ограниченных
участках тонкой
или толстой кишки.
Тромбоз
воротной и верхней брыжеечной вен
сопровождается
некрозом лишь тонкого кишечиика.
При
неокклюзионном
виде нарушения мезентериального
кровообращения чаще поражается
только подвздошная кишка.
Источник: https://studfile.net/preview/5510071/page:113/
Предмет, задачи и методы патологии
Патология — фундаментальная наука, изучающая закономерности возникновения, развития и завершения болезней. Предметом ее исследования является больной организм.
Как учебная дисциплина патология основывается на синтезе двух наук: патологической физиологии и патологической анатомии.
Методы, используемые в патологии. Для познания и объяснения сущности патологических процессов и болезней патология использует данные:
- клинического обследования больных;
- морфологического изучения прижизненно взятых участков тканей больного организма;
- результаты исследования трупов;
- моделирование болезней.
Патология включает два раздела — общую и частную патологию.
Общая патология изучает типовые (стереотипные) патологические процессы, лежащие в основе болезней, — дистрофию, некроз, атрофию, нарушения крово- и лимфообращения, воспаление, аллергию, лихорадку, гипоксию, а также приспособительные и компенсаторные реакции, шок. стресс и опухоли.
- Частная патология изучает конкретные болезни, причины и механизмы их развития, проявления, осложнения и исход отдельных заболеваний.
- Патология является теорией медицины, так как именно она позволяет раскрыть сущность болезни, выявить ее функциональные и структурные проявления, указать направление поиска принципов профилактики и лечения болезней.
- Для решения стоящих перед ней задач патология использует два подхода:
- патофизиологический, который позволяет изучить расстройства в организме на разных этапах развития отдельных патологических процессов и болезней в целом:
- патоморфологический, который, с помощью разнообразных современных морфологических методов, дает возможность исследовать нарушения структуры органов и тканей во время болезни, при выздоровлении или гибели организма.
Вместе с тем единство и взаимообусловленность фикции и структуры в норме и при патологии стирают грань между этими двумя подходами, и они по существу лишь дополняют друг друга.
Так, патофизиология в настоящее время широко использует для анализа патологических процессов морфологические методы.
Патологическая анатомия в свою очередь располагает методами, позволяющими оценивать функцию поврежденных структур.
Патологическая анатомия использует несколько методов. К ним относятся биопсия, вскрытие трупов и эксперименты на животных.
Биопсия — прижизненное исследование кусочков тканей и opганов больного. Высокое техническое оснащение современной клинической медицины позволяет получить фрагмент ткани (биоптат) практически любого органа человека.
Анализируя с пoмощью микроскопа и других методов изменения, обнаруженные в биоптате, патологоанатом устанавливает прижизненный клинический диагноз заболевания.
Результаты исследования биопсийного материала позволяют выявить болезнь на самых ранних этапах ее развития, когда еще отсутствуют четкие клинические симптомы заболевания. Это дает возможность рано начать лечение и служит залогом благоприятного исхода болезни.
В ряде случаев только патологоанатом может установить правильный диагноз (например, точно определить характер опухоли).
Вскрытие (аутопсия) трупов умерших больных проводится для выяснения тех изменений в органах и тканях, которые были вызваны болезнью, а также для установления причины смерти; по результатам вскрытия составляется патологоанатомический диагноз.
Эксперименты на животных широко используются для изучения морфологических изменений в органах и тканях в процессе болезни, от самых ранних ее проявлений до завершения, а также с целью оценки эффективности различных методов лечения.
Патофизиология — фундаментальная дисциплина, и поэтому моделирование (в том числе на животных) болезней, близких к заболеваниям человека, является ее ведущим методом.
Эксперимент позволяет вскрыть сущность предболезненных состояний и самых ранних стадий заболевания, что не всегда удается в клинике.
С помощью экспериментальных моделей исследуют механизм мы развития болезней, оценивают разные способы их лечения, находят пути управления течением заболевания (экспериментальная терапия), разрабатывают проблемы диагностики и профилактики болезней.
Любое лекарственное или нелекарственное средство, прежде чем оно будет использовано в клинике, проходит испытание на животных.
История патологии
Возникновение патологии и выделение ее в качестве самостоятельной науки относятся к первой половине XIX в., когда благодаря развитию химии, биологии, физиологии, хирургии, терапии и морфологии для нее была подготовлена coответствующая основа.
Первая в России кафедра патологической анатомии и патологической физиологии была организована в 1849 г. в Московском университете известным терапевтом А. И. Полуниным.
Он пepвым понял необходимость сопоставления проявлений болезни, имевшихся при жизни больного, с изменениями, которые выявлялись при вскрытии трупов. А. И. Полунин — основоположник клинико-анатомического направления, которое стало характерной чертой отечественной медицины. Идеи А. И.
Полунина продолжали и развивали его многочисленные ученики и последователи. Среди них и создатель Московской школы патологоанатомов, автор первого в России учебника по патологической анатомии проф. М. Н. Никифоров. Учениками М. Н. Никифорова были академики А. И. Абрикосов и И. В. Давыдовский.
Развивая идеи, заложенные А. И. Полуниным и М. Н. Никифоровым, А. И. Абрикосов создал принципы отечественной патологической анатомии и внес большой вклад в разработку многих проблем общей и частной патологии. И. В.
Давыдовский доказал закономерности развития патологических процессов и болезней; ему принадлежат крупные исследования в области общей патологии, патологии военного времени. Учеником М. Н. Никифорова был профессор М. А. Скворцов — признанный основоположник детской патологической анатомии.
Преемником идей Московской школы патологоанатомов стал ученик А. И. Абрикосова — академик А. И. Струков.
С его именем связаны разработки патоморфологии туберкулеза, ревматических болезней, патологии микроциркуляции, воспаления, а также введение в патологическую анатомию новых методов исследования — гистохимии, гистоферментохимии, электронной микроскопии, придавших ей функциональную направленность.
Современный этап развития патологической анатомии характеризуется появлением молекулярной патологии, изучающей болезни на молекулярном уровне, обеспечивающим межклеточные отношения. Это направление в нашей стране возглавляет академик М. А. Пальцев.
Параллельно с патологической анатомией развивалась и патологическая «физиология. В 1849 г. тот же профессор А. И. Полунин стал основателем кафедры патологической физиологии в Московском университете.
В этот период эксперимент на животных уже прочно вошел в арсенал методов научного исследования. Фундаментом для развития патологической физиологии явились исследования физиологов И. М. Сеченова, И. П. Павлова, Н. Е.
Введенского, терапевта С.П. Боткина.
В создании кафедр общей и экспериментальной патологии (патологической физиологии) в России большая заслуга принадлежит выдающемуся физиологу, ученику И. М. Сеченова — проф. В. В. Пашутину. Его научные исследования были сосредоточены на механизмах нарушения обмена веществ, голодании и патологии эндокринной системы.
Крупный вклад в развитие общей патологии внесли отечественные патофизиологи профессора А.Б. Фохт, А.А. Богомолец, Н.Н. Аничков, С.С. Халатов, А.Д. Сперанский, Н.Н. Сиротинин. которые разрабатывали различные аспекты проблем реактивности, старения, патологии эндокринной системы. Н. Н. Аничков и С. С.
Халатов создали первую экспериментальную модель атеросклероза и многое сделали для понимания механизмов его развития.
Большой вклад в развитие патологии внесли крупные зарубежные физиологи и морфологи — К. Бернар. В. Кеннон. К. Рокитанский, Р. Вирхов, Г. Селье. Так, известный физиолог XIX века К.
Бернар является основоположником экспериментально-физиологического направления в патологии и учения о постоянстве внутренней среды организма — гомеостазе. Крупнейший немецкий патолог Р. Вирхов — основатель учения о клеточной патологии.
Клеточная теория патологии стала мощным стимулом для изучения и систематизации клеточных, а позднее субклеточных механизмов развития болезни. Широкую известность и pacпpoстранение получили исследования Г.
Селье, показавшего важную роль нейроэндокринной системы в формировании приспособив тельных реакций и расстройств жизнедеятельности. Он является основоположником учения о стрессе.
В настоящее время патология имеет в своем арсенале большой комплекс современных физиологических и морфологических методов исследования. Изучение патологических процессов и болезней проводится на организменном, органном, клеточном, cyбклеточном и молекулярном уровнях.
Использование современных методических подходов позволило вскрыть ряд важных для медицины общебиологических закономерностей.
Основополагающие ми среди них являются представление о типовых, или стереотипных, реакциях; учение о гомеостазе; представление о том, что в основе всех патологических процессов лежат физиологические реакции; гетерогенность.
Представление о типовых, или стереотипных, реакциях, т. е. об относительно небольшом наборе ответов организма на изменения окружающего мира и внутренней среды, распространяется на все и физиологические, и патологические процессы.
Стереотипные реакции проявляются на всех уровнях организации живой материи.
На молекулярном уровне набор стереотипных реакций относительно невелик, на уровне внутриклеточных структур их несколько больше (например, в митохондриях могут происходить набухание, потеря матрикса, разрушение крист, разрыв наружной мембраны); на уровне клетки — секвестрация (отделение части клетки), дифференцировка, деление, созревание. Различные сочетания стереотипных реакций на уровне внутриклеточных структур, клеток, тканей и органов в условиях патологии составляют специфику общепатологических процессов, а на уровне систем и всего организма — картину болезни.
Учение о гомеостазе — совокупности типовых реакций, составляющих относительное постоянство состава крови, метаболизма, температуры тела, артериального давления, иными словами — постоянства внутренней среды. Эти же реакции определяют ответы организма на патогенные воздействия.
В основе всех патологических процессов лежат физиологические реакции, и никаких других, особых реакций, появляющихся только при развитии патологии, не существует.Ответные реакции организма на действие раздражителя в пределах параметров гомеостаза являются нормальными, физиологическими.
Но если в ответ на действие раздражителя нарушаются структурно-функциональные основы гомеостаза, те же самые реакции становятся патологическими. Они могут вызвать гибель не только отдельных частей организма, но и его смерть.
Так, способность крови свертываться в норме — действительно защитная физиологическая реакция, предупреждающая смерть от кровотечения при повреждениях. Но та же реакция в определенных неблагоприятных условиях приводит к образованию тромба, закрывающего просвет coсуда, что вызывает повреждение тканей организма (например, инфаркт миокарда).
Воспалительный процесс в норме направлен на защиту организма от патогенных раздражителей, но при oпpeделенных условиях он может вызвать летальный (смертельный) исход.
Гетерогенность — еще одна важная биологическая закономерность. Органы функционируют на протяжении многих десятков лет потому, что в каждый данный момент функционально активна не вся ткань органа, а только ее определенная часть.
Функционирующие структуры разрушаются, для их восстановления требуются время, энергетические и пластические затраты. Пока идет процесс восстановления разрушившихся структур, функция органа осуществляется другими структурами, которые в свою очередь тоже разрушаются.
Все это в норме создает структурнофункциональную мозаичность органов и тканей, которая называется гетерогенностью. Она выявляется на всех уровнях жизнедеятельности: даже отдельная митохондрия не функционирует в клетке одновременно всей своей структурой.
Явление гетерогенности создает функциональный (жизненный) резерв организма. Исчезновение гетерогенности структур клеток и тканей является плохим прогностическим признаком, указывающим на истощение резервных возможностей организма.
Знание указанных биологических закономерностей позволяет правильно понять болезнь, оценить состояние больного и проводить целенаправленное лечение.
Источник: https://auno.kz/patologiya/254-predmet-zadachi-i-metody-patologii.html