Детская Школа для больных сахарным диабетом проходит по пятницам на странице ВК, официальном сайте медицинского учреждения. Еженедельные уроки ведет детский эндокринолог ОКБ Елена Синякова. Сегодня она расскажет об инсулинотерапии. Это единственный способ коррекции углеводного обмена при сахарном диабете 1 типа.
- С помощью инсулинотерапии мы стараемся имитировать физиологическую секрецию инсулина.
- кроме инсулиновых помп, где используется 1 вид, только ультракороткий инсулин
- Работают в среднем 2-4 часа, пик через 1-2 часа
- Суточные инсулины ставим 1 раз в сутки!
- Работает до 17 часов, можно ставить как 1, так и 2 раза в день
Шприц ручка:
- удобна в использовании
- можно ввести любую дозу с точностью до 0,5 ед.
Инсулиновая помпа:
- электронный прибор, дозатор, через который вводится инсулин
- не требуется частых инъекций, катетер ставится подкожно 1 раз в 3 дня, через него поступает весь инсулин
- можно запрограммировать любую скорость введения, для лучшей коррекции глюкозы
- кетоацидоз возникает быстрее, нежели на ручках. Т. К в помпе используется только ультракороткий инсулин, и при любой « неисправности» помпы, кетоацидоз может возникнуть в течение дня.
Инъекционный порт
- сокращается количество инъекций. Порт ставится на 3 дня, и все введение инсулина производится через него.
- катетер может быть неисправен , инсулин поступать не будет
Какие бы средства для введения вы не использовали, не менее важен самоконтроль!
От того, насколько тщательно вы проводите самоконтроль, зависит эффективность инсулинотерапии. И как следствие нахождение в целевых значениях гликемии.
Хранение инсулина
- Первое, что нужно проверить перед инъекцией- это срок годности.
- Открытая шприц-ручка хранится при комнатной температуре не более 4 недель ( Тресиба до 8 недель)
- Закрытый инсулин хранится в холодильнике при Т +4+8 градусов. ❗️не замораживать
- Срок годности закрытого инсулина составляет 39-36 мес ❗️Смотри на упаковке
- Перед началом введения нового флакона/ картриджа необходимо согреть его до комнатной Т (3-4часа)
- Не подвергайте инсулин воздействию прямых солнечных лучей и высоких температур.
Чтобы правильно ввести инсулин, надо следовать алгоритму:
- вымойте руки с мылом
- пшприц-ручку: обратите внимание на название и срок годности
- выберите место для инъекции
- накрутите новую иглу на шприц-ручку
- выпустите небольшое количество (1-2 ед) инсулина в воздух
- наберите необходимую дозу инсулина
- сделать кожную складку при длине иглы более 4 мм
- ввести инсулин, нажимая на поршень
- посчитать до 20
- вынуть иглу из кожи
- удалить иглу со шприц-ручки, используя верхний колпачок
- использованную иглу безопасно утилизируйте.
Нестабильная глюкоза крови, зачастую обусловлена нарушением техники инъекции.
Ставьте инсулин правильно!
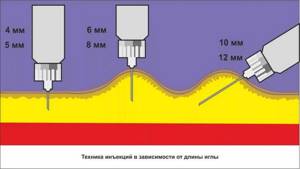
Сейчас существует большой выбор игл для шприц-ручек:
Какую же длину иглы выбрать? Давайте разберёмся!
- одной из главной задач инсулинотерапии является доставка инсулина в подкожно-жировую клетчатку
- средняя толщина кожи варьирует от 1,5-2,5 мм, под ней лежит ПЖК, в которую нам и надо попасть.
- под ПЖК лежит мышца-попадание в которую нежелательно ( т.к инсулин быстро всасывается в кровь и глюкоза может резко снизиться)
- поэтому иглы 4 мм достаточно, чтобы пройти сквозь кожу, и не попасть в мышцу.
По новым рекомендациям, шприц ручка с иглой 4 мм подходят всем пациентам ( дети и взрослые), независимо от возраста, массы тела и этнической принадлежности:
- иглы 4 мм безопасны, эффективны и менее болезненны
- игла 4 мм должна быть введена перпендикулярно (под углом 90 С) к коже, независимо от наличия складки
- дети самого маленького возраста (младше 6 лет) и очень худые взрослые должны использовать иглы 4 мм, делать складку и вводить в неё иглу перпендикулярно
- и главное, менять иглу нужно после каждой инъекции.
На картинке показано, что происходит с иглой, если не поменять ее.. .
- инъекции могут стать болезненными, т.к игла тупится из-за повреждения кончика иглы.
- происходит микротравматизация тканей
- риск инфицирования
- риск образования липодистрофий
- риск вытекания инсулина, попадания воздуха, если иглу оставить
Давайте обобщим, чего нельзя делать, чтобы инъекции инсулина были максимально безопасными
- шприц ручку с накрученной иглой
- повторно использовать иглу
- не чередовать места инъекций
- не делать кожную складку при использовании игл 5 и более мм, или 4 мм у маленьких детей и очень худых взрослых
- неправильно делать кожную складку ( с захватом мышцы)
- инъекции через одежду
- использование просроченного, холодного, не правильно хранившегося инсулина
- делать инъекции в область липодистрофий.
Урок 5. Инсулинотерапия
Инсулин — гормон, который вырабатывают b-клетки поджелудочной железы. При помощи инсулина глюкоза поступает в мышечную, печеночную и жировую ткань, где используется либо в виде источника энергии, либо запасается в виде гликогена.
При сахарном диабете 1 типа жизненно необходимо введение инсулина для контроля уровня глюкозы в крови
Поскольку при сахарном диабете 1-го типа все b-клетки поджелудочной железы погибают и инсулин не вырабатывается, то единственный способ поддерживать нормальный уровень глюкозы в крови —введение инсулина.
У человека без сахарного диабета инсулин вырабатывается постоянно со скоростью приблизительно 1 ЕД в час. Эта секреция называется фоновой (базальной): ее роль состоит в поддержании нормального уровня глюкозы в крови в периоды между приемами пищи и в ночное время.
В ответ на поступление пищи скорость секреции инсулина резко возрастает. Эта секреция инсулина называется прандиальной (болюсной): ее роль состоит в поддержании нормального уровня глюкозы после приемов пищи.
По происхождению препараты инсулина можно разделить на 2 группы.
Генно-инженерные человеческие инсулины:
- молекула инсулина идентична той, которая вырабатывается в организме человека;
- производятся при помощи современных генно-инженерных технологий;
- бывают короткого действия и средней продолжительности действия: НПХ-инсулины. НПХ — нейтральный протамин Хагедорна — белок, который замедляет всасывание инсулина из места введения и тем самым увеличивает длительность действия по сравнению с инсулином короткого действия.
Аналоги инсулина:
- созданы путем изменения молекулы человеческого инсулина для улучшения его профиля действия;
- производятся при помощи современных генно-инженерных технологий;
- бывают ультракороткого действия и длительного действия.
Профиль действия препаратов инсулина определяется 3 важными параметрами:
Начало действия: время, когда инсу- лин попадает в кровь и начинает ока- зывать сахароснижающее действие
Пик действия: время, когда сахароснижающее действие выражено максимально
Длительность действия: время,в течение которого инсулин снижает уровень сахара в крови
Характеристики видов инсулина:
Сверхдлительного действия(аналоги инсулина человека) через 30-90 минут на протяжении 42 ч
| Ультракороткого действия(аналоги инсулина человека) | через 5-15 мин | через 1-2 ч | 4-5 ч |
| Короткого действия | через 20-30 мин | через 2-4 ч | 5-6 ч |
| Средней продолжительностидействия | через 2 ч | через 6-10 ч | 12-16 ч |
| Длительного и сверхдлительного действия (аналоги инсулина человека) | от 30 мин до 2 ч | не выражен или отсутствует | от 24 ч до более 42 ч |
Базальный инсулин
Имитация фоновой (базальной) секреции возможна путем введения человеческих инсулинов средней продолжительности действия (НПХ-инсулинов) или аналогов инсулина длительного действия.
«Идеальный» базальный инсулин:
- не должен иметь пика действия во избежание риска развития гипогликемии,
- обладать низкой вариабельностью действия (одинаковое сахароснижающее действие изо дня в день) для обеспечения хорошего контроля уровня сахара в крови
| Пик действия | ЕстьВысокий риск гипогликемии | НетНизкий риск гипогликемии |
| Вериабельностьдействия | ВысокаяРазный уровень сахара в крови в разные дни | НизкаяОдинаковый уровень сахара в крови в разные дни |
| Длительностьдействия | Менее 242 инъекции в сутки | от 24 ч до более 42 ч1-2 инъекции в сутки |
Болюсный инсулин
Для имитации прандиальной (болюсной) секреции используются аналоги инсулина ультракороткого или человеческие инсулины короткого действия.
«Идеальный» болюсный инсулин:
- должен начинать действовать как можно быстрее, в идеале сразу после введения;
- пик действия должен совпадать с пиком пищеварения (1-2 часа после приема пищи): обеспечение нормального уровня глюкозы в крови после еды;
- небольшая длительность действия: возможность избежать отсроченных гипогликемий после еды.
Основными характеристиками аналогов инсулина ультракороткого действия перед человеческими инсулинами являются:
- возможность введения непосредственно перед едой, в то время как инсулины короткого действия вводятся за 20-30 минут до еды;
- пик действия более выражен и совпадает с всасыванием углеводов: улучшение контроля гликемии после еды;
- меньшая длительность действия (3-4 часа), что снижает риск развития гипогликемии.
Существует 2 способа имитации физиологической секреции инсулина:
1. Режим многократных инъекций (синонимы: базис-болюсный режим, интенсифицированная схема инсулинотерапии):
- введение базального инсулина 1-2 раза в сутки в сочетании с болюсным инсулином перед каждым приемом пищи.
2. Непрерывная постоянная инфузия инсулина при помощи инсулиновой помпы (синоним: помповая инсулинотерапия):
- введение ультракороткого аналога инсулина или человеческого короткого инсулина (редко) в непрерывном режиме;
- в некоторых помпах есть возможность непрерывного мониторирования уровня глюкозы в крови (при дополнительной установке сенсора).
Расчет дозы инсулина при режиме многократных инъекций
Суммарную суточную дозу инсулина вам необходимо рассчитать вместе с вашим врачом, поскольку она зависит от целого ряда факторов, и прежде всего от веса и длительности заболевания.
Доза базального инсулина:
- составляет 30-50% от суммарной суточной дозы;
- вводится 1 или 2 раза в сутки в зависимости от профиля действия инсулина в одно и то же время;
- один раз в 1-2 недели целесообразно измерение уровня глюкозы в 2-4 часа ночи для исключения гипогликемии;
- адекватность дозы оценивается по достижению целевого уровня глюкозы в крови натощак (для дозы инсулина, вводимого перед сном) и перед основными приемами пищи (для дозы инсулина, вводимого перед завтраком);
- при длительной физической нагрузке может потребоваться снижение дозы.
Коррекция дозы базального инсулина:
Инсулин длительного действия — независимо от времени введения коррекция проводится по срединому показателю уровня глюкозы натощак за 3 предыдущих дня :
- eсли была гипогликемия, то доза уменьшается на 2 Ед;
- если среднее значение глюкозы натощак в целевом диапазоне, то увеличения дозы не требуется;
- если среднее значение глюкозы натощак выше целевого, то необходимо увеличить дозы на 2 Ед. Например, значения глюкозы в крови натощак 8,4 и 7,2 ммоль/л. Цель лечения — глюкоза натощак 4,0 — 6,9 ммоль/л. Среднее значение — 7,2 ммоль/л — выше целевого, следовательно, необходимо увеличить дозу на 2 Ед.
Доза прандиального инсулина составляет не менее 50% от суммарной суточной дозы и вводится перед каждым приемом пищи, содержащим углеводы.
Доза зависит от:
- количества углеводов (ХЕ), которое вы планируете съесть;
- планируемой физической активности после введения инсулина (может потребоваться уменьшение дозы);
- адекватность дозы оценивается по уровню глюкозы в крови через 2 часа после еды;
- индивидуальной потребности в инсулине на 1 ХЕ (в утренние часы на 1 ХЕ обычно требуется больше инсулина, чем днем и вечером). Расчет индивидуальной потребности в инсулине на 1 ХЕ осуществляется по «Правилу 500»: 500 / суммарная суточная доза = 1 ЕД прандиального инсулина необходима для усвоения Х г углеводов. Пример: суммарная суточная доза = 60 Ед. 500 / 60 = 1 ЕД прандиального инсулина необходима для усвоения 8,33 г углеводов, значит, для усвоения 1 ХЕ (12 г) необходимо 1,5 ЕД прандиального инсулина. Если содержание углеводов в пище 24 г (2 ХЕ), надо ввести 3 ЕД прандиального инсулина.
Доза коррекционного инсулина (инсулин короткого или аналог инсулина ультракороткого действия) вводится для коррекции повышенного уровня глюкозы в крови (утром, перед очередным приемом пищи или после нее, в ночное время), а также необходима при наличии сопутствующего воспалительного заболевания или инфекции.
Способов расчета корректировочной дозы несколько, пользоваться лучше наиболее удобным и понятным для вас.
Способ 1. Корректировочная доза рассчитывается на основании суммарной суточной дозы инсулина (базального и прандиального инсулинов):
- при уровне гликемии до 9 ммоль/л дополнительное введение инсулина («подколка») не требуется;
- при уровне гликемии 10-14 ммоль/л корректировочная доза («подколка») составляет 5% от суммарной суточной дозы инсулина. При уровне гликемии выше 13 ммоль/л необходим контроль ацетона в моче;
- при уровне гликемии 15-18 ммоль/л корректировочная доза («подколка») составляет 10% от суммарной суточной дозы инсулина. При уровне гликемии выше 13 ммоль/л необходим контроль ацетона в моче;
- при уровне гликемии более 19 ммоль/л корректировочная доза («подколка») составляет 15% от суммарной суточной дозы инсулина. При уровне гликемии выше 13 ммоль/л необходим контроль ацетона в моче.
Способ 2. Расчет корректировочной дозы учитывает суммарную суточную дозу и коэффициент чувствительности к инсулину или корректировочный коэффициент (индивидуальный показатель).
Коэффициент чувствительности показывает, на сколько ммоль/л одна единица инсулина снижает уровень глюкозы в крови. При расчете используются следующие формулы:
- «правило 83» для инсулина короткого действия:коэффициент чувствительности (ммоль/л) = 83 / на суммарную суточную дозу инсулина
- «правило 100» для аналога инсулина ультракороткого действия:коэффициент чувствительности (ммоль/л) = 100 / на суммарную суточную дозу инсулина
Пример расчета
Суммарная суточная доза инсулина — 50 Ед. Вы получаете аналог инсулина ультракороткого действия — значит, коэффициент чувствительности равен 100 разделить на 50 = 2 ммоль/л.
Предположим, уровень гликемии составляет 12 ммоль/л, целевой уровень — 7 ммоль/л, таким образом, необходимо снизить уровень гликемии на 5 ммоль/л. Для этого вам необходимо ввести 5 ммоль/л разделить на 2 ммоль/л = 2,5 Ед (округляем до 3 Ед, если только ваша шприц-ручка не с шагом дозы 0,5 Ед) ультракороткого инсулина.
После введения корректировочной дозы инсулина короткого действия необходимо выждать 3-4 часа и 2-3 часа — после введения ультракороткого аналога. Только после этого вновь измерить уровень глюкозы в крови и вновь при необходимости ввести корректировочную дозу.
При наличии ацетона корректировочная доза будет больше из-за снижения чувствительности к инсулину. При наличии симптомов кетоацидоза вызовите бригаду скорой медицинской помощи
1. Если гипергликемия в течение дня, и вы собираетесь принимать пищу,то дозу корректировочного инсулина необходимо прибавить к рассчитанной дозе прандиального инсулина
Желательно, чтобы доза не превышала 20 ЕД, лучше уменьшить количество углеводов и доесть позже, при нормализации гликемии. Дозу инсулина короткого действия, превышающую 10 Ед, лучше поделить и вводить в 2 места.
Если вы планируете прием пищи, а уровень гликемии перед едой высокий, то необходимо увеличить интервал между инъекцией и едой до 40-45 минут для инсулина короткого действия и до 10-15 минут для ультракороткого аналога. Если гликемии выше 15 ммоль/л, то от еды лучше воздержаться, введя только корректировочный инсулин и отложив еду до нормализации уровня глюкозыв крови.
- 2. Гипергликемия перед сном
- Корректировочную дозу вводить опасно из-за риска ночной гипогликемии.
- Что делать?
- проанализировать причину и не допускать повторения;
- можно отказаться от перекуса перед сном;
- если все-таки приняли решение ввести корректировочный инсулин, проконтролируйте уровень глюкозы в крови в 2-4 часа ночи.
3. Причины возникновения гипергликемии утром
- высокий уровень глюкозы в крови перед сном, оставленный без внимания;
- недостаточная доза базального инсулина перед сном (перед сном уровень глюкозы нормальный, но при повторных измерениях в 2-4 часа ночи отмечается его повышение). Надо увеличивать дозу на 2 Ед каждые 3 дня до достижения результата;
- раннее введение базального инсулина — «не дотягивает» до утра (врач может порекомендовать перенести инъекцию на 22-23 часа);
- рикошетная гипергликемия: повышение уровня глюкозы после ночной гипогликемии. Целесообразно один раз в 1-2 недели контролировать уровень глюкозы в крови в 2-4 часа ночи. При выявлении гипогликемии ее купируют приемом 1-2 быстро усваиваемых ХЕ, а дозу базального инсулина, вводимого перед сном, снижают на 2 Ед;
- феномен «утренней зари»: повышение гликемии в 5-6 часов утра при нормальных уровнях перед сном и в 2-4 часа ночи. Связано с избытком кортизола, препятствующего работе инсулина.
Для коррекции феномена «утренней зари» можно:
- использовать «подколку» инсулина короткого действия или аналога инсулина ультракороткого действия;
- переносить инъекцию НПХ-инсулина на более позднее время;
- вводить аналог инсулина длительного действия. Вы может выбрать свой вариант, посоветовавшись с врачом.
4. Причины возникновения гипергликемии после еды
- высокий уровень глюкозы в крови перед едой, оставленный без внимания;
- неправильно подсчитаны ХЕ;
- неправильно рассчитана потребность в прандиальном инсулине на 1 ХЕ;
- не учитывается гликемический индекс;
- была «скрытая» гипогликемия.
Преимущества использования инсулина в помпе у маленьких пациентов с СД 1 типа – Medaboutme.ru
Сахарный диабет 1-го типа (СД-1), зависимый от инсулина, — типичен для детей разного возраста и подростков.
Его развитие связано с аутоиммунной агрессией тела в отношении собственных островковых клеток поджелудочной железы, синтезирующих инсулин для обеспечения клеток глюкозой и регуляции уровня сахара (глюкозы) в плазме крови.
Чтобы корректировать гипергликемию, детям жизненно необходимы инъекции инсулина, что позволяет существенно улучшить общее состояние, нормализовать обменные процессы, позволить ребенку полноценно расти и развиваться.
Но чем младше малыш, тем хуже он переносит инъекции, которых в день может требоваться несколько, и каждая из которых может грозить определенными проблемами.
Поэтому сегодня врачи все чаще рассматривают в качестве основы лечения детей диабетиков применение инсулиновой помпы, которая позволяет и контролировать уровень гликемии в динамике, и осуществляет непрерывные подкожные введения инсулина.
Рассмотрим возможности помпы сегодня, 3 марта, в день, когда почти 100 лет назад был открыт инсулин.
Самая главная задача при развитии у ребенка сахарного диабета — это максимально приблизить уровень глюкозы плазмы к состоянию нормогликемии. Это позволяет как нормализовать обмен веществ и чувствовать себя лучше, так и обеспечить ребенку полноценный рост и развитие, профилактику серьезных осложнений и последствий, инвалидности.
У детей СД-1 контролировать сложнее ввиду интенсивности обмена, гормональных всплесков (в подростковом возрасте) и интенсивного уровня физической нагрузки при играх и активности, погрешностях питания.
Поэтому им требуется более интенсивный режим введения инсулина — практически на каждый прием пищи, на нагрузку и еще и ночью, чтобы избежать феномена «утренней зари», когда уровень сахара резко меняется из-за длительного отсутствия пищи.
Вариантов для введения инсулина два:
- Подкожные инъекции, которые приходится делать многократно;
- Применение непрерывного введения инсулина подкожно (за счет использования помпы).
У каждого метода есть как свои несомненные плюсы, так и определенные, порой существенные, минусы.
Сахарный диабет известен давно, но проблема лечения остро стояла много столетий.
Поэтому открытие 3 марта 1921 г гормона инсулина, который затем начали использовать для введения пациентам с диабетом в заместительных целях, позволило сделать существенный шаг в лечении.
За счет ежедневных инъекций инсулина длительное время контролировался сахарный диабет у детей, позволяя им меньше страдать от гипергликемии и кетоацидоза с его тяжелыми последствиями.
Хотя инсулинотерапия стала прорывом в лечении СД-1 у детей (и взрослых — тоже), но многократные инъекции инулина на протяжении дня, замеры глюкозы плазмы — утомительны, неприятны и являются стрессом. Появились инсулины различного типа — которые позволяли сократить количество инъекций, более гибко подходить к терапии и приводить уровень глюкозы к норме.
Сегодня есть возможности применения в детской практике инсулиновой помпы, это непрерывное введение подкожно особых форм инсулина, что позволяет более гибко и точно контролировать сахар крови. Это облегчает жизнь маленьким пациентам и позволяет им быть более мобильными, активными, более позитивно относиться к лечению.
Сложность в терапии СД-1 в детском возрасте в том, что уровень гликемии существенно колеблется, что зависит от ростовых процессов, умственных и физических нагрузок, поэтому нужна интенсивная терапия инсулином.
Чтобы ее обеспечить, инсулин приходится колоть несколько раз в день, а иногда еще и в ночное время, нарушая сон ребенка — так называемый базисно-болюсный режим.
Идеальным его назвать нельзя, а многократные инъекции обладают рядом существенных минусов.
- Ребенка сложно мотивировать и привлечь к активному участию в неприятных для него инъекциях, что влияет на эффективность терапии;
- Особенности организма и усвоения, всасывания инсулина при инъекции могут приводить к неожиданным результатам;
- Может развиваться резистентность к инсулину, в местах повторных инъекций образуются участки липодистрофии, могут проявляться воспалительные инфильтраты;
- Влияют индивидуально обусловленные особенности гормонального обмена, формируется чрезмерно быстрое разрушение инсулина в области подкожно-жировой клетчатки.
Поэтому многократные инъекции позволяют добиться поставленных целей в лечении у относительно взрослых детей и, в общем, примерно только у 15%.
Одним из устройств, существенно облегчающим терапию и контроль за уровнем глюкозы, является система, обеспечивающая непрерывное введение инсулина подкожно. Это так называемая инсулиновая помпа, которая использует препарат ультракороткого действия.
Такие виды инсулинов быстро всасываются и лишены некоторых недостатков, типичных для рекомбинантных инсулинов. Система помогла повысить качество терапии и ее гибкость, индивидуальность, что помогает современным детям лучше контролировать СД-1 и жить обычной детской жизнью почти без ограничений.
Современные помпы имеют дозатор, который гибко и индивидуально программируется, одновременно мониторируя уровень гликемии.
Несомненные плюсы помпового режима:
- Очень точная дозировка препаратов;
- Относительно управляемое действие инсулина, прогнозируемое снижение им уровня глюкозы плазмы;
- Применение только коротких инсулинов, что позволяет лучше предсказывать их работу.
- Уменьшение количества травмирований, проколов кожи;
- Снижение суточной дозы инсулинов, так как они наиболее полно всасываются;
- Постоянный мониторинг глюкозы плазмы и возможности сохранения данных.
Методика проста и на сегодняшний день считается максимально физиологически методом, имеет уже относительно большой опыт лечения при СД-1 у детей.
Но есть у нее и проблемы в применении, хотя количество противопоказаний очень мало. Метод затратный, а помпу зачастую нужно приобретать и обслуживать за счет родительского бюджета, что доступно не всем.
Плюс, применяются в помповой терапии далеко не все виды инсулинов, а только короткого или ультракороткого действия, чтобы не допускать побочных эффектов и гипогликемий, связанных с приемами пищи и введением дозы инсулина.
Так, дозирование надо сопоставить с приемом пищи таким образом, чтобы пик накопления глюкозы крови и вводимого инсулина совпадал и не было гипогликемии, от которой ребенок существенно страдает — не меньше, чем от высокого сахара крови.
Помповая инсулинотерапия в клинике СОЮЗ
Помпа вводит инсулин в двум режимах: базальном и болюсном.
Базальный режим: инсулин вводится непрерывно в небольших дозах по запрограммированной скорости, имитируя процесс секреции инсулина поджелудочной железой здорового человека (не считая периоды приема пищи).
В течение суток можно выбрать до 48 различных базальных скоростей (на каждые 30 минут), учитывая индивидуальные потребности организма днем, ночью и во время физической активности. Базальная скорость определяется врачом, исходя из индивидуальных особенностей пациента.
Ее можно корректировать с учетом изменений в режиме дня: подачу инсулина можно временно приостановить, увеличить или уменьшить. Это важное преимущество, которое недоступно при инъекции продленного инсулина.
Болюс: На приемы пищи или в целях коррекции высокого уровня сахара в крови нужно вводить болюсный инсулин. Все инсулиновые помпы оснащены помощником болюса — специальным калькулятором, с помощью которого можно рассчитать необходимую дозу болюса на основе индивидуальных настроек.
Однако, выбирая помповую инсулинотерапию следует иметь ввиду возможность определенных нюансов:
- Временное ухудшение метаболического контроля. Изменение режима инсулинотерапии (перевод на помповую инсулинотерапию) может сопровождаться временным ухудшением показателей гликемического контроля. Это обусловлено различными факторами, в том числе – недостаточно корректными стартовыми настройками инсулиновой помпы. При должной динамической адаптации настроек инсулинового дозатора и адекватном обучении показатели гликемического контроля улучшаются в течение первых недель от начала использования помп.
- Острые осложнения сахарного диабета. Так как помповая инсулинотерапия основана на подаче инсулина ультракороткого действия, у пациентов с сахарным диабетом 1 типа, принимающим инсулин продленного действия, существует риск развития выраженной гипергликемии в случае прекращения подачи инсулина в организм через инфузионную систему.
- Местные кожные реакции. Возможны местные аллергические реакции на компоненты лейкопластыря и/или материал канюли. Аллергические реакции, как правило, носят локальный характер, не требуют специальной медицинской помощи – исчезают после удаления лейкопластыря и канюли. При соблюдении правил и регулярной смене канюли (каждые 2-3 суток) риск развития кожных осложнений минимален.
Очень важно помнить, что эффективность работы помпы целиком зависит от ее пользователя! Результат использования инсулиновой помпы будет во многом зависеть от того, насколько пациент умеет управлять диабетом и инсулиновой помпой.
Отсутствие необходимых знаний о самом диабете и регулярного самоконтроля, неумение управлять помпой, анализировать получаемые результаты и принимать решения по коррекции дозы могут привести к ухудшению показателей глюкозы в крови и серьезным осложнениям.
При правильной настройке помпы, проверке и своевременной корректировке ее параметров риск возникновения осложнений минимален.
В нашей клинике врачи-эндокринологи проводят обследование пациентов, обучение их в «школе сахарного диабета», осуществляют постановку инсулиновых помп компании Медтроник с последующим ведением пациентов на инсулиновых помпах.
Мы предлагаем установку системы MiniMed 640G с технологией SmartGuard, которая имитирует работу здоровой поджелудочной железы.
Система заблаговременно останавливает подачу базального инсулина до достижения нижнего порогового значения, обеспечивая надежную защиту от гипогликемий в течения дня и ночи.
Система MiniMed 640G поможет вам достичь лучшего контроля над диабетом, что значительно облегчит и улучшит образ Вашей жизни!
Изменим жизнь к лучшему – помповая инсулинотерапия у больных сахарным диабетом 1 типа
Сахарный диабет 1 типа
Сахарный диабет — одно из самых распространенных заболеваний в цивилизованном мире. Cегодня трудно найти человека, который никогда не слышал бы слова “диабет”. На земном шаре зарегистрировано более 250 млн. больных этим недугом, а в Российской Федерации — более 2,5 млн. человек. Однако, по различным данным, еще 5-6 млн.
человек в России имеют повышенный уровень глюкозы в крови, но не обращались за профессиональной помощью.
Сахарный диабет 1 типа является заболеванием, при котором наблюдаются самые высокие показатели преждевременной смертности и ранней инвалидизации больных.
Начало болезни в раннем возрасте и угроза развития острых и хронических осложнений в уже в молодом возрасте обусловливают поиск наиболее оптимальных методов лечения этого тяжелого заболевания.
Целями лечения пациентов с сахарным диабетом 1 типа являются: нормализация уровня гликемии, а также минимизация риска развития острых и хронических осложнений, а также достижение высокого качества жизни пациентов. С помощью имеющихся методов терапии у большинства больных сахарным диабетом 1 типа иногда достаточно трудно достичь хорошей компенсации заболевания.
Хорошо известно, что главными причинами высокой смертности и ранней инвалидизации при сахарном диабете становятся поздние микро- и макрососудистые осложнения. Например, диабетическая ретинопатия — поражение сетчатки глаз, как правило, — доминирующая причина слепоты (особенно в молодом возрасте).
Распространенность слепоты среди больных сахарным диабетом в 10 раз выше, чем в популяции в целом. Диабетическая нефропатия (поражение микрососудистого русла почек) занимает первое место среди причин высокой смертности от хронической почечной недостаточности.
Не вызывает сомнения, что целью лечения диабета должно быть поддержание уровня сахара крови в пределах близких к таковым у людей без диабета.
Надо отметить, что за последние десятилетия удалось добиться существенного прогресса в терапии сахарного диабета 1 типа. Использование интенсифицированной инсулинотерапии, которая является имитацией нормальной секреции инсулина поджелудочной железой и достигается путем многократных инъекций в течение суток, позволяет намного быстрее и эффективнее достичь компенсации углеводного обмена.
- Инсулиновая помпа
- Однако наиболее современный, удобный и физиологичный метод введения инсулина – это применение инсулиновой помпы – специального устройства предназначенного для непрерывного подкожного введения инсулина.
Инсулин короткого или ультракороткого действия в этом случае вводится не с помощью инъекций шприцом или шприц-ручкой, а подается в организм посредством катетера, установленного подкожно и соединенного с резервуаром и блоком памяти, содержащим информацию о количестве инсулина, который необходимо ввести. Блок памяти программируется врачом индивидуально для каждого пациента.
У инсулиновой помпы есть два режима введения препарата: непрерывная подача инсулина в микродозах (базальная скорость) и определяемая и программируемая пациентом болюсная скорость. Первый режим имитирует фоновую секрецию инсулина и фактически заменяет применение инсулина длительного действия. Второй — болюсный — вводится пациентом перед едой или при высоком уровне гликемии, т. е. заменяет инсулин ультракороткого или короткого действия в рамках обычной инсулинотерапии. Замена катетера осуществляется пациентом через каждые 3 дня.
Общая суточная потребность в инсулине (базальный режим)
У людей, не страдающих диабетом, в крови всегда содержится инсулин. Его совсем немного, но этого небольшого количества хватает на то, чтобы не позволять уровню глюкозы повышаться в промежутках между приемами пищи и ночью. Однако если количество инсулина будет выше нормы, это приведет к снижению уровня глюкозы – гипогликемии.
Таким образом, помпа необходима больным сахарным диабетом, чтобы поддерживать уровень глюкозы в их крови в норме, не давая ему повышаться или понижаться, когда не следует.
Это означает, что помимо болюсного режима, который освобождает от четкого графика приема пищи и соблюдения строгой диеты, базальный режим помпы помогает осуществлять постоянный контроль за уровнем глюкозы, в том числе во время сна.
Инсулиновая помпа не дает уровню глюкозы снизиться из-за повысившегося посреди ночи содержания в крови инсулина, а также предотвращает резкое повышение концентрации глюкозы с утра из-за того, что весь инсулин, введенный перед сном, израсходовался в часы рассвета.
В зависимости от индивидуальных потребностей организма в инсулине, можно запрограммировать инсулиновую помпу на разные режимы введения инсулина (от одного до двенадцати различных скоростей подачи инсулина). Около 35% больных сахарным диабетом довольствуются одним режимом подачи инсулина на целый день.
Большинство пациентов, чья потребность в инсулине меняется в течение дня, нуждается в трех разных режимах в сутки: дневная скорость введения инсулина, меньшая – ночью и повышенная – в часы рассвета. Временный базальный режим очень удобен, так как позволяет больному всегда своевременно корректировать объем получаемого из помпы инсулина.
Например, многие люди меняют свою основную (базальную) дозу на часы активной деятельности, так как во время физических нагрузок расход глюкозы в организме увеличивается, и поэтому сильно снижать ее уровень инсулином не требуется. Таким образом, на несколько часов можно установить базальную дозу инсулина на половину обычной дневной нормы.
А по окончании занятий вновь вернуть ее к прежнему показателю. Также функция установки временной базальной дозы позволяет увеличить основное количество инсулина на период стресса или болезни. Некоторые женщины повышают основную дозу в первые дни менструации. Временный базальный режим позволяет больному сахарным диабетом всегда чувствовать себя комфортно вне зависимости от степени физической активности на текущий момент.
Потребность в инсулине после приема пищи (болюсный режим)
У здорового человека организм самостоятельно вырабатывает инсулин, необходимый для усвоения и переработки пищи, в НУЖНОМ количестве и в НУЖНОЕ время. Инсулиновая помпа больным с сахарным диабетом необходима именно для того, чтобы заменить эту функцию организма. Хотя и не автоматически. Пациент сам должен следить за дозой и временем инъекции.
Вводя дополнительное количество инсулина перед едой и выбирая блюда, пациент, вместо своей поджелудочной железы, самостоятельно решает, когда и в каком количестве следует ввести инсулин, чтобы нейтрализовать воздействие питательных веществ.
При использовании инсулиновой помпы не нужно есть строго определенное количество пищи в строго определенное время. С инсулиновой помпой можно своевременно реагировать на изменения уровня глюкозы в крови.
Используемый в помпе инсулин ультракороткого действия гораздо лучше усваивается организмом (не усваивается обычно менее 3%).
Использование только инсулинов ультракороткого действия предотвращает создание депо инсулина в подкожной жировой клетчатке и обеспечивает более высокую предсказуемость действия инсулина. Этот вид инсулина вырабатывает поджелудочная железа у здоровых людей. Поэтому именно инсулин короткого действия используется в помповой инсулинотерапии.
Режим введения инсулина при помощи помпы максимально приближен к физиологической секреции поджелудочной железы здорового человека.
- С инсулиновой помпой можно:
- • испытывать любые физические нагрузки без необходимости предварительного приёма пищи;
• есть что хотите и когда хотите;
• снизить уровень глюкозы крови вплоть до нормализации показателей;
• снизить уровень в крови гликозилированного гемоглобина, что предотвратит развитие или прогрессирование поздних осложнений диабета (ретинопатии, нефропатии, нейропатии и проч.)
• значительно снизит количество инъекций: поступление инсулина осуществляется по пластиковому катетеру со сменой катетера и места инъекции один раз в три дня;
• уменьшить суточную потребность в инсулине на 20-25% за счет увеличения чувствительности к нему;
• высокая точность дозирования – минимальный шаг введения инсулина составляет 0,1 ЕД – позволяет использовать помповую инсулинотерапию даже у совсем маленьких детей;
• значительно снизить частоту случаев гипогликемических состояний (вплоть до полного исчезновения); - • улучшить качество жизни – изменение режима подачи инсулина в любое время суток в соответствии с образом жизни.
- Показания к применению инсулиновой помпы
Помповая инсулинотерапия рекомендуется абсолютно всем категориям больных инсулинзависимым сахарным диабетом, независимо от возраста и тяжести заболевания.
Чем раньше начать введение инсулина с помощью помпы, тем легче можно предотвратить развитие грозных осложнений сахарного диабета.
Однако особо рекомендуется помповая инсулинотерапия в следующих случаях:
• отсутствие адекватной компенсации углеводного обмена на фоне многократных инъекций инсулина;
• частые гипогликемические состояния;
• непредсказуемые (бессимптомные) гипогликемии;
• тяжелое течение сахарного диабета (т.е. частые случаи диабетического кетоацидоза, повторные госпитализации в связи с частыми декомпенсациями заболевания);
• беременность или планирование беременности;
• трансплантация почек;
• высокая чувствительность к инсулину;
• желание пациента улучшить качество жизни.
Преимущества помповой инсулинотерапии
• Во время лечения путем многократных инъекций не ясно, какое конкретно количество инсулина идет на восполнение основной дневной нормы, а какое – на нейтрализацию воздействия питательных веществ после еды.
С применением помповой инсулинотерапии ситуация становится полностью контролируемой: устанавливается строго определенная дневная доза инсулина (базальный режим), а по мере надобности вводится дополнительная (болюсный режим) – необходимая после приема пищи.
• Совершая физические упражнения, можно перепрограммировать базальный режим таким образом, чтобы уровень глюкозы не понижался (т.е. снизить базальную дозу инсулина).
Аналогично можно поступить и во время болезни: только в этом случае следует перепрограммировать базальный режим так, чтобы увеличить подачу инсулина, – тогда уровень глюкозы не будет повышаться. Как уже говорилось, также можно программировать и болюсный режим, изменяя дозу инсулина в зависимости от того, какую пищу пациент ест.
• Кроме того, в помповой терапии используется только инсулин короткого действия, так что нет необходимости придерживаться строгого графика приема пищи и инсулина, в отличие от пациентов, лечащихся путем многократных инъекций инсулина длительного действия.
В настоящее время существует интегрированная система инсулиновой помпы с постоянным мониторингом гликемии Paradigm Real Time (522/722), которая сама контролирует сахар крови (до 288 измерений в сутки), отображает эти значения и направление их изменений на экране помпы в режиме реального времени и подаёт сигналы, предупреждающие пациента о приближении опасного уровня гликемии (низкого или высокого). Это крайне важно, так как позволяет предотвратить эти осложнения, моментально изменив режим инсулинотерапии или отключив на время подачу инсулина.
Функция Bolus Wizard (Помощник Болюса), встроенная в помпы последнего поколения, высчитывает и подсказывает пациенту, сколько необходимо ввести инсулина с учётом множества параметров, влияющих на изменение сахара, а отображение сахарной кривой позволяет планировать своё питание и физическую нагрузку с максимальной точностью, избегая выраженных колебаний уровня сахара крови. Физиологическое поступление инсулина с помощью помпы помогает снизить на 30% дозы инсулина, подбирать идеально рассчитанную дозу и способ введения для любого набора продуктов и физической нагрузки, снизить частоту инъекций.
“Помощник болюса” учитывает индивидуальные параметры:
1. количество хлебных единиц или граммов углеводов, которое планирует употребить пациент;
2. текущий показатель глюкозы крови;
3. углеводные (хлебные) единицы;
4. углеводные (пищевые) коэффициенты;
5. индивидуальную чувствительность к инсулину (число единиц глюкозы крови, на которые этот показатель снижается под воздействием 1 Ед инсулина);
6. индивидуальный целевой диапазон показателей глюкозы крови;
7. время активности инсулина (часы).
А самое главное – применение помповой инсулинотерапии снижает вероятность неконтролируемых повышений и снижений уровня сахара крови, что позволит избежать осложнений и обеспечит пациентам с диабетом действительно высокое качество жизни каждый день и на всю жизнь.
Заключение
Итак, сахарный диабет 1 типа – это тяжелое хроническое заболевание, при котором пациент должен постоянно получать инсулинотерапию для сохранения жизни и трудоспособности. Поэтому инсулинотерапия и постоянный контроль гликемии остаются пожизненными спутниками таких пациентов.
Эффективность и безопасность применения постоянной подкожной инфузии инсулина с помощью инсулиновой помпы у пациентов с сахарным диабетом 1 типа, а использование системы постоянного контроля гликемии позволяет исследовать индивидуальные особенности углеводного метаболизма у каждого конкретного пациента, выявлять бессимптомно протекающие гипогликемии и, соответственно, подбирать адекватную инсулинотерапию. Терапия с помощью инсулиновой помпы позволяет максимально точно приблизиться к физиологическим параметрам инсулинемии.
Сегодня установить инсулиновую помпу можно в терапевтическом отделении Дорожной клинической больнице. Врачи-эндокринологи нашего терапевтического отделения имеют большой положительный опыт ведения пациентов на помповой инсулинотерапии.
Запись на постановку инсулиновой помпы и лечение по тел. (831) 2-284-284