К переломам шейки бедра относятся нарушения целостности кости в области шейки, большого вертела и головки бедра. Данная патология чаще встречается у женщин после 60 лет, а также у пациентов с дегенеративно-деструктивными поражениями костной ткани. Операция при переломе шейки бедра в пожилом возрасте позволяет восстановить двигательную функцию и вернуть человека к нормальной жизни.
Виды операций на тазобедренном суставе
При переломах шейки бедра оперативное вмешательство является единственным эффективным способом восстановления нормальной двигательной активности у пожилых людей. В зависимости от состояния пациентов выполняют остеосинтез или эндопротезирование. Методы консервативной терапии применяют лишь в случаях, когда по каким-либо причинам больного прооперировать невозможно.
Метод остеосинтеза является одним из основных в терапии внутрисуставных переломов. Его целью является фиксация отломков в нормальном анатомическом положении, пока кость полностью не срастется. Репозиция осуществляется посредством установки металлических штифтов, винтов, спиц, пластин.
У пожилых людей проведение остеосинтеза нерационально в силу особенностей строения костной ткани, а также нарушения процессов кровоснабжения.
К тому же, в преклонном возрасте нежелательно продолжительное исключение нагрузки на пораженную конечность.
Эти факторы способствуют развитию некроза бедра, поэтому в качестве более перспективной альтернативы для восстановления функциональности сустава проводят эндопротезирование.
Замена сустава при переломе шейки бедра рекомендована для пациентов не моложе 50 лет. Установка высокотехнологичных искусственных протезов из титановых сплавов позволяет надолго восстановить утраченные функции тазобедренного сочленения. При частичной замене устанавливаются синтетические прокладки, обеспечивающие нормальное скольжение. Полное эндопротезирование включает замену верхнего отдела бедра и вертлужной впадины на подвздошной кости таза.
Протез должен повторять форму заменяемых пораженных участков. Его элементы изготавливаются из металла или керамики. В выемку вертлужной впадины помещают ацетабулярную чашку с полиэтиленовым или керамическим вкладышем. Головку эндопротеза крепят к конусообразной ножке, которую вставляют в тело кости.
В зависимости от прочности кости фиксация элементов бывает цементная и бесцементная. В первом случае компоненты протеза фиксируют на костный цемент. Существует 2 разновидности бесцементного механического закрепления имплантатов. Первичная фиксация выполняется посредством точного прилегания элементов, вторичная обусловлена врастанием здоровой костной ткани в пористую поверхность протеза.
Преимущества и недостатки оперативной терапии
Операции по эндопротезированию довольно сложные, но частые в крупных клиниках. Главными их преимуществами можно назвать избавление пациентов от боли и восстановление способности нормально передвигаться. Достаточно распространены методы малоинвазивной хирургии, которые позволяют добиться следующих результатов:
- снизить потерю крови во время оперирования;
- уменьшить чувство боли после установки протеза и сократить объем средств для обезболивания;
- предотвратить опасность возникновения заболеваний органов дыхания, нервной и сердечной систем, риска тромбоэмболии;
- сократить срок лечения в стационаре, а также продолжительность реабилитационного периода благодаря быстрому возвращению к нормальной жизни (способности стоять и ходить) уже через неделю.
Эндопротезирование признано наиболее эффективным методом лечения перелома шейки бедра, особенно у людей старшего и пожилого возраста. Для них был разработан упрощенный однополюсный эндопротез. Длительность операции при переломе шейки бедра по тотальной замене сустава составляет не менее 1,5-2 часов, тогда как установка однополюсного протеза длиться 20-30 минут.
К основным недостаткам эндопротезирования при переломе шейки бедра можно отнести вероятность несращения, развития коксартроза, инфекционных процессов, асептического некроза костной ткани. Упрощение конструкции протеза снижает срок его службы (не более 6 лет). По истечении допущенного времени пациенту будет рекомендована замена однополюсного протеза на тотальный.
Показания и противопоказания к эндопротезированию
Возрастная граница 50 лет для проведения операции весьма условна. Замена тазобедренного сустава показана при следующих заболеваниях:
- артрозы после травм;
- болезнь Бехтерева;
- неинфекционный некроз головки бедренной кости;
- дегенеративно-дистрофические поражения сустава;
- неправильное развитие костной ткани;
- диспластический коксартроз;
- ревматоидный артрит.
Тотальное протезирование рекомендовано также пациентам с ложным суставом шейки, неправильно сросшимся внутрисуставным переломом.
Нельзя делать операцию, когда существует риск возникновения более серьезных осложнений, в случае бесполезности имплантации эндопротеза, а также молодым людям до 25 лет.
Абсолютными противопоказаниями к оперированию являются хронические болезни: застарелые нарушения деятельности сердечно-сосудистой, дыхательной, мочевыделительной, эндокринной системы, воспалительные или инфекционные процессы в околосуставной области, состояния иммунодефицита.
Как попасть на операцию по замене тазобедренного сустава
В России имеется возможность бесплатного эндопротезирования за счет бюджета. Сначала нужно обратиться к лечащему врачу по месту жительства. Если доктор на основании результатов обследования не примет решение, что операция противопоказана, он направит пациента в областное управление здравоохранения. После изучения всех сведений комиссия принимает решение об оформлении талона на выполнение оперативной помощи.
Чтобы получить квоту федеральной программы по оказанию помощи, необходимо иметь при себе следующие документы:
- паспорт;
- пенсионный полис;
- выписка от лечащего врача;
- данные диагностического обследования.
Ответ на запрос комиссия дает в течение 10 дней, но ожидание замены сустава по квоте может затянуться от нескольких недель до 2 лет, если из-за отсутствия финансирования больного поставят в очередь.
При отсутствии необходимого эндопротеза или квот на лечение пациент может заменить сустав на платной основе. Стоимость операции при переломе шейки бедра и необходимых для ее выполнения расходных материалов зависит от комплектации, производителя и состава протеза. Цена импортного протеза из металла и пластика варьирует от 130 000 до 200 000 рублей.
С 2014 года многие виды высокотехнологичной медпомощи начали относить к системе обязательного медицинского страхования (ОМС), в том числе и операцию по эндопротезированию тазобедренного сустава, поэтому люди со страховым полисом могут рассчитывать на оказание им бесплатного хирургического лечения.
Перечень подготовительных процедур
Рекомендуется учиться ходить на костылях до операции, чтобы потом не прилагать лишних усилий.
Перед операцией по эндопротезированию тазобедренного сустава необходимо пройти тщательное диагностическое обследование, включающее сбор анамнеза, рентген или МРТ сустава, сдачу анализов, консультирование у специалистов.
При выявлении заболеваний осуществляют коррекцию состояния пациента, при необходимости проводят санацию хронических инфекционных очагов, принимают меры по борьбе с курением, лишним весом, злоупотреблением алкоголем. Учитывают наличие генетических нарушений и сведений о приеме лекарственных препаратов.
Заранее следует позаботиться о принадлежностях для послеоперационного периода, обустроить жилище. Для домашней реабилитации потребуется приобрести ходунки, костыли, специальный стул и прочие ортопедические средства.
В лечебное учреждение больного оформляют за несколько дней до замены сустава. Это время необходимо для составления соответствующих юридических бумаг, выбора протеза и вида операции, определения оптимального варианта анестезии.
Как избежать развития осложнений после операции
Прогноз при переломе шейки зависит от локализации, линии разрыва, а также степени повреждения бедра. Немаловажным обстоятельством успешного исхода операции являются технические возможности клиники, высокий профессионализм хирурга и обслуживающего персонала.
Чтобы избежать нежелательных последствий подходящий пациенту эндопротез должен подобрать врач. Срок службы искусственного сустава зависит от материала деталей. Современные пропиленовые конструкции значительно снижают риск расшатывания и износа компонентов.
Привила использования ходунков
После операции многое зависит от соблюдения пациентом рекомендаций доктора. Для предотвращения развития пролежней, тромбоэмболии, пневмонии больной уже на 3-4 день пробует передвигаться с ходунками. Для раннего выявления инфекционного поражения сустава периодически проводят контроль показателей крови.
Согласно отзывам пациентов, делавших операции на ТБС, они хорошо переносили наркоз и достаточно быстро восстанавливались после замены сустава. Осложнения наблюдались крайне редко (около 1%). Более 90% людей с искусственными суставами рекомендуют хирургическую замену пораженной части бедренной кости на искусственный протез.
Продолжительность реабилитации
Восстановление после операции при переломе шейки бедра у пожилых людей занимает обычно 4-6 месяцев в зависимости от физического состояния больного.
На второй день после замены сустава пациент начинает присаживаться, делать дыхательную гимнастику, упражнения для мышц ног.
На третий день пытается опереться на ногу, используя дополнительную опору, самостоятельно опираться на ногу можно через 1-2,5 месяца.
На 12-14 день полностью снимают швы, далее больной может лечь в реабилитационный центр или заниматься дома, если сохранились сила и структура мышц. Сколько делать упражнений, а также их интенсивность определяет инструктор по реабилитации. Срастание костной ткани наступает примерно через 4 месяца.
Можно ли обойтись без протезирования
Последствия перелома шейки бедра опасны для жизни, особенно в пожилом возрасте. Без должного ухода и адекватной терапии перспективой длительного постельного режима является развитие пролежней, закупорки кровеносных сосудов тромбами, пневмоний.
Консервативное лечение оправдано при вколоченных переломах шейки бедра, нарушениях целостности в ее нижних отделах или когда тяжелое состояние больного не позволяет сделать операцию.
В таких случаях на бедро от тазобедренного сустава до колена на 3-4 месяца накладывают деротационный сапожок.
Такой метод нельзя применять у пожилых людей, поэтому для них хирургическая замена сустава является неизбежной.
В восстановительный период важно уделять внимание психологическому здоровью пациента. Угнетенное состояние, депрессия особенно в пожилом возрасте может привести к психическим расстройствам и затянуть период реабилитации.
Источник: https://NogoStop.ru/taz/perelom-sejki-bedra-operacia.html
Хирургическое лечение перелома шейки бедра
Перелом шейки бедренной кости – сложная травма, которой наиболее подвержены люди преклонного возраста. Операция при переломе шейки бедра для многих является единственным шансом на дальнейшее качественное восстановление, которое позволит избежать инвалидности.
Анатомия шейки бедренной кости
Сама бедренная кость считается второй по прочности. Первое место занимает большеберцовая кость, которая способна выдерживать вес до 4 тонн (!). Бедренная отстает ненамного: ее «рекорд» – 3 тонны. Цифры кажутся удивительными, но это факт.
Получается, чтобы раздробить бедренную кость давлением, нужно положить на нее массу равную 3000 кг. Несущая способность на изгиб (излом), конечно, меньше. Для перелома достаточно воздействовать силой равной 2500 Н. А вот шейка бедра – хрупкая и не очень толстая кость, которая соединяет ногу с тазом.
И с возрастом она становится еще менее прочной в связи с дефицитом минералов.
Вероятность перелома шейки бедра у пожилых дам (после 55 лет) выше, чем у мужчин. И это связано не только с возрастом. Нехватка кальция в костях у женщин во многом обусловлена менопаузой.
Гормональный фон изменяется, выработка эстрогена снижается, а именно этот гормон участвует в клеточном синтезе костной ткани.
После менопаузы у женщин часто развивается остеопороз, поэтому риск переломов велик в принципе.
Чтобы шейка бедра сломалась у здорового человека, нужно серьезное усилие (ДТП, падение с высоты). А пожилым людям достаточно просто упасть, поскользнувшись или споткнувшись. При очень хрупких (пористых) костях можно сломать ногу в шейке бедра, скатившись ночью с кровати. Как раз человек падает на бок, и именно так ломает шейку бедренной кости.
Кстати! Муза Владимира Маяковского Лиля Брик получила перелом шейки бедра в 87 лет. Из-за отсутствия качественного лечения (хотя уход за ней был хорошим) и ощущения собственной беспомощности Брик совершила суицид, приняв критическую дозу снотворного.
Можно ли обойтись без операции
Да, в некоторых случаях при переломе шейки бедра обходятся без хирургического вмешательства.
- Травма расположена в нижнем отделе кости.
- Диагностирован разлом вколоченного типа (например, когда приземляются с серьезной высоты на расставленные ноги).
- Операция невозможна по состоянию здоровья пациента.
В первых двух случаях пациента на два месяца кладут на вытяжку. Все это время он находится в лежачем положении. Человек получают медикаментозное лечение, в которое входят, в том числе, обезболивающие препараты. Также ему положен массаж для разгона крови и лимфы. Обязательно бинтование ног для профилактики тромбофлебита.
Как только натяжение снимается, пациенту прописывают курс ЛФК и обязательную ходьбу, пока с костылями или специальным приспособлением – ходунками. Постепенно человек может начинать ходить самостоятельно.
Если же перелом сложный, а операция невозможна из-за противопоказаний, то врачебный консилиум принимает решение по приемлемым принципам дальнейшего лечения. Часто остается хромота, либо человек вынужден постоянно пользоваться костылями или клюшкой.
Остеосинтез при переломе шейки бедра
Операция при переломе требуется не для того, чтобы просто сопоставить отломки и придать им анатомически правильное положение для дальнейшего сращивания, а чтобы еще и скрепить их. Чаще во время хирургического вмешательства проводится остеосинтез – фиксация костей металлическими конструкциями.
Гвозди Смита-Петерсена
Это не классический круглый гвоздь. В его сечении звездочка с тремя концами. Такая конструкция позволяет крепко удерживать отломки. Гвоздь забивается в шейку кости специальным молотком.
Шурупы
Их количество может быть от двух и больше. Но чаще всего используется три шурупа. Это более прочное соединение, но оно требует плотной структуры костной ткани, поэтому применяется при переломах шейки бедра у молодых людей. Операция производится поэтапно.
Сначала в шейку бедра вкручивается несколько штифтов, затем делается рентген, который определяет наиболее удачное расположение. Затем лишние штифты вынимают, а в оставшиеся вкручивают полые винтовые шурупы.
Динамический бедренный винт
Или Dynamic Hip Screw (DHS). Это сложная конструкция, которая на рентгеновском снимке напоминает расческу с редкими зубьями, но на самом деле это винты, скрепленные единой пластиной. Используется при сложных переломах шейки бедра, когда ни гвоздь, ни шурупы не справятся.
Эндопротезирование при переломе шейки бедренной кости
Кроме остеосинтеза иногда проводят эндопротезирование, заменяя основные элементы бедренной кости искусственными протезами. Показаниями к нему является существенное смещение костных отломков, возраст, а также развивающийся некроз (отмирание тканей).
Однополюсное эндопротезирование
Протез устанавливается только вместо головки. Вертлужная впадина ничем не заменяется.
Молодым людям такую операцию не проводят, потому что двигательная активность приводит к постепенному истиранию суставного хряща ввиду постоянного трения протеза о вертлужную впадину.
А пожилым пациентам, активная жизнь которых ограничена возрастом и хроническими заболеваниями, нередко устанавливают такой протез.
Двуполюсное эндопротезирование
Другое его название – тотальное. Замене подлежит и головка, и вертлужная впадина. Дополнительно изготавливается специальная капсула, в которую помещается искусственная головка для предотвращения истирания и быстрого износа сустава. После двуполюсного эндопротезирования люди могут вести достаточно активную (насколько это возможно после перелома шейки бедренной кости) жизнь.
Способов фиксации протезов два: с помощью полимерного цемента либо губчатого слоя. Цементное эндопротезирование применяется для возрастных пациентов, страдающих остеопорозом. А вот эндопротезы с пористой поверхностью устанавливают молодым людям, потому что у них костная ткань вскоре заполнит пористую структуру и превратится во вполне полноценную кость.
Противопоказания к операциям на шейке бедра
Во-первых, это инфекционные заболевания костной ткани (артрит, остеомиелит, тяжелый остеопороз) и болезни сердца. Во-вторых, противопоказанием является состояние человека после инфаркта или инсульта. Аллергия на металл может стать препятствием для проведения плановой операции, и ее отсрочат на неопределенный срок, пока не будет найдена альтернатива (в маленьких городах с этим могут быть проблемы).
В любом случае врач или консилиум выбирают меньшее из двух зол. Если диагностирован сложный перелом шейки бедра, то операцию могут провести, несмотря на возможные риски. В некоторых случаях решают провести консервативную терапию, потому что негативный исход хирургического вмешательства известен наперед.
Почему от такого перелома можно умереть
Казалось бы, обычный перелом. Достаточно срастить кости, пройти реабилитацию и все будет в порядке. Но почему же перелом шейки бедренной кости звучит как приговор и имеет высокую смертность? Все дело в осложнениях. Сам по себе перелом не так опасен, как его последствия.
Особенно, если помощь была оказана неправильно или несвоевременно. По статистике в первые полгода терапии (неважно: была операция или нет) гибнет 25% людей, а в некоторых регионах нашей страны цифра почти в два раза выше.
Также немалая часть пациентов становятся инвалидами третьей или даже второй группы.
Осложнения после перелома шейки бедра, которые, в том числе, могут вызвать летальный исход:
- Некроз головки бедренной кости. Кровоток нарушается, ткани отмирают. Впоследствии они могут начать гнить. Развивается воспалительный процесс.
- Формирование подвижного ложного сустава. Он образуется, если отломки не сращиваются. Из-за этого у человека изменяется походка. Либо каждый шаг вызывает боль.
- Тромбоз вен. Если ноги не бинтуются, либо у пациента уже есть варикозное расширение, то недалеко до образования тромбов. А образовавшийся кровяной сгусток не только закупоривает сосуды и вызывает боль в ногах, но еще и может оторваться и дойти до сердца. А это мгновенная смерть.
- Застойная пневмония. Длительное пребывание в лежачем положении нарушает функцию дыхательной системы. Если пациент еще и простынет, заболевание будет протекать тяжело. В легких скопится мокрота, спровоцирует воспаление легких и пневмонию.
- Осложнения во время операции (неправильная установка скрепляющих винтов или форс-мажорные ситуации). Тоже могут вызвать воспалительные процессы.
- Инфицирование раны (шва) и гангрена. Это происходит при недостаточном уходе и соблюдении гигиены после операции.
- Рецидив (повторный перелом в том же месте) вследствие расшатывания установленной конструкции.
Принципы реабилитации после операции
При переломе шейки бедра реабилитация нужна обязательно. И неважно, была ли сделана операция либо проводилось консервативное лечение. Целей у реабилитации несколько.
Первая: способствование сращиванию перелома.
Вторая: общее восстановление физического здоровья пациента (профилактика заболеваний, спровоцированных длительным отсутствием двигательной активности).
Третья: психологическая реабилитация после операции или во время консервативной терапии. Сроки периода восстановления определяются индивидуально.
Массаж
Первое время после перелома шейки бедра его проводит специалист по лечебной физкультуре, чтобы исключить причинение боли или ухудшение состояния. Массаж проводится для предотвращения образования трофических язв и пролежней, для профилактики пневмонии и просто для мышечного тонуса.
Массируются разные участки тела: это не только ноги. В массаже нуждается и спина, и руки, и шея. Со временем, процедуру может проводить родственник пациента либо он сам. Самомассаж можно делать при помощи специальных приспособлений – силиконовых или деревянных массажеров, которые можно приобрести в ортопедических салонах или спортивных магазинах.
Кстати! Пациенту с переломом шейки бедра можно принести ручной эспандер. Это наиболее безопасный способ поддерживать мышцы рук в тонусе. Ведь они еще понадобятся, когда человеку нужно будет подниматься с кровати и учиться ходить на костылях.
ЛФК
Полезна при переломе шейки бедра и необходима для разработки всех групп мышц. Тренировки проводятся под контролем специалиста. Постепенно некоторые упражнения можно будет выполнять и самостоятельно или с помощью родственников.
Медикаментозная терапия
Обойтись без таблеток не получится, потому что организм человека с переломом шейки бедра слишком слаб и нуждается в поддержке. Из препаратов, в первую очередь, назначают анестетики, которые позволяют легче перенести боль. Обычно это обезболивающие уколы, но со временем вводят и таблетки.
Некоторым пациентам со сломанной шейкой бедра требуются успокоительные средства. В легких случаях это пустырник или валерианка, Новопассит. В тяжелых – Феназепам и другие транквилизаторы. Показаны также средства для улучшения кровотока (Никотиновая кислота) и антикоагулянты, разжижающие кровь (Варфарин, Ацетилсалициловая кислота).
Диета
Аппетит у человека с переломом шейки бедра плохой, но питаться нужно для восстановления сил и нормального функционирования всех органов.
Особенно следует уделять внимание клетчатке (овощи, фрукты, крупы, орехи), которая улучшает работу кишечника. Жирное молоко и творог – источники ценного кальция, который необходим при любых переломах.
Также рекомендуется обильное питье для выведения из организма токсинов.
Среди ограничений «классические», не особо полезные продукты: копчености, консервы, острое, алкоголь (ни в коем случае), жирное.
Профилактика перелома шейки бедра
Сломать эту хрупкую кость можно в один момент, а вот восстановление долгое и мучительное. Поэтому нужно стараться делать все, чтобы не допустить перелома шейки бедра. Конечно, от случайных падений или аварий никто не застрахован, но можно снизить риски.
Во-первых, рекомендуется вести активную жизнь, чтобы поддерживать костную ткань в тонусе и предотвращать остеопороз. Во-вторых, нужно полноценно питаться, «налегать» на продукты, содержащие кальций. В-третьих, следить за своим весом, потому что избыточная масса тела провоцирует многие хронические заболевания и ухудшает кровоток.
К тому же, когда полный человек падает на ноги, он давит большей массой, и риск получить перелом шейки бедра возрастает.
Пожилые люди, которые автоматически попадают в группу риска, должны быть предельно осторожны, особенно в зимний период. Статистика показывает, что пациентами травматологических отделений чаще становятся именно зимой. В пожилом возрасте не будет лишним ходить с клюшкой, чтобы предотвращать случайные падения от резкого снижения давления, например. Ну, и минимизировать риски в домашних условиях: не выполнять работу по дому, связанную с залезанием на высоту (вешать шторы, стирать пыль с верхних ящиков шкафов и т.д.).
Источник: http://MedOperacii.ru/skelet/perelom-shejki-bedra/.html
Остеосинтез при переломе шейки бедра у пожилых: реабилитация
Под остеосинтезом подразумевается хирургическое вмешательство, в ходе которого выполняется абсолютно точная репозиция фрагментов бедренной кости с жесткой фиксацией. Сопоставленная зона перелома скрепляется специальными конструкциями.
В роли фиксаторов выступают металлические стержневые и резьбовые системы, в том числе устройства с диафизарными пластинами.
Их предназначение – плотно удерживать воссозданное положение кости в правильном положении, сохранять неподвижность скрепленных костных отломков до окончательного сращения поврежденной шейки бедра.
Сегодня при переломах шейки бедра к остеосинтезу обращаются редко, тем более при наличии травмы у пожилого человека.
Методика больше подходит молодым и активным людям, у которых костная ткань хорошо снабжается кровью и располагает высокими способностями к восстановлению природной целостности.
Для категории лиц пожилого возраста данная тактика может быть рассмотрена как альтернатива наиболее походящему вмешательству – эндопротезированию сустава. Остеосинтез сопряжен внушительными рисками развития осложнений (10%-60%).
В случае с пациентами старше 60 лет такая операция не дает гарантий, что не нарушится стабильность фиксации и перелом срастется даже при ее сохранности.
Малоинвазивное эндопротезирование в Чехии: врачи, реабилитация, сроки и цены.
Узнать подробнее
В чем преимущества остеосинтеза?
Оперативное вмешательство имеет мало преимуществ, об этом свидетельствуют клинические наблюдения за прооперированными больными.
Одно из немногих достоинств – возможность сохранения тазобедренного сустава без утраты его анатомических компонентов. При успешном лечении естественное сочленение сможет продолжить функционировать.
Однако, как показывает опыт, функции сустава конечности не всегда восстанавливаются в полном объеме. Двигательно-опорный потенциал обычно в той или иной мере снижен.
В некоторых источниках говорится, что этот метод предусматривает раннюю нагрузку на конечность всем телом уже в первые дни после хирургии, что благоприятствует сращению. Конечно, такой факт неосведомленные люди примут за преимущество.
Но авторы упускают очень важный момент: этот подход сопряжен наивысшими рисками нарушения контакта фиксатор-кость из-за динамической нагрузки при передвижении или случайно допущенной перегрузки проблемной ноги.
Для удачного сращения костных структур нога требует оберегающего режима, допускается ходьба только на костылях без полноценной нагрузки на ТБС на весь период консолидации перелома. На это требуется минимум 6 месяцев.
К неоспоримым же плюсам можно отнести широкую распространенность метода в России и сравнительно невысокую цену на оказываемую медицинскую помощь.
В Москве в зависимости от тяжести травмы и применяемых моделей фиксаторов лечение ПШБ остеосинтезом обойдется в 25-85 тыс. рублей, вместе с реабилитацией – до 2500 долларов.
В рамках ВМП, ОМС в пределах РФ у россиян есть возможность пройти процедуру бесплатно или оплатить только стоимость расходных материалов. За рубежом (в Израиле, Германии) остеосинтез выполняется за 5-15 тыс. евро.
Оперироваться целесообразно в течение первых 24-48 часов после случившейся травмы. Позже эффективность метода снижается, а вероятность последствий существенно возрастает.
Показания и противопоказания
В структуре травм проксимальной зоны бедренной кости по типу перелома целых 55% составляют поражения шейки, и происходят они преимущественно на фоне возрастного остеопороза.
Для сравнения, примерно в 40% случаев страдает целостность вертельной части и всего в 5% – подвертельная область. ПШБ является внутрисуставным, а потому требует безотлагательного раннего лечения.
Он в 99,99% не может зажить самостоятельно, без высокоточной репозиции, что почти всегда служит поводом для оперативного вмешательства. Абсолютными показаниями к операционной репозиции являются:
- выявленные смещения костных отломков бедра, даже незначительные;
- наличие оскольчатого вида перелома (определяется более 2 осколков);
- разлом по вертикальной линии;
- комбинированная форма травмы, например, в сочетании с вывихом;
- неправильное срастание кости, развившийся псевдоартроз после неудачной консервативной или хирургической терапии.
Двухсторонний остеосинтез.
Как и любая ортопедическая операция, остеосинтезирование имеет противопоказания. Это – сложное и травматичное вмешательство, чаще со вскрытием сустава и объемными кровопотерями. Оно противопоказано при таких состояниях, как:
- тяжелое общее самочувствие больного;
- коматозное состояние, шок;
- сахарный диабет тяжелой стадии;
- активная форма туберкулеза;
- острые инфекционные патологии;
- инфекции, нагноения, воспаления кожи, мягких и костных тканей в зоне поражения;
- тяжелые болезни органов дыхания, сердца;
- выраженный тромбофлебит нижних конечностей;
- непереносимость общего наркоза;
- серьезные расстройства психики;
- сильно нарушена функция кроветворной системы, коагулопатия;
- возраст пациента >70 лет (нужно эндопротезирование);
- субкапитальный перелом, то есть поражение локализуется рядом с головкой (аналогично, требуется установка эндопротеза).
Виды остеосинтеза при шеечных переломах
При ПШБ в основном проводится внутренний (погружной) остеосинтез. То есть, специальная фиксирующая конструкция соединяется непосредственно с костными структурами после оперативного обнажения места перелома. В ортопедии применяют два вида внутреннего соединения репонированных отломков:
- интрамедуллярный (внутрикостный);
- экстрамедуллярный (накостный).
Виды переломов.
Выбор способа крепежа зависит от характера и сложности повреждения. Иногда в ходе одного оперативного сеанса производят комбинированный остеосинтез. Независимо от применяемой тактики, первостепенная задача каждой из них – обеспечить прочный, тесный и обездвиженный контакт раневых поверхностей, состыкованных в анатомически правильном положении.
Внутренние конструкции изготавливают из специальных коррозионно-стойких, биосовместимых с организмом сплавов металла на основе стали или титана. При производстве соответствующих приспособлений учитывается их сопоставимость с архитектоникой костей тазобедренного сочленения.
Интрамедуллярный метод
При интрамедуллярной технике дистальный и проксимальный отломки соединяются специальными стержнями или штифтами, проведенными через костномозговой канал каждого из них. Сегодня преимущество на стороне эндосистем блокирующего типа.
На их противоположных концах имеются уже готовые отверстия для винтов или своеобразные загибы, повышающие степень стабилизации системы.
Интрамедуллярными устройствами, которые бывают ригидными или полуэластичными, возможно зафиксировать даже множественные осколки.
Интрамедуллярный.
Введение стержня/штифта в диафиз может быть совершено как после предварительной подготовки канала путем его рассверливания, так и без перфорации.
Все внутрикостные конструкции подлежат удалению, что означает проведение еще одного вмешательства после полного костного сращения.
Повторная процедура по извлечению фиксаторов в большинстве случаев не сопряжена интра- и послеоперационными трудностями.
Экстрамедуллярный способ
Экстрамедуллярная технология – это наложение пластин с шурупами, серкляжных швов из проволочного материала или колец на кость. Фиксирующий элемент будет располагаться вне костномозгового канала.
Модели современных конструкций представлены разнообразным ассортиментом (Г-образные пластинки, пластины с трехлопастным гвоздем и др.).
Накостного вида имплантаты, если речь не идет о проволочных швах и установке колец, по большей мере не требуют применения дополнительной внешней фиксации (гипсования) конечности.
Экстрамедуллярный.
Чтобы осуществить экстрамедуллярной пластинкой «связку», сначала обнажается пораженный сегмент. Затем фрагменты шейки выставляют в правильном положении, следя за точным соответствием примыкающих друг к другу концов.
После примеряется пластинка, а дальше она укладывается сверху на кость и прижимается костодержателем. Через ее отверстия поочередно в кортикальный слой каждого фрагмента вкручивают винты.
Ввинчивание резьбовой детали в конечную точку производится только после проведенной костной компрессии посредством специального приспособления.
Предоперационная подготовка, наркоз
Подготовительный этап перед процедурой включает ряд лабораторно-аппаратных исследований и врачебных консультаций, которые позволят специалисту:
- избрать оптимальную тактику оперирования, определить вид и дозу наркоза;
- диагностировать сопутствующие патологии и параллельно принять все необходимые меры профилактики (при наличии абсолютных противопоказаний больному подбирают другое лечебное пособие);
- заранее продумать стратегию реабилитационного лечения с учетом характера повреждения и выбранной операции, статуса здоровья человека и возрастных особенностей;
- узнать, готов ли пациент психологически к прохождению сложной процедуры и не менее простого послеоперационного восстановления.
Период подготовки при данной патологии должен проходить по ускоренной программе. Прооперировать больного необходимо как можно быстрее, пока травма еще «свежая». Предоперационное обследование:
- рентген зоны поражения в нескольких проекциях (КТ, МРТ требуется в исключительных случаях);
- биохимический анализ крови (в т. ч. на группу и резус-фактор, уровень сахара);
- гемостазиограмма (проверяется свертываемость крови);
- общий клинический анализ мочи, кала;
- пробы на анестезиологические препараты;
- электрокардиография;
- флюорография (если в течение текущего года не делалась);
- цифровая денситометрия (процедура на определение степени остеопороза)
- осмотр у некоторых врачей узкой специализации (терапевта, кардиолога, анестезиолога и пр.).
Перед оперативным сеансом тщательно проводят очищение кишечника, вкалывают антибиотик и везут в операционную. На операционном столе пациента вводят в наркоз.
Процедура преимущественно проходит под общей анестезией эндотрахеального вида с применением миорелаксантов и искусственной вентиляции легких. Вполне допустимо использование эпидуральной анестезии, но к ней прибегают редко.
Провести катетеризацию эпидурального пространства у пожилых людей, у которых в силу возраста позвоночник изрядно дегенерирован, очень проблематично и небезопасно.
Интраоперационный процесс
Рассмотрим вкратце особенности открытой операции. Весь хирургический сеанс проходит под операционным рентген-контролем в аксиальной и переднезадней проекции.
- На конечность накладывается жгут, чтобы избежать обильной кровопотери. Производится широкая обработка кожи раствором антисептика.
- В проекции травмированного участка выполняется линейный разрез мягкотканых структур скальпелем. Послойно рассекаются кожные покровы и попадающие в поле операционного доступа сухожильно-мышечные ткани. Длина разреза равна примерно 10-15 см.
- Рассеченные мягкие ткани расслаивают и раздвигают, место перелома обнажается. Отломки освобождают и плотно сопоставляют друг с другом в идеально выровненной позиции.
- Следующий этап – корректная установка выбранного фиксатора по запланированной технике внедрения.
- На последней стадии сеанса прооперированное поле тщательно дезинфицируется, рана дренируется и послойно ушивается.
- Если реализованная тактика металлоостеосинтеза предусматривает гипсовую иммобилизацию, на ногу накладывают гипс.
Обязательно сразу после хирургии назначается интенсивный курс антибиотикотерапии, поскольку биологические структуры подвергались масштабной и глубокой инвазии.
Также врач назначает лекарственные препараты против боли и для улучшения венозно-сосудистой системы.
Активизировать пациента необходимо на самых ранних послеоперационных сроках во избежание развития серьезных застойных и атрофических явлений в организме. Операционные швы снимаются приблизительно спустя 12 суток.
Осложнения и реабилитация
Известно, что первый остеосинтез в России был выполнен еще в 1805 году хирургом-ортопедом Е.О. Мухиным.
Этот год положил начало для более глубоко изучения метода, совершенствования техники операции, открытия новых изобретений для фиксации, модернизации старых ортопедических конструкций.
Многолетние труды не одного поколения специалистов, в том числе настоящего времени, посвящены вопросу повышения эффективности операции и снижения высокого количества неблагополучных исходов.
Однако, к глубокому сожалению, слишком высокий процент неудовлетворительных результатов так до сих пор остается актуальной и серьезной проблемой, как и 200 с лишним лет назад. Наиболее частыми осложнениями остеосинтеза, проведенного на шеечной части бедренной кости, являются:
Предельно значимо, чтобы риски опасных для жизни и трудоспособности последствий минимизировать, четко придерживаться плана реабилитации. Программу восстановления назначает хирург и врач по физической реабилитации. Специалисты своим подопечным прописывают:
- лечебную физкультуру, состоящую из пассивных и активных упражнений, занятий на тренажерах для повышения тонуса мышц конечности и всех отделов опорно-двигательного аппарата;
- ортопедический режим (щадящая нагрузка на больную ногу, ограничение определенных видов движений, передвижение на костылях, др.);
- дыхательную гимнастику для нормализации и поддержки легких;
- физиотерапию (электрофорез, ультразвук, магнитотерапию и пр.);
- лечебные ванны на основе рапы, сероводорода, хвои и др.;
- обертывания парафином;
- массаж для улучшения местного кровотока и оттока лимфы, против отеков, пролежней и легочного застоя;
- плавание в бассейне, аквагимнастику и т. д.
На полное восстановление уходит ориентировочно 12 месяцев. Именно к этому времени можно считать процессы регенерации и репарации костной ткани окончательно завершенными.
Источник: https://msk-artusmed.ru/endoprotezirovanie/osteosintez-tbs/
Перелом шейки бедра: операция и реабилитационный период
Перелом шейки бедра – тяжёлая травма, которую чаще получают пожилые люди, страдающие остеопорозом. Крайне важно быстро начать правильное лечение.
У молодых пациентов костная ткань может восстановиться естественным путём, а у больных преклонного возраста единственный выход – операция.
Такая травма очень опасна из-за слишком длительного периода обездвиживания, что может привести к инвалидности.
У пожилых людей часто возникают осложнения (пролежни, застой крови в венах, тромбоз сосудов, сердечная недостаточность), из-за которых в отдельных случаях может произойти смерть.
Особенно летальный исход грозит тем, кому больше 70 лет. Они мало двигаются и не всегда выполняют показанный комплекс упражнений, а это прямой путь к некрозу тканей.
После перелома шейки бедра может нарушиться приток крови к головке бедренной кости, что может препятствовать сращению в дальнейшем.
Долго не срастающийся перелом шейки бедра ведёт к образованию ложного сустава, больной вынужден постоянно соблюдать постельный режим. Группа риска – люди преклонных лет, которым в таких ситуациях оформляется инвалидность.
Современные методы лечения и соблюдение правильной реабилитации дают шанс восстановить двигательную активность и вернуть пациента к прежней жизни.
Операция: особенности проведения при переломе шейки бедра
Существуют консервативный и хирургический методы лечения. Если произошёл сложный перелом шейки бедра, поможет только операция. Причина этому – недостаточная эффективность первого метода, который выполняется очень редко, при наличии противопоказаний ко второму (например, сахарный диабет в стадии декомпенсации). Оперативное лечение перелома шейки бедра проводится путём:
- Остеосинтеза – фиксации титановыми винтами, штифтами или спицами отломков костей с целью их последующего сращения. Неэффективна такая операция, если перелом шейки бедра произошёл у человека, возраст которого превышает 65 лет –
в это время процессы регенерации тканей существенно замедляются.
- Замены тазобедренного сустава титановым – эндопротезирование. Эта операция при переломе шейки бедра проводится и пациентам преклонных лет, и тем, у кого не произошло сращения костей после остеосинтеза. Подразделяется на одностороннее (заменяют только головку бедренной кости, эксплуатация не больше 5 лет) и двустороннее.
Чтобы как можно быстрее восстановить двигательную активность и не допустить осложнений, реабилитационные мероприятия проводят не после того, как кости полностью срастутся, а спустя короткое время после оперативного вмешательства.
Первые послеоперационные дни
Уже в первое время, сразу после того, как организм будет отходить после наркоза, больному нужно следить за положением проблемной конечности. Обычно оперированному укладывают ноги в особом положении: для их разведения помещают специальный валик.
На следующий день после оперативного вмешательства пациенту разрешают вести активный постельный режим. В эти же сутки проводят первую перевязку, а затем процедура повторяется каждые 2-3 дня до тех пор, пока рана полностью не заживёт. Удаление швов производят через 2 недели после операции.
Первые 2 суток диета должна быть щадящей: разрешается каша на воде, кисломолочная продукция, кисели. Вся пища должна быть в виде пюре или полужидком состоянии. Сахар и соль ограничивают. Продукты, которые приводят к образованию газов в кишечнике, способствующие брожению, исключаются.
Для того, чтобы не допустить тромбоза вен, ноги эластично бинтуют, назначается приём специального препарата.
Важные правила:
- в первые 2 суток не разрешается спать на боку и животе – нужно только на спине;
- чтобы повернуться на неповреждённый бок в кровати, нужно пользоваться валиком, зажав его между ног коленками и голенями согнутых ног;
Стоит помнить о том, что первые 6-7 дней после операции нельзя делать резких движений и сильных сгибаний в коленях и тазобедренном суставе.
Последующая реабилитация
Реабилитационный период после остеосинтеза обычно составляет около 4 месяцев. По истечении этого времени обычно происходит срастание костей. Эндопротезирование позволяет существенно сократить сроки восстановления –на следующий день после операционного вмешательства уже можно делать движения ногой, а позже – ходить на костылях, полностью нагружать оперированную конечность разрешается по прошествии 1-2 месяцев.
После травмы шейки бедра реабилитация включает в себя комплекс следующих мер:
- устранение болевого синдрома или снижение его выраженности (пероральный приём направленных на это препаратов или внутримышечные инъекции, физиотерапевтические процедуры, массаж, в некоторых случаях необходимо использование ортеза – жёсткого каркаса, плотно фиксирующего конечность в определённом положении);
- ручной массаж для предупреждения осложнений, связанных с неподвижным положением тела больного (прорабатывание мышц здоровой конечности с целью восстановления кровоснабжения в оперированной области, вследствие чего устраняется зажатость мышц, в ткани проникает кислород, предупреждается атрофия мышц, активизируются процессы регенерации в костях);
- физиопроцедуры для устранения отёков, заживления ран после операции, недопущения инфицирования тканей, восстановления кровоснабжения в повреждённой области (ультравысокочастотная терапия, электрофорез, парафинолечение, магнитотерапия, лечение грязями, минеральными водами);
- ЛФК – специальные упражнений, выполняемые после того, как состояние пациента улучшится (сначала проводятся под наблюдением врача, в первые дни на занятиях может использоваться бандаж);
- диета – витаминизированная калорийная вкусная пища, богатая кальцием (творог, кисломолочные продукты);
- психотерапия (нормализация эмоционального состояния больного);
- механотерапия (выполнение упражнений на специальных тренажёрах).
У пожилых людей старше 65 лет процесс активной реабилитации обычно затягивается. Им приходится дольше находиться в лежачем состоянии, поэтому очень важно не допускать осложнений – пролежней, запоров, пневмонии и других.
Для этого нужно время от времени менять положение больного, лучше обеспечить ему противопролежневый матрас или систему. Также важно составить для пациента витаминизированную диету, поддерживать его в хорошем расположении духа.
Кроме этого необходимо ещё выполнять упражнения ЛФК.
Роль гимнастики в реабилитации
- улучшает кровоснабжение тканей в месте повреждения, обеспечивает профилактику пролежней;
- укрепляет мышечный каркас туловища, ног и таза, что позволяет также предупредить многие осложнения, связанные с малоподвижным образом жизни после операции (атрофию, контрактуры);
- увеличивает суставную подвижность;
- позволяет восстановить опору на конечность, где была сломана шейка бедра;
- возвращает навыки ходьбы;
- восстанавливает трудоспособность и постепенно вводит в прежний жизненный ритм.
Упражнения ЛФК выполняют не только на повреждённой конечности, но и на здоровой. В комплекс также включают:
- тренажёры (эспандеры);
- сгибательные и разгибательные движения всех суставов, пальцев на ногах, руках;
- упражнения для голеностопного сустава и плеч;
- вращения головой.
Постепенно интенсивность упражнений и их количество должно возрастать, но начинают всегда с малого, для того, чтобы не провоцировать болевой синдром.
Неправильная тактика лечебно-физкультурных занятий после эндопротезирования чревата вывихом имплантата.
Примерный план реабилитации и профилактика травм
Реабилитация после операции может быть построена следующим образом (для каждого пациента учитываются индивидуальные особенности):
- Первый день после оперативного вмешательства: проведение дыхательной гимнастики для профилактики застойной пневмонии, врач помогает пациенту совершать пассивные сгибы в коленях и тазобедренном суставе (специалист сгибает ногу больного сам). Постепенно пассивные движения сменяются активными.
- По истечении 5-7 дней после операции разрешено вставать, двигаться при помощи костылей, но без опоры на больную ногу.
- После того, как пройдёт 1-2 недели можно попробовать частично опереться на повреждённую конечность.
- После 2-4 месяцев разрешается полностью опираться на обе ноги.
Параллельно с ЛФК назначаются и другие восстанавливающие процедуры (физиотерапия, массаж). После этого лечение может быть продолжено в санаторно-курортных условиях.
Полное восстановление трудоспособности можно ожидать примерно по прошествии 9-12 месяцев.
Пациенты, прошедшие весь комплекс реабилитационных мероприятий, быстрее восстанавливаются и возвращаются к прежнему образу жизни.
Чтобы у пожилых людей не случалось травм, им необходимо передвигаться очень аккуратно: использовать специальные приспособления (ходунки), трости, которые позволят удерживать равновесие при ходьбе.
Немаловажным условием является и укрепление костей. Если был диагностирован остеопороз, его необходимо лечить.
Для этого нужно принимать препараты кальция и соблюдать специальную диету с преобладанием любых видов орехов, молочных продуктов, рыбы.
Умеренная каждодневная двигательная активность поможет укрепить суставы,сохранить координацию движений. Носка правильной обуви (плотно прилегающей, с задником) и грамотное обустройство домашнего пространства (фиксирование ковровых покрытий) также помогут избежать случайного падения.Помимо этого, необходимо регулярно посещать врача-терапевта, а также ортопеда.
Если все же была получена травма бедра – перелом шейки и проведено оперативное вмешательство, большую роль в выздоровлении сыграют своевременно начатое восстановление двигательной активности, эффективность выбранных методов для решения этой задачи и верное составление плана реабилитационных мероприятий. Правильные действия помогут правильно срастись костям, вернуть пациента к привычному образу жизни – к способности свободно двигаться, обслуживать себя и не бояться каких-либо осложнений. Это главные цели, прийти к которым поможет грамотно построенное реабилитационное лечение.
Источник: https://posle-operacii.ru/sustavi-kosti-mishci/perelom-shejki-bedra-operatsiya
Противопоказания для операции при переломе шейки бедра у пожилых людей
Операция при переломе шейки бедра в пожилом возрасте
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию. Подробнее здесь…
- Симптомы
- Виды
- Диагностика
- Консервативное лечение
- Хирургическое лечение
- Послеоперационные осложнения
Некоторые считают, что такая травма – это верная смерть, ведь пожилой пациент не может перенести операции или наркоза. Однако это большое заблуждение.
Именно замена повреждённого сустава на новый – единственный шанс вернуть пожилого человека к активной жизни, а применяемые сегодня технологии и лекарства для наркоза вполне позволяют проводить оперативное вмешательство у пациентов, чей возраст перевалил за шестьдесят и даже за семьдесят лет.
Основные симптомы можно заподозрить по нескольким признакам. Во-первых, это типичный механизм травмы. Во-вторых, по характерным только для этого вида признакам. И, в-третьих, при помощи рентгенографического исследования.
Случайное падение и ушиб в области бедра – основная причина. Если ногой не шевелить или не передвигать её, то боль будет нерезкой, иногда она может и вовсе не чувствоваться. Если попытаться подвигать ногой, то боль становится очень сильной. К тому же если посмотреть на бедро, то кровоподтёков на коже практически никогда не бывает.
Чтобы правильно установить диагноз, стоит всего лишь немного надавить на пятку, что вызовет боль. Ещё один признак – это укорочение ноги, которое возникает из-за смещения сломанных костей, а наружный край стопы всегда лежит на постели, чего никогда не бывает со здоровой ногой, да и придать ноге нормальное положение пациент самостоятельно не в состоянии. К другим признакам можно отнести:
- Невозможность оторвать от постели пятку.
- При попытке повернуться на бок становится слышен хруст.
- Болезненность в суставе при давлении на область вертела.
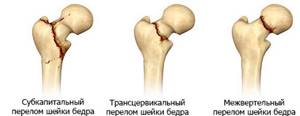
Все переломы шейки бедра можно разделить на два вида.
- Внутрисуставные или медиальные.
- Внесуставные или латеральные.
При этом внутрисуставные можно также разделить на те, что расположены непосредственно под головкой или в середине шейки, а вот внесуставные – на те, что находятся между вертелами и на те, что проходят через вертелы.
Есть и ещё одно разделение для внутрисуставных переломов. Они делятся на вальгусные (абдукционные), при этом расстояние между шейкой бедра и бедренной костью возрастает. Это ещё носит название вколоченный.
Во втором случае расстояние между шейкой бедра и бедренной костью наоборот уменьшается, и здесь говорят о не вколоченном переломе.
Диагностика
Чаще всего правильный диагноз можно поставить всего длишь при осмотре, но для того, чтобы понять, какой именно перелом, необходимо провести рентгенографическое исследование. В некоторых случаях установить верный диагноз при помощи рентгена бывает довольно затруднительно, и тогда помогает проведение МРТ или сцинтиграфии.
На рентгенограмме можно увидеть не только место перелома, но и понять, где именно расположены осколки, какой способ лучше всего выбрать для терапии, и насколько сильно разрушена шейка бедра.
Консервативное лечение
Консервативное лечение имеет немало осложнений, среди которых самыми частыми можно назвать:
- Несращение.
- Неправильное сращение костей.
- Рассасывание головки бедра.
Хирургическое лечение
Операция зависит от типа перелома, от возраста пациента, от его общего состояния и от некоторых других факторов. Да, в некоторых случаях операция может быть строго противопоказано, но такое бывает очень редко, а с развитием современной травматологии при помощи замены сустава – это настоящее спасение для человека.
Существует несколько видов оперативного лечения. Первый – это репозиция, то есть сопоставление отломков и закрепление их несколькими болтами. Такое лечение проводится пациентам, чей возраст не достиг 65 лет.
В некоторых случаях в качестве фиксатора используется пластина и винты, которыми скрепляется сломанная головка бедра.
Эндопротезирование выполняется в том случае, когда есть риск того, что перелом не срастётся или начнётся некроз головки бедра, а также при сложном переломе и возрасте пациента старше 65 лет выполняется полная замена сустава на искусственный, что носит название эндопротезирование.
Послеоперационные осложнения
После выполнения остеосинтеза может возникнуть целый ряд осложнений, самыми частыми из которых можно назвать:
- Гибель костной ткани головки бедра.
- Неправильно выполненный остеосинтез, в результате чего не происходит срастания.
- Несращение.
- Инфекционные осложнения.
- Изношенность имплантата.
- Вывих искусственной головки кости.
При застарелом переломе, который так и не смог срастить, отмечается разная длина ног – нога с патологией оказывается несколько короче здоровой. Правда бороться с этим не рекомендуется, так как многие пациенты не видят в этом никакого дискомфорта.
Перелом шейки бедра: причины, симптомы, осложнения и методы лечения
- Перелом шейки бедра — состояние, при котором происходит отделение тела бедренной кости от ее суставной части, которые разделены сужающимся участком, шейкой.
Источник: https://zdorov42.ru/protivopokazaniya-dlya-operacii-pri-perelome-shejki-bedra-u-pozhilyh-lyudej/
 воспалительный процесс.
воспалительный процесс.