Бурсит
причины, симптомы, методы лечения и профилактики
Бурсит – воспалительное заболевание, поражающее одну из синовиальных сумок или одновременно несколько, и сопровождающееся болью при пальпации, отеком с четкими границами и местным повышением температуры. Причиной патологии могут стать сильные нагрузки, открытые и закрытые травмы. Важно вовремя начать лечение, чтобы избежать опасных осложнений.
Поделиться:
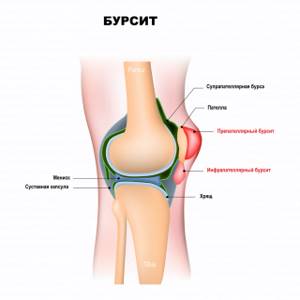
Бурсит коленного сустава характеризуется такими симптомами:
- нарастающий болевой синдром;
- отечность коленной чашечки;
- скованность движений при усиленных физических нагрузках;
- боль при касании коленной чашечки;
- болевые ощущения при ходьбе по наклонной поверхности;
- покраснение;
- местное повышение температуры.
Боль может усиливаться при скрещивании нижних конечностей и длительном пребывании в одном положении. Также пациент жалуется на нарушение сна. В зависимости от тяжести патологии болезненные ощущения ярче проявляются в ночное время суток, поэтому больные вынуждены класть между бедрами или коленями подушку для снижения болевого синдрома.
При остром бурсите наблюдается ограничение движений сустава, общая слабость и повышение температуры тела, упругая и болезненная припухлость в области сумки, развивается гнойный процесс.
При хроническом течении заболевания в области сумки ощущается мягкая припухлость округлой формы. Отека, боли и покраснений тканей нет. При травме ноги или ослабленном иммунитете возникает рецидив.
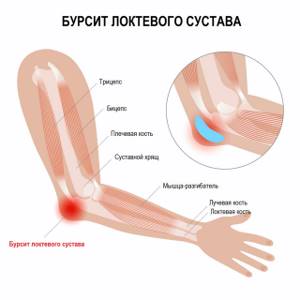
Бурсит локтевого сустава сопровождается несколькими симптомами:
- отечность;
- покраснение кожных покровов вокруг локтя;
- повышенная температура тела;
- лихорадочное состояние;
- боль в области локализации воспаления;
- общее ухудшение самочувствия;
- интоксикация организма;
- головная боль;
- нарушенное потоотделение;
- отсутствия аппетита;
- ограниченная подвижность руки;
- увеличение лимфоузлов.
Бортневский А. Е.
Рентгенолог
• стаж 17 лет
- 24 Марта 2021 года
- Дата проверки: 24 Марта 2021 года
- Дата обновления: 22 Июля 2022 года
Бурсит возникает на фоне следующих причин:
- травма сустава при ударе, падении или ушибе;
- чрезмерные физические нагрузки, приводящие к растяжению связок и сухожилий, повреждение суставной капсулы и синовиальной оболочки. Часто встречается у спортсменов;
- инфекционное воспаление суставной сумки;
- подагра;
- артрит;
- аутоиммунные нарушения с поражением синовиальной оболочки;
- попадание в организм стрептококков и стафилококков;
- микротравмы.
Врачи выделяют 3 вида бурсита коленного сустава:
- надколенный – воспалительный процесс охватывает коленную чашечку сверху. Развивается у людей, находящихся длительное время на коленях, и при травмах;
- подколенный – воспаление подколенной сумки, возникающая при повреждении связок и суставной капсулы;
- киста Бейкера – опухолевидное образование в подколенной ямке, появляющееся у женщин с лишним весом.
Бурсит бывает острой формы с ярко выраженной клинической картиной и хронической, которая характеризуется вялым течением. У пациента наблюдаются периоды ремиссии и обострения.
В зависимости от присутствия инфекции болезнь бывает 2 видов:
- гнойный – воспалительный процесс вызывается микробами, попадающими в сумку при сильных травмах, пункции сустава или сепсисе;
- серозный – полость заполнена светло-желтым экссудатом с множеством микробов.
Если в экссудате находится волокно фибрина, то такой бурсит врачи называют фибринозным.
В первую очередь чтобы поставить диагноз, врач проводит осмотр с пальпацией. В некоторых случаях может потребоваться МРТ коленного сустава.
Для уточнения диагноза следует сдать компьютерную томографию и артрографию.
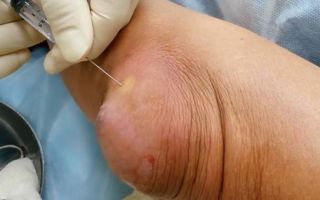
При подозрении на гнойный бурсит больной должен сдать общий анализ крови и мочи, пункцию бурсы для определения характера возбудителя и правильного подбора антибактериальной терапии.
Для диагностики бурсита в сети клиник ЦМРТ используют такие методы:
Если вы заметили симптомы, характерные для заболевания, обратитесь к травматологу или хирургу. Важно не затягивать с визитом к врачу, чтобы болезнь не развилась до осложненной гнойной или хронической формы.
Если бурсит имеет инфекционный характер, врач назначает антибактериальные препараты. При неспецифических бурситах эффективно применять нестероидные противовоспалительные средства. Они снимают воспаление, отек ткани, избавиться от болевых ощущений и гипертермии. Их можно использовать в различных формах – капсулы, внутримышечные инъекции, мази, таблетки и гели.
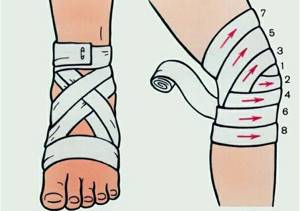
При диагностировании бурсита локтевого сустава пациенту накладывают поддерживающую повязку для иммобилизации сустава и уменьшения выраженности боли. Для снятия отека эффективно делать компрессы.
Облегчить состояние пациента поможет мануальная терапия. Хорошо себя зарекомендовали иглоукалывание, массаж, электрофорез и растяжка. Для уменьшения отека и обезболивания назначают лазеротерапию.
При правильно подобранном курсе лечения болезнь излечивается через несколько недель. При хроническом бурсите больному назначают инъекции кортикостероидов. В период восстановления рекомендуются аппликации с парафином и лечебная гимнастика.
Если у пациента выявлены небольшие гнойные очаги, то врач проводит лучевую терапию.
Если консервативное лечение не помогло справиться с патологией, тогда потребуется оперативное вмешательство. Врач проводит аспирацию, в ходе которой содержимое суставной сумки отсасывают и вводят в нее кортикостероиды. Такая мера необходима для снятия воспалительного процесса. Затем пациент продолжает ношение эластичного бинта, чтобы обеспечить обездвиженность и покой ноге.
Для лечения бурсита в сети клиник ЦМРТ применяют следующие методы:
Если не вылечить бурсит локтя, то заболевание перейдет в гнойную форму. Она грозит появлением наружных свищей и подкожных флегмон. Также к серьезным последствиям бурсита врачи относят:
- кальциноз;
- рубцовые спайки;
- инфекционные поражения других органов;
- некроз сумки;
- сепсис.
Для предупреждения развития бурсита следует выполнять ряд простых рекомендаций:
- при высоком риске травмирования носить специальные наколенники;
- регулярно давать нижним конечностям отдыхать;
- постоянно менять вид нагрузок и их интенсивность тренировок;
- сбалансированно питаться;
- принимать витаминные препараты, содержащие витамин D;
- избегать травм;
- своевременно лечить аутоиммунные заболевания;
- после тренировки приложить к ногам лед и придать возвышенное положение.
Москалева В. В.
Редактор • Журналист • Опыт 10 лет
Размещенные на сайте материалы написаны авторами с медицинским образованием и специалистами компании ЦМРТ
Подробнее
Нужна предварительная консультация? Оставьте свои данные, мы вам перезвоним и ответим на все
вопросы
Острый бурсит — как лечить, срочная помощь при обострении
Спортсмены и представители некоторых профессий хорошо знают, что такое острый бурсит. Заболевание связано с постоянной нагрузкой на определенные суставы, их травмированием и механическим раздражением. Большой проблемой является то, что не все больные сразу обращаются к врачу, и заболевание осложняется.
Почему и как развивается острый бурсит
Чтобы понять, чем бурсит отличается от артрита, нужно знать анатомию и физиологию костно-суставной системы. Каждый сустав окружен суставной сумкой. Ее воспаление называется артритом. Но кроме этой сумки есть и другие, расположенные рядом с костью сустава, окруженные синовиальной оболочкой и капсулой, помогающие тканям скользить относительно друг друга.
Эти синовиальные сумки (бурсы) имеют замкнутый характер и выполняют роль амортизаторов. Если в бурсе развивается воспалительный процесс, то его называют бурситом.
Когда внутренняя оболочка сумки, секретирующая жидкость, воспаляется, увеличивается проницаемость стенок ее сосудов, жидкость собирается в сумке, вызывая характерный отек и увеличение в объеме (выпячивание).
Иногда бурсит носит вторичный характер, развиваясь на фоне уже имеющейся инфекции (туберкулеза, бруцеллеза и др.)
Когда уже точно пора бежать к врачу
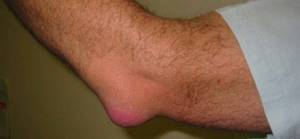
Начало заболевания острое. Над пораженным суставом появляется мягкая упругая припухлость диаметром до нескольких сантиметров. Образование имеет четкие границы. При прощупывании определяется четкая точка наибольшей болезненности, вокруг которой можно увидеть покраснение. Боль усиливается по ночам и при движении.
Если воспаление носит негнойный характер, общее состояние больного может не страдать. Такие больные часто запускают заболевание, стараясь справиться с ним самостоятельно, что приводит к переходу острого процесса в подострый. Признаком хронизации является снижение интенсивности болей.
При гнойном бурсите появляется недомогание, высокая температура. Боли усиливаются и становятся невыносимыми. Опасностью такого состояния является прогрессирование гнойного воспаления с формированием гнойников и свищей (каналов выхода гноя через кожу).
Острая травма сустава может сопровождаться кровоизлиянием, на фоне которого развивается острый геморрагический бурсит. Функция пораженного сустава сохраняется, но движения ограничены из-за боли.
Острый бурсит локтевого сустава
Заболевание в области локтевого сустава начинается на фоне постоянного травмирования локтевых сумок у работников, постоянно сидящих за компьютером, часовщиков и др.
Симптомами этого процесса являются: резкое выпячивание бурсы, боли в области локтя. Инфицирование воспалительного процесса сопровождается подъемом температуры, отеком и покраснением в области локтевого сустава.
Гнойные процессы легче поддаются лечению при раннем обращении за медицинской помощью.
Иногда поражается плечелучевая бурса, в результате чего развивается воспалительный процесс, получивший название «бурсит теннисистов». Это заболевание часто изначально протекает стерто, что быстро приводит к переходу острой формы локтевого бурсита в подострую.
Острый бурсит коленного сустава
В области колена болезнь развивается в подкожной, подфасциальной и подсухожильной преднадколенниковых сумках. Эти бурсы не имеют сообщения с полостью сустава, поэтому процесс редко осложняется артритом.
Начало острого коленного бурсита обычно связано с травмированием сустава. В области колена появляется болезненная шишка. При присоединении инфекции появляется лихорадка, гиперемия и отек в области колена, боли усиливаются, воспаляются близлежащие лимфоузлы.
При воспалении подколенной бурсы, находящейся глубоко в тканях, заболевание выявляется с трудом, так как протекает стерто. Из-за позднего выявления и начала лечения коленный бурсит может осложниться.
Внутрисуставные инъекции гиалуроновой кислоты
Хондропротекторы что это как выбрать, насколько они эффективны
Как продержаться до приема врача
При остром бурсите больных могут беспокоить сильные боли. Чтобы облегчить состояние можно самостоятельно сделать следующее:
- наложить давящую повязку, стараясь не слишком сильно сдавливать ткани;
- зафиксировать место поражения так, чтобы конечность постоянно находилась в покое;
- если нет гнойного воспаления, общее состояние больного не страдает, то приложить согревающий компресс; при повышенной температуре тела, отеке и гиперемии кожи над суставм лучше приложить холод
- придать конечности возвышенное положение.
Все это только уменьшит боль и позволит дождаться оказания квалифицированной помощи. Поэтому визит к врачу откладывать не стоит.
Что будет если не лечить острый бурсит
Появление выпячивания и боли должно стать поводом для обращения к врачу. Если вовремя не начать лечение, бурсит может осложниться:
- развитием острого гнойного процесса, инфицированием окружающих тканей, флегмоной;
- развитием артрита с последующим снижением функции конечности;
- острое течение перейдет в хроническое с постоянными болями, которые заставляют уходить из профессии или из спорта.
Плазмотерапия в нашей клинике
Чем опасно самолечение
Не менее опасно самолечение. Врач на приеме может распознать бурсит даже по минимальным признакам. Для подтверждения диагноза он назначит УЗИ, рентген, МРТ и будет точно знать, где находится воспалительный процесс. После этого врач назначает лечение острого бурсита, которое может включать:
- нестероидные противовоспалительные средства (НПВС) – Ибупрофен, Дексалгин и др.; эти препараты обладают и обезболивающим действием;
- при гнойном процессе врач прокалывает сумку, удаляет гной и промывает полость антисептиками, вводит антибиотики;
- при выраженном воспалительном процессе в сумку вводят гормональные препараты;
- назначает физиотерапевтические процедуры.
Если всего этого не сделать и проводить лечение дома народными средствами, то резко возрастает риск развития осложнений, терапия которых проблематична даже для специалиста.
Острый бурсит редко развивается без хронической травмы сустава. Боль в суставе требует немедленного обращения в клинику. Если этого не сделать, последствия могут остаться на всю жизнь.
«Вы задумались о собственном здоровье и обратились к нам – этим шагом Вы доверили нам свою жизнь. Мы высоко ценим Ваш выбор, и от имени коллектива клиники «Парамита» я хочу Вас заверить, что мы сделаем всё возможное, чтобы его оправдать.»
Илья ГрачевГлавный врач клиники
Мы всегда рады помочь, ждем ваших звонков +7 (495) 198-06-06
Бурсит
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Бурсит: причины появления, симптомы, диагностика и способы лечения.
Определение
Бурсит – это острое или хроническое воспаление бурсы (синовиальной сумки), которая выполняет функцию амортизатора в суставе, уменьшает трение между элементами сустава, облегчает движение. Она представляет собой специальное образование из прочной соединительной ткани снаружи и слизистой ткани внутри. Бурса отграничена от окружающих тканей капсулой и заполнена синовиальной жидкостью, которая вырабатывается в суставе и улучшает скольжение. Кроме того, именно эта жидкость содержит в себе компоненты, которые, проникая в хрящевую ткань, обеспечивают ее питание и увлажнение. При воспалении бурсы увеличивается количество и меняется состав синовиальной жидкости – в ней появляются соли кальция, возрастает уровень белка, могут быть следы крови и воспалительные элементы. Суставная сумка отекает, причиняет боль, что приводит к нарушению подвижности в пораженном суставе. Чем сложнее строение сустава, тем больше бурс у него должно быть для сохранения нормальной работы. Чаще всего воспаление синовиальной сумки развивается в плечевом, локтевом, коленном или бедренном суставах, а также в области пяточной кости. Иногда бурсит индуцирует воспаление в смежном суставе.
Причины появления бурсита
Согласно современным представлениям, ключевым фактором развития бурсита является механическое повреждение околосуставной сумки, реже – инфекция, нарушения обмена веществ, интоксикация, аллергические реакции, аутоиммунные процессы. Механическое повреждение может быть связано с действием чрезмерной нагрузки или снижением толерантности к прежней нагрузке при возрастных изменениях тканей сустава. К наиболее частым причинам бурсита относятся:
- профессиональная или другая деятельность, которая требует выполнения однообразных повторяющихся движений. Локтевые суставы часто поражаются у тех, кто работает за компьютером, занимается теннисом, бейсболом, тяжелой атлетикой, а также у кожевников, граверов, полировщиков, чеканщиков. Коленные – у тех, чья рабочая поза предусматривает опору на колени (у плиточников, паркетчиков, шахтеров, садоводов, механиков, представителей некоторых других профессий). Плечевые – у кузнецов, грузчиков; бурсит передней поверхности лопатки – у землекопов и пильщиков; пяточной бурсит – у продавцов, балерин и танцоров;
- бурсит может стать осложнением воспалительных процессов кожи и подкожной жировой клетчатки (пиодермии, флегмоны, фурункула, карбункула), костей (остеомиелита);
- аллергические реакции, аутоиммунные заболевания, интоксикации;
- воспалительные поражения суставов при подагре, ревматоидном артрите, псориатическом артрите, спондилите;
- инфекционные заболевания, например, сифилис, бруцеллез, туберкулез, гонорея;
- длительный прием антибиотиков, кортикостероидов и некоторых других препаратов;
- неправильно подобранная обувь и нарушение осанки;
- сахарный диабет, ожирение и другие заболевания, связанные с нарушениями обмена веществ;
- спортивные и бытовые травмы, в результате которых повреждается синовиальная сумка и ее сосуды. Это могут быть как однократные травмы (удары, падения на сустав с образованием гематом, разрывы сухожилий и связок), так и повторяющиеся повреждения, например, при занятиях контактными видами спорта.
Первоначально возникшее воспаление (острый бурсит) может развиться после непривычной нагрузки, травмы. Хронический бурсит может развиться вследствие предыдущих эпизодов острого бурсита или повторных травм, может продолжаться несколько месяцев и часто рецидивировать. При этом заболевание имеет тенденцию обостряться каждый раз, когда снижается иммунитет.
Классификация заболевания
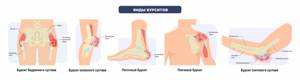
Формальной системы классификации бурсита не существует, но его можно описать согласно локализации воспаленной синовиальной сумки. Самыми распространенными являются:
- препателлярный бурсит коленного сустава («колено домохозяйки», или «колено горничной»);
- инфрапателлярный бурсит коленного сустава («колено священника»);
- анзериновый бурсит (бурсит «гусиной лапки» — применяется для классического описания припухлой синовиальной сумки, поддерживаемой тремя расположенными выше сухожилиями — портняжной мышцей, стройной мышцей и полусухожильной мышцей);
- бурсит локтевого отростка («локоть студента», «локоть шахтера или пьяницы»);
- бурсит участка возле седалищного бугра («ягодица ткача»);
- задний бурсит ахиллова (пяточного) сухожилия;
- бурсит тазобедренного сустава;
- плечелопаточный (поддельтовидный) бурсит.
Другая классификация основана на причинах воспаления:
- септический (инфицированный) бурсит появляется из-за бактериального заражения, чаще вызванного золотистым стафилококком (порядка 80% случаев), стрептококками, гонококками, пневмококками, туберкулезной или кишечной палочкой и др.;
- асептический (неинфицированный) бурсит развивается из-за неинфекционных причин.
По характеру экссудата различают бурситы:
- серозный – асептический воспалительный процесс, при котором в сумке образуется плазма с примесью небольшого количества форменных элементов крови;
- геморрагический – большое количество эритроцитов в экссудате;
- гнойный – в полости сумки присутствуют болезнетворные микроорганизмы и разрушенные клетки, вызывающие образование гноя.
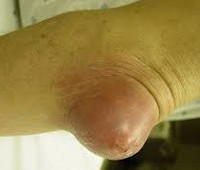
Симптомы бурсита Клинические проявления бурситов обусловлены особенностями строения и функции сустава, где расположены синовиальные сумки. Пациенты с острым бурситом обычно жалуются на боль, локализованную в месте синовиальной сумки, особенно при движении. Если бурса расположена поверхностно, могут наблюдаться отек и эритема (покраснение). В число основных признаков бурсита входят:
- боль в пораженном суставе, усиливающаяся при движении или давлении на сустав;
- округлая припухлость упругого типа в месте воспаления;
- отклонение, колебание отека при надавливании (подтверждает скопление выпота);
- ограничение движения в полном объеме или частично;
- локальное повышение температуры кожи над суставом и покраснение;
- слабость, повышенное потоотделение;
- иногда воспаление сопровождается местным целлюлитом.
При инфицировании содержимого бурсы клиническая картина более яркая. Пациента беспокоит резкая, иногда дергающая боль, возможно ощущение напряжения и распирания. Опухолевидное образование напряженное, резко болезненное. Окружающие ткани отечны, гиперемированы, температура кожи в области поражения заметно повышена. Регионарные лимфатические узлы увеличены. Движения болезненны.
При гнойных бурситах местные симптомы сочетаются с картиной общей интоксикации. Возможно повышение температуры до фебрильных значений, слабость, вялость, головная боль и озноб.
Септический бурсит чаще всего наблюдается в области коленного сустава и локтевого отростка по причине поверхностного размещения бурсы. Диагностика бурсита Для постановки диагноза в первую очередь назначают рентгенографическое исследование пораженного сустава:
- рентгенография плечевого/локтевого, лучезапястного, коленного, голеностопного сустава;
При необходимости может быть проведена магнитно-резонансная томография: Клинический анализ крови: общий анализ, лейкоформула, СОЭ (с микроскопией мазка крови при наличии патологических сдвигов) выполняют для определения активности воспалительного процесса. С этой же целью устанавливают уровень С-реактивного белка. С-реактивный белок (СРБ, CRP)
С-реактивный белок – белок острой фазы, чувствительный индикатор повреждения тканей при воспалении, некрозе, травме. Синонимы: Анализ крови на СРБ; С-реактивн�…
Ангиографию сосудов выполняют для определения границ воспалительного процесса. Контрастная артрография – диагностическая процедура, в ходе которой в полость сустава вводят жидкое контрастное вещество (уротраст, кардиотраст, диодон), а затем выполняют рентгеновские снимки. При подозрении на септический бурсит проводят аспирационную пробу синовиальной жидкости для выполнения ее анализа с помощью окраски по Граму и бактериологического посева.
- К каким врачам обращаться
- Диагностикой и лечением бурсита занимается врач – травматолог-ортопед или хирург (при гнойном бурсите).
- Лечение бурсита
Терапия заболевания должна быть комплексной. Начинается она с обеспечения покоя патологического сустава, снятия отека и боли. Для этого необходимо сократить или полностью исключить движения в пораженном суставе, минимизировать нагрузку. С этой целью применяют ортезы, бандажи и другие фиксирующие ортопедические приспособления.
Холодные компрессы уменьшают отек и воспаление. Компрессионная повязка (сжатие сустава эластичными бинтами или другими приспособлениями) уменьшает боль. Традиционно медикаментозное лечение бурсита начинается с назначения нестероидных противовоспалительных средств, которые помогают быстро снять воспаление и уменьшить боль. Хондропротекторы применяют для восстановления тканей сустава. Антибиотики назначают только при бактериальном воспалении околосуставной сумки.
Современные способы лечения острого бурсита включают внутрисуставные инъекции с глюкокортикостероидами. Это позволяет снизить риск рецидивов заболевания и быстро купировать боль, уменьшить отек синовиальной оболочки бурсы.
Инъекции кортикостероидов не рекомендуются при септических бурситах. Кроме того, для уменьшения выраженности боли, отека и ускорения регенерации поврежденных тканей сустава применяют местные средства:
- компрессы с димексидом, обладающие сильным рассасывающим действием;
- мази с хондроитина сульфатом, глюкозамином, с коллагеном;
- мази с нестероидными противовоспалительными компонентами.
При септическом бурсите проводят вскрытие и дренаж воспаленной сумки, откачивают гной и промывают суставную полость антибиотиками и антисептиками. Может быть назначена повторная аспирация, если отек, чувствительность и эритема не проходят. В ряде случаев пациенту может быть рекомендована внутривенная антимикробная терапия. В подостром периоде, при хроническом течении процесса обязательно проводят сеансы физиотерапии (ультразвук, микротоки, электро- и фонофорез, УВЧ, сухое тепло, бальнеотерапия, парафинотерапия), которые позволяют эффективно купировать местные симптомы бурсита. Хирургическая операция по иссечению бурсы является крайней мерой и применяется только в очень запущенных случаях заболевания.
Осложнения
Если воспаление развивается вблизи сустава, возможно ограничение его подвижности и последующая атрофия мышц.
В большинстве случаев длительность заболевания ограничивается одной-двумя неделями и серьезной опасности для здоровья человека не представляет.
Однако при присоединении инфекции повышается риск развития воспалительного процесса, и серозное воспаление быстро переходит в гнойное.
Распространение гнойного процесса на окружающие ткани может протекать по типу флегмонозного воспаления с некрозом стенки сумки и образованием подкожных и межмышечных флегмон. В запущенных случаях образуются длительно незаживающие свищи.
Прорыв гноя в полость сустава приводит к развитию гнойного артрита. Осложнения могут развиться и в результате недолеченного бурсита – к таким осложнениям относятся рубцовые спайки, разрыв сухожилия, отложение солей в полости синовиальной сумки, артрит (воспаление сустава), остеомиелит (воспаление кости), сепсис (заражение крови), полная неподвижность сустава (контрактура).
Профилактика бурсита
Профилактические меры направлены на исключение причин и факторов риска бурсита:
- тщательное очищение раневых поверхностей, обработка раны антисептиками при порезах, царапинах и ссадинах;
- своевременное лечение инфекционных и хронических заболеваний;
- устранение возможности травматических повреждений сустава;
- умеренные и разнообразные физические нагрузки;
- правильная техника разминки перед тренировкой;
- борьба с лишним весом;
- предупреждение возможных травм при помощи защитных приспособлений для суставов – наколенников, бандажа и других;
- разгрузка суставов при наличии профессиональных рисков (если приходится долго стоять на коленях, надо не забывать о наколенниках; при работе за компьютером, обеспечивать удобную опору для предплечья и т.д.) и ежегодное прохождение профилактических осмотров.
Источники:
- Большая Медицинская Энциклопедия (БМЭ), под редакцией Петровского Б.В., 3-е издание, том 3.
- Ахтямова Н.Е. Современные подходы к лечению бурсита (рекомендации хирургу амбулаторного звена) // РМЖ. – 2016. – № 3. – С. 193–196.
- Бурсит локтевого сустава. Клинические рекомендации. Общероссийская общественная организация Ассоциация травматологов-ортопедов России. Москва. 2016.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Бурсит локтевого сустава
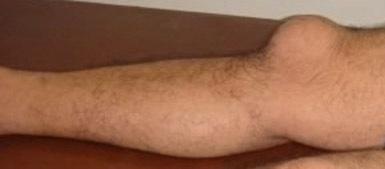
Бурсит локтевого сустава – это асептический или инфекционный воспалительный процесс в околосуставной синовиальной сумке. Может протекать остро, подостро или хронически. В области локтевого сустава появляется мягкое локальное уплотнение. В остром периоде возникает боль и признаки местного воспаления. Для хронического бурсита характерны незначительные или умеренные боли и затруднение движений при отсутствии воспаления. При нагноении появляется отек, резкие боли и признаки общей интоксикации. Диагноз выставляется на основании клинических признаков, при необходимости выполняется пункция, МРТ и рентгенография. Лечение острого бурсита консервативное, хронического и гнойного – оперативное.
Бурсит локтевого сустава – самый распространенный вид бурситов. Может быть асептическим или гнойным, острым или хроническим. Чаще развивается вследствие перегрузки и микротравм локтевого сустава.
Наблюдается у спортсменов и людей тяжелого физического труда (шахтеров), а также у работников, вынужденных часто опираться локтями о стол. В основном поражает пациентов молодого и среднего возраста, мужчины страдают чаще женщин.
Лечением хронических асептических бурситов занимаются травматологи-ортопеды, лечением острых асептических бурситов и гнойных бурситов – хирурги.
Бурсит локтевого сустава
Причиной возникновения хронического бурсита локтевого сустава являются постоянные микротравмы вследствие повышенной нагрузки или положения тела. Локализация воспаления в той или иной сумке обусловлена особенностями нагрузки.
Так, у борцов, шахтеров и офисных работников чаще поражается подкожная локтевая сумка, у теннисистов – лучелоктевая сумка и т. д.
При ревматоидном артрите, подагре и некоторых других заболеваниях бурсит развивается, как реакция на отложение солей в синовиальной сумке.
Инфицирование возможно при заносе микробов через небольшую ранку, ссадину, гнойничок или фурункул в области локтя.
При рожистом воспалении, фурункулах, карбункулах, пролежнях, остеомиелите и гнойных ранах инфекция может попадать в бурсу с током крови или лимфы.
Факторами риска, увеличивающими вероятность развития гнойного бурсита, являются общее ослабление организма в результате перенесенных заболеваний, нарушения обмена веществ, сахарный диабет, иммунные нарушения и прием стероидных препаратов.
Бурса – щелевидное образование, содержащее небольшое количество жидкости и располагающееся поблизости от выступающих участков кости. Выполняет функцию амортизатора, защищает окружающие ткани от чрезмерного давления или трения.
При перегрузке или повторяющихся микротравмах в сумке возникает асептическое воспаление, внутренняя оболочка бурсы начинает активно продуцировать жидкость.
В результате сумка приобретает вид туго наполненного мешочка и начинает выпячиваться.
В последующем жидкость постепенно растягивает сумку, она увеличивается и может достигать значительных размеров. При длительном течении формируются спайки с окружающими тканями, в капсуле возникают очаги фиброза и иногда – участки кальфицикации. При попадании инфекции в бурсе развивается гнойное воспаление, которое может распространяться на соседние органы и ткани.
В области локтевого сустава есть три бурсы: локтевая подкожная, межкостная локтевая и лучеплечевая. Чаще всего (примерно в 70-80% случаев) поражается подкожная сумка, которая располагается по задней поверхности сустава в области локтевого отростка.
В хирургии, травматологии и ортопедии используют следующие классификации бурситов локтевого сустава:
- По локализации выделяют бурситы подкожной локтевой, лучелоктевой и межкостной локтевой сумки.
- По течению различают острые, подострые и хронические бурситы
- По характеру воспалительной жидкости все бурситы подразделяют на серозные, геморрагические, фибринозные и гнойные.
- С учетом вида патогенных микроорганизмов выделяют неспецифические (обычно вызываются стафилококком или стрептококком) и специфические (могут быть вызваны бледной спирохетой, микобактериями туберкулеза, гонококками и другими возбудителями специфических инфекций) инфицированные бурситы.
При остром серозном или серозно-геморрагическом бурсите в области локтевого сустава появляется припухлость, возникают нерезкие или умеренно выраженные боли. Отмечается локальный отек, ограничение движений, местная гиперемия и повышение температуры кожи в области поражения.
Общее состояние пациента, как правило, ухудшается незначительно. Возможно недомогание и субфебрильная температура. При пальпации в области локтевого сустава определяется ограниченное болезненное флюктуирующее образование упруго-эластической консистенции.
В последующем возможны два исхода: выздоровление (воспаление стихает, лишняя жидкость рассасывается) или переход острого бурсита в хронический.
Хронический бурсит локтевого сустава может как становиться исходом острого процесса, так и развиваться первично, без предшествующего острого воспаления. В первом случае воспалительные явления постепенно стихают, кожа приобретает нормальную окраску (в некоторых случаях возможна незначительная синюшность или локальное потемнение кожных покровов), температура нормализуется.
Боли уменьшаются, однако, продолжают беспокоить при физической нагрузке, контакте с поверхностями и т.д. Сохраняется незначительное ограничение объема движений. Пальпаторно выявляется безболезненное флюктуирующее образование. Консистенция образования может значительно различаться – от упругой, тугоэластической до мягкой и даже дряблой.
При застарелых бурситах могут определяться уплотнения («рисовые тельца»).
При ранах в области локтевого сустава нагноение бурсы может развиться первично, без предшествующего бурсита. В остальных случаях гнойный процесс обычно возникает на фоне уже существующего острого или хронического бурсита. В пораженной области появляются интенсивные дергающие или распирающие боли.
Локтевой сустав отечный, гиперемированный, резко болезненный при пальпации, горячий на ощупь. Движения ограничены. Регионарные лимфатические узлы увеличены. Выявляются симптомы общей интоксикации: повышение температуры, головная боль, слабость, разбитость.
При распространении процесса возможно образование свищей, развитие абсцесса, флегмоны, остеомиелита или гнойного артрита.
При поражении подкожной бурсы диагностика бурсита локтевого сустава не вызывает затруднений. Подозрение на неспецифический и специфический инфицированный бурсит является показанием для пункции бурсы с последующим исследованием пунктата.
При гнойных процессах определяется чувствительность выделенных возбудителей инфекции к антибиотикам. При специфическом воспалении выполняются специальные серологические и бактериологические исследования.
Поражение лучелоктевой и межкостной синовиальных сумок иногда бывает труднее диагностировать из-за их глубокого расположения. В сомнительных случаях выполняют МРТ суставов.
При подозрении на специфический бурсит пациента направляют на консультацию к венерологу или фтизиатру. При подозрении на подагру и ревматический артрит назначают консультацию ревматолога.
Лечение острого бурсита осуществляется амбулаторно в хирургическом кабинете. На локтевой сустав накладывают тугую повязку, выписывают противовоспалительные препараты, рекомендуют соблюдать покой и прикладывать холод к пораженной области. В отдельных случаях выполняют пункцию синовиальной сумки.
При гнойном бурсите лечение проводится в поликлинике или в условиях хирургического стационара, в зависимости от тяжести процесса. Пациенту назначают антибиотики, противовоспалительные и обезболивающие препараты. Выполняют лечебную пункцию бурсы с последующим промыванием и введением антибиотиков.
В тяжелых случаях осуществляют вскрытие и дренирование синовиальной сумки.
Лечением хронического асептического бурсита занимаются травматологи. Консервативная терапия в таких случаях неэффективна.
Пункции также не приносят желаемого результата, поскольку после удаления жидкость скапливается вновь. Наилучший результат обеспечивает хирургическое иссечение бурсы.
Операция проводится в плановом порядке в условиях травматологического отделения. Используется местная анестезия.
Врач выполняет дугообразный разрез по краю сумки, вводит в ткани новокаин для лучшей видимости границы между бурсой и окружающими тканями. Затем тупо (зажимом) отслаивает сумку на всем протяжении и иссекает, следя, чтобы в полости раны не осталось кусочков капсулы. Потом ушивает кожу и дренирует рану одним или двумя резиновыми выпускниками.
При иссечении крупных бурс может использоваться резиновая полутрубка. Руку сгибают в локтевом суставе и туго бинтуют, чтобы исключить образование полости и обеспечить контакт кожи с подлежащими тканями. В послеоперационном периоде назначают УВЧ. Швы снимают на десятый день, после чего больного выписывают на амбулаторное долечивание в травмпункте.
При своевременном лечении прогноз при всех видах бурситов локтевого сустава благоприятный. При гнойных бурситах с распространением инфекции на окружающие ткани (особенно – в полость сустава) прогноз ухудшается. Исходом в таких случаях могут стать контрактуры и тугоподвижность сустава. Профилактика включает ограничение нагрузки на сустав, предупреждение инфицирования.
 Плазмотерапия в нашей клинике
Плазмотерапия в нашей клинике 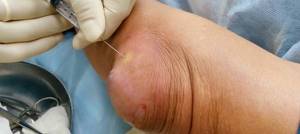
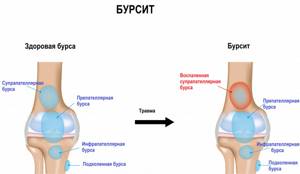 Чем сложнее строение сустава, тем больше бурс у него должно быть для сохранения нормальной работы. Чаще всего воспаление синовиальной сумки развивается в плечевом, локтевом, коленном или бедренном суставах, а также в области пяточной кости. Иногда бурсит индуцирует воспаление в смежном суставе.
Чем сложнее строение сустава, тем больше бурс у него должно быть для сохранения нормальной работы. Чаще всего воспаление синовиальной сумки развивается в плечевом, локтевом, коленном или бедренном суставах, а также в области пяточной кости. Иногда бурсит индуцирует воспаление в смежном суставе.