В литературе можно найти описание более чем 400 методик оперативного лечения халлюс-вальгуса. В прошлом ортопеды боролись с вальгусной деформацией путем хирургического удаления суставных головок, что приводило к серьезному нарушению функций стопы. Поэтому сегодня врачи предпочитают делать менее травматичные операции.
Рентген.
Что такое вальгусная деформация? Вначале Hallux Valgus вызывает искривление только большого пальца стопы. В результате у человека увеличивается нагрузка на головки 2-4 плюсневых костей, что ведет к молоткообразной деформации II-V пальцев. Своевременное хирургическое лечение помогает избежать этого неприятного явления.
Виды операций на стопе
Операции, которые делают при вальгусной деформации, можно условно разделить на малоинвазивные и реконструктивные. Первые менее травматичны, однако эффективны только при экзостозах и начальной деформации. Малоинвазивные хирургические вмешательства выполняют через два-три прокола размером 3-4 мм.
Шрам после вмешательства.
Реконструктивные вмешательства помогают справиться с выраженной вальгусной деформацией, сопровождающейся изменением положения костей стопы. Такие операции более инвазивны и сопряжены с большей травматизацией.
Их выполняют через разрез длиной 2-4 см на медиальной поверхности стопы.
В ходе хирургического вмешательства врач восстанавливает нормальной положение костей плюсны и фиксирует I плюсне-клиновидный сустав в правильной позиции.
Таблица 1. Виды операций.
| Особенности проведения | Показания | |
| На мягких тканях | Во время операции врач работает только с мышцами, сухожилиями и суставной сумкой. | Hallux Valgus I степени без деформации головки плюсневой кости. |
| На костях | Суть таких хирургических вмешательств заключается в подпиливании костей и/или выполнении остеотомии. | Вальгусная деформация II-III степени. |
| Комбинированные | Подразумевают одновременное удаление костных наростов и пластику связок. | Выраженный Hallux Valgus с нарушением функций стопы. |
Миниинвазивное вмешательство.
Во время малоинвазивных операций хирург использует микроинструменты, позволяющие выполнять сложные манипуляции со связками и суставной капсулой. При необходимости он подпиливает кости с помощью микрофрез, которые отдаленно напоминают стоматологический инструментарий.
Название хирургических техник
На начальных стадиях болезни врачи стараются делать малоинвазивные операции. После них пациент быстро восстанавливается и уже через 3-4 недели возвращается к привычному образу жизни. При запущенной вальгусной деформации возникает необходимость в более сложных хирургических вмешательствах.
Давайте посмотрим, какие из них чаще всего используют в современной ортопедии.
Операция McBride
Наиболее популярна среди всех хирургических вмешательств на мягких тканях стопы. Ее суть заключается в перемещении сухожилия m. adductor halluces на головку I плюсневой кости. Это позволяет сблизить между собой кости плюсны и восстановить нормальный мышечно-сухожильный баланс стопы.
McBride.
К сожалению, отводящая мышца первого пальца неспособна противодействовать постоянной нагрузке. Именно поэтому частота рецидивов после операции McBride довольно высока. Если человек не устраняет действие провоцирующих факторов – у него вскоре снова развивается Hallux Valgus. Избежать этого помогает ношение ортопедической обуви, отказ от каблуков и тяжелой физической работы.
При ярко выраженных деформациях операцию McBride дополняют остеотомией I плюсневой кости SCARF.
SERI
Относится к миниинвазивным операциям. Во время хирургического вмешательства больным выполняют поперечную остеотомию через кожный разрез длиной 1 см. После этого дистальный костный фрагмент смещают в латеральном направлении и фиксируют с помощью специальной спицы.
SERI.
CHEVRON
В ходе операции хирург выполняет V-образую остеотомию. Он перепиливает первую плюсневую кость в области головки, а костные фрагменты соединяет с помощью специальных титановых винтов. Поскольку фиксация очень прочная, в послеоперационном периоде пациент не нуждается в гипсовой иммобилизации.
CHEVRON.
Отметим, что Chevron-остеотомия эффективна только при незначительной деформации первого пальца стопы. В наше время в ортопедии ее используют все реже. Вместо нее большинство врачей делает Scarf-остеотомию.
SCARF
Z-образная остеотомия Scarf – это золотой стандарт лечения вальгусной деформации. Она позволяет установить головку плюсневой кости под нужным углом. В ходе хирургического вмешательства врачи также убирают деформацию суставной капсулы и меняют направление некоторых сухожилий.
SCARF.
Когда операции Scarf недостаточно – хирурги делают проксимальную клиновидную остеотомию или артродез.
Важно! У большинства пациентов с вальгусной деформацией врачи выявляют костную мозоль (экзостоз). Нарост локализуется на медиальной поверхности головки I плюсневой кости. Как правило, его удаляют во время всех операций, в том числе и малоинвазивных.
Не путайте спиливание костного нароста с остеотомией. Это две совершенно разные манипуляции. Цель первой – убрать косметический дефект, второй – восстановить нормальное функциональное состояние стопы. Помните, что удаление костной мозоли (операция Шеде) не в состоянии излечить вас от Hallux Valgus.
Артродез при вальгусной деформации
Артродезирование – это полное обездвиживание плюсне-клиновидного сустава путем соединения формирующих его костей. Операцию делают лицам с поперечно-распластанной деформацией и Hallux Valgus с гипермобильностью I плюсне-клиновидного сустава.
Тест для выявления патологической подвижности:
- пальцами одной руки удерживайте II-V плюсневые кости;
- второй рукой возьмите I плюсневую кость и попробуйте смещать ее в тыльно-подошвенном направлении;
- посмотрите, насколько сильно вам удалось сдвинуть ее с места;
- смещение кости более чем на один сагиттальный размер большого пальца указывает на наличие гипермобильности.
Артродез – это наиболее травматичная операция, подразумевающая полное удаление плюсне-клиновидного сустава. Ее делают только в крайнем случае, когда другие методы оказываются неэффективными.
Операция молоткообразной деформация пальцев ног
Как известно, на поздних стадиях Hallux Valgus сочетается с молоткообразной деформацией II-V пальцев. Она выглядит непривлекательно и негативно сказывается на функциях стопы. Для ее исправления используют целый ряд хирургических вмешательств.
К ним относятся:
- Закрытая редрессация. Суть методики заключается в насильственном исправлении дефекта нехирургическим путем. К сожалению, редрессация дает незначительный эффект, а после нее нередко возникают рецидивы.
- Тенотомия или транспозиция сухожилий. Операции выполняют на связках стопы. Их умелое пересечение или перемещение позволяет исправить молотообразную деформацию пальцев.
- Резекция костей. Во время хирургического вмешательства врачи иссекают основание средней или головку основной фаланги. Это позволяет избавиться от избыточной костной массы и устранить деформацию.
- Остеотомии Вейля или Уилсона. Напоминают операции Scarf и Chevron, однако выполняются на II-V плюсневых костях. Хирурги рассекают их, после чего фиксируют костные фрагменты титановыми винтами.
В лечении молоткообразной деформации наиболее эффективна остеотомия. Именно ее выполняют в самых тяжелых и запущенных случаях.
Восстановительный период
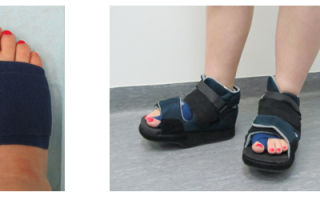
Вставать с постели пациентам разрешают уже на следующий день после операции. Первое время ходить им разрешают только в туфлях Барука.
Туфли Барука.
В первые дни после хирургического вмешательства больные находятся под наблюдением лечащего врача. Из стационара их выписывают на 2-3 сутки. Если во время операции человеку накладывали нерассасывающиеся швы – их снимают на 10-14 день.
Что касается обуви, пациентам требуется как минимум 3 месяца носить ортопедические стельки. Надевать каблуки можно лишь спустя полгода после хирургического вмешательства. При этом их высота не должна превышать 6 см.
Цена операции на стопе
Стоимость хирургического лечения зависит от степени деформации, вида и сложности операции, уровня медицинского учреждения и квалификации работающих там специалистов.
Удаление экзостоза в Москве стоит от 40 000 до 50 000 рублей. Цены на реконструктивные операции начинаются с 70 000 рублей.
Отметим, что в стоимость не входит предоперационное обследование, консультации специалистов, расходные материалы и реабилитация.
Если вы хотите прооперироваться за границей – обратите внимание на Чехию. Лечение там обойдется вам в евро включая реабилитацию. В Германии и Израиле такая же операция будет стоить гораздо дороже.
Вальгусная деформация первых пальцев стоп — причины, симптомы, диагностика, лечение и профилактика
В большинстве случаев – это женская проблема, которая возникает, как правило, после 30 лет, но наибольшее количество обращений с данной «бедой» приходится на возраст 45-55 лет.
Люди, страдая, не спешат к врачу, надеясь, что проблема решится сама собой. Но вальгусная деформация пальцев стоп может привести к серьезным осложнениям.
Отсутствие эффективного лечения приводит к развитию 3 и 4 степени патологии, когда показана только операция.
Важно вовремя получить консультацию врача!
Осложнения
- сильные отеки стопы,
- появление болезненных мозолей,
- нагноения,
- большой угол смещения 1-го пальца.
В запущенных случаях ходьба доставляет мучительную боль, осложняется подбор обуви.
Причины
Причин возникновения можно отметить несколько:
- Во-первых, данному заболеванию подвержены дамы с высокой эластичностью суставов, в том числе и стоп.
- Во-вторых, нередко имеет место наследственная предрасположенность.
- В-третьих, способствуют росту гормональные колебания, связанные с беременностью, родами, климактерическим периодом.
- В-четвертых, способствовать возникновению данной деформации может модельная обувь с узким носком, высокий каблук и др.
Симптомы
Признаки, характерные для данной патологии:
- выпирающие подкожные косточки на внутренней поверхности стопы в области первых пальцев, которые могут отклоняться;
- возникновение покраснения в данной области;
- болезненные ощущения, особенно при пальпации.
Пациент может предъявлять различные жалобы, начиная от возникающего эстетического недостатка на начальных стадиях заболевания, невозможностью ношения модельной обуви и заканчивая болезненностью при ходьбе.
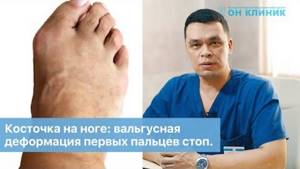
Косточка на ноге? Что это? Вальгусная деформация первых пальцев стоп. Лечение в ОН КЛИНИК.
В медицинском центре ОН КЛИНИК, наряду с тщательным клиническим осмотром стоп ортопедом-травматологом, проводится рентгенография передних отделов стоп в 2-х проекциях.
В результате обследования определяется степень деформации и планируется дальнейшая тактика лечения.
Безоперационное лечение показано только при 1 и 2 степени деформации пальцев. Поэтому важно не запускать заболевание и при первых симптомах обращаться к врачу. С народной медициной в данном случае болезнь не вылечить, а потерять драгоценное время можно.
В Международном медицинском центре в Москве предлагаются следующие услуги:
Оперативное лечение в ОН КЛИНИК
В истории ортопедии известны более 300 видов операций при данной патологии. Многие из них потеряли актуальность вследствие неэффективности и высокой травматизации. Сейчас внедряются все более новые и высокотехнологичные методы. Выбор лечения всегда индивидуален.
Подготовка к операции
Процесс подготовки к оперативному вмешательству включает в себя несколько этапов.
- Во-первых, необходимо провести рентгенографию стоп, на основе которой ортопед сможет оценить степень деформации и спланировать оперативное лечение.
- Во-вторых, необходимо сдать лабораторные анализы, сделать флюорографию с расшифровкой, УЗИ вен нижних конечностей, сходить к терапевту и т. д.
Проведение операции
Операция проводится под спинальной (эпидуральной) анестезией. Ее длительность зависит от сложности вмешательства — от 30 минут до 2 часов. Если косточки присутствуют на обеих ногах, то, как правило, операция проводится сразу на 2 стопы.
Реабилитация
Пациент наблюдается в стационаре в течение всего первого дня после операции. При этом могут наблюдаться болевые ощущения, но они, как правило, незначительные.
Ходить разрешают по истечению суток в специальной ортопедической обуви, не дающей нагрузку на передние отделы стопы (туфли Барука).
Носить ортопедическую обувь рекомендуется в течение 4-х недель после операции. При этом не требуется гипсовой иммобилизации и костылей.
Обязательно проводится восстановительная (антибактериальная, противовоспалительная и др.) терапия.
В течение всего срока реабилитации пациент наблюдается у лечащего врача, который проводит фиксирующие перевязки. Швы снимаются через 12-14 дней.
Через 3 недели нужно начинать разработку пальцев стоп. Ходьба в обычной обуви без каблука разрешается через 4 недели. Ношение каблуков – не ранее чем через 3-4 месяца (высота каблука не более 5 сантиметров).
Через 2 месяца обязательно ношение специальных стелек-супинаторов, которые лучше изготовить индивидуально (непосредственно под особенности стопы пациента).
Занятия спортом разрешены только через 5-6 месяцев после операции.
Для профилактики рекомендуется:
- носить обувь с широким носком;
- ограничить ношение туфель на каблуке (оптимально — не выше 3-5 сантиметров);
- использовать силиконовые межпальцевые вкладыши, бурсопротекторы, ночные и дневные отводящие бандажи;
- носить индивидуальные ортопедические стельки.
Данные профилактические меры и проводимое консервативное лечение позволят лишь снять нагрузку со стопы, уменьшить боли, приостановить рост косточек. Решить проблему с уже существующей вальгусной деформацией первых пальцев стоп можно только оперативным путем.
Вальгусная деформация стопы у детей: причины, степени, лечение, как исправить
Вальгусная деформация стопы у детей является серьёзным отклонением от нормы, требующим коррекции. Проблема провоцирует не только косолапость. Сколиоз, остеохондроз – это возможные последствия вальгуса.
Вальгусная деформация стопы у детей приводит к нарушениям походки
Что такое вальгусная деформация?
Плоско-вальгусная деформация свода стоп, или вальгус – это ортопедическая патология. Проявляется опорой на медиальную часть ступни, искривлением нижних конечностей в положении стоя и при ходьбе.
При этом пальцы и пятки всегда вывернуты наружу. У взрослых людей тоже возникает вальгус, но он проявляется иначе. Деформация костей проявляется изменением положения большого пальца.
Такое состояние именуют косточкой или шишкой на пальце.
Патология возникает из-за отклонения и выпячивания суставной головки плюсневой кости.
Первые изменения свода проявляются ближе к 1,5 годам. По достижении четырех лет деформация становится явной, так как наблюдается неправильная постановка конечностей при ходьбе. Кривизна ног становится похожа на букву «Х». Если не исправить патологию до школьного возраста, ребёнку грозит плоскостопие и другие проблемы опорно-двигательного аппарата.
По своей этиологии вальгус делится на врождённый и приобретённый. Врождённое заболевание возникает внутриутробно, в период воздействия негативных факторов. Оно диагностируется в первые 3-4 месяца после рождения. В зависимости от прогресса болезни, разделяют несколько степеней вальгуса:
- I ст. — наиболее лёгкая. Угол отклонения меньше 15º. Для коррекции требуется ношение ортопедической обуви и физиотерапия;
- II ст. – средняя. Угол отклонения меньше 20º. Коррекция включает массажи, физиотерапию, ношение специальной обуви;
- III ст. – средней тяжести. Угол отклонения меньше 30º. Патология этой степени плохо поддаётся консервативной терапии. Требуется длительное лечение и непрерывная реабилитация для восстановления нормального свода стоп;
- IV ст. – тяжёлая. Угол отклонения больше 30º. Для этой степени консервативная терапия малоэффективна. Как правило, требуется хирургическое лечение и длительная реабилитация.
Большое количество случаев врождённого вальгуса имеют тяжёлую форму. Поэтому важно как можно раньше выявить заболевание и своевременно начать лечение.
В зависимости от этиологии вальгуса, выделяют такие виды патологии:
- Статическая — нарушенная осанка;
- Структурная — врождённые причины. При патологии таранная кость часто отклоняется в сторону;
- Коррекционная — из-за неправильной терапии или отсутствия лечения косолапости;
- Компенсаторная — скошенные голени, укорочённое ахиллесово сухожилие;
- Спастическая — нервные спазмы конечностей, как следствие дисфункции коры головного мозга;
- Паралитическая — в результате парезов, вызванных энцефалитом или полиомиелитом;
- Травматическая — переломы костей стопы, травмы тазобедренного сустава, голеностопа, разрывы связок;
- Рахитичная — следствие рахита у детей до года.
Специалисты рекомендуют корректировать положение стоп до 12-13 лет. Чтобы понять, как исправить ортопедическую патологию у ребёнка, необходимо провести диагностику и выявить причину развития вальгуса.
Вальгус тяжёлой степени
Причины деформации свода стопы
Причина заболевания врождённого типа кроется в нарушении внутриутробного роста и развития ребёнка. Под воздействием патогенных факторов происходит аномальное развитие стоп. Один из видов врождённых плоско-вальгусных деформаций — вертикальный таран. Эта частая патология, требующая хирургического лечения. В противном случае ребёнок обречён на хромоту во взрослом возрасте.
Приобретённая патология появляется из-за других состояний:
- Травм нижних конечностей в родах;
- Рахита;
- Изменений ступни, тазобедренного, коленных суставов или голеностопа после травмы;
- Чрезмерной массы тела – костные структуры детей не выдерживают нагрузку;
- После перенесённых инфекций;
- Дисплазии фиброзных тканей;
- Миодистрофий;
- Заболеваний нервной системы;
- Эндокринной патологии, например, сахарного диабета;
- ДЦП.
Некоторые факторы способны спровоцировать развитие вальгусной деформации стопы:
- Несбалансированный рацион, дефицит витаминов и протеинов;
- Неудобная, мягкая обувь;
- Малыш рано встал на ноги (до 10 месяцев);
- Родители насильно провоцируют стояние и хождение на ногах у детей до 12 месяцев;
- Нижние конечности слишком долго находятся в гипсовой повязке;
- Малыш часто болеет простудными заболеваниями или гриппом.
Родителям стоит знать, что в формировании плоско-вальгусной стопы замешана и генетика. Поэтому важно у малышей с предрасположенностью проводить профилактику патологии. Необходимо ежегодно консультироваться с ортопедом при сочетании наследственности и других факторов.
Признаки и симптомы
Субъективная симптоматика при вальгусе: усталость от долгой ходьбы, иногда боли в стопе. Но такие признаки неспецифичны. Они встречаются при варусной деформации или травмах конечностей. Необходимо обратить внимание на объективные признаки:
- Ноги при ходьбе ставятся неправильно, больший упор идёт на внутреннюю часть;
- Нижние конечности отекают в вечернее время;
- Переваливание на стороны при ходьбе;
- Неустойчивость походки;
- Шарканье ногами;
- Разведённые пальцы;
- Трудности при попытках свести пятки вместе;
- Появление натоптышей, мозолей на выпуклых частях подошвенной поверхности.
Один из этих признаков или их совокупность должны насторожить родителей. Необходимо показать ребёнка травматологу или ортопеду для диагностики и лечения.
Диагностика
При подозрении на вальгусную деформацию малыша нужно показать педиатру. Врач осмотрит нижние конечности, соберёт анамнез и при необходимости направит к профильному специалисту.
Травматолог или ортопед определят степень изменения стоп. Для диагностики применяют следующие инструментальные методы обследования:
- Рентгенограмма, снимки в трёх проекциях;
- УЗИ голеностопного сустава или других структур;
- Компьютерная плантография – позволяет определить детальное строение стопы;
- Электромиография – позволяет оценить мышечные сокращения;
- Подография – анализирует походку и её особенности.
Плантографию можно провести и наиболее простым методом самостоятельно. Для этого необходимо взять лист бумаги, нанести на нее специальный краситель. После этого ногу нужно плотно поставить на лист. По следу определяется степень деформации свода стопы.
Ортопед выявляет причины патологии и тяжесть течения
Лечение
Наибольший эффект от консервативной терапии наблюдается при незначительной деформации. Как приходится исправлять лёгкую патологию:
- Ношение ортопедической обуви или стелек — они подбираются врачом после тщательного изучения стоп;
- Приём поливитаминных комплексов;
- Домашние занятия на орто-ковриках или рельефных мячах;
- Общий укрепляющий массаж тела с упором на нижние конечности;
- Ванны хвойно-солевые 1 раз в неделю.
Деформация средней степени корректируется точно также. В терапию включают медикаментозные средства: препараты магния, витамины группы В, D. Родителям рекомендуют проводить с ребёнком дома комплекс упражнений и ежедневные массажные комплексы.
III и IV ст. вальгуса требуют длительной коррекции. Терапия включает:
- Ношение ортезов, фиксаторов, бандажей;
- Медикаментозную терапию: анальгетики, антигистаминные, противовоспалительные, противомикробные препараты, венотоники и флебопротекторы, гормональные мази, средства, улучшающие проводимость нервных импульсов, миорелаксанты и прочие. Выбор медикаментов зависит от состояния пациента и происхождения деформации;
- Массаж. Проводится дипломированным специалистом ежедневно. Способствует нормализации работы мышц, снятию болезненности и спастики;
- Физиотерапевтические процедуры — достижение положительного лечебного эффекта без лишней нагрузки на организм. Применяют электрофорез с препаратами кальция, парафинотерапию, дарсонвализацию, иглоукалывание, лечебные ванны, криотерапию, аппликации грязями;
- Лечебная физкультура. Выбор упражнений зависит от этиологии деформации. Комплексы можно делать как в зале с инструктором, так и дома. Сочетание домашних занятий и ЛФК со специалистом позволяет достичь максимального восстановительного эффекта.
При отсутствии результатов от консервативного лечения врач принимает решение о проведении операции. Хирургические вмешательства направлены на восстановление функции нижних конечностей или облегчение состояния. Зачастую применяют такие методики:
- Иссечение сухожилий;
- Установка внешнего фиксатора;
- Артифициальный анкилоз суставов.
В особенно тяжёлых и запущенных случаях прибегают к удалению повреждённого сустава с его дальнейшей заменой на искусственный.
В комплексе лечения нужно носить специальные стельки
Профилактика
Главная причина развития дефекта стопы у ребёнка – это отсутствие должного внимания к двигательной функции. Родителям необходимо с первых дней жизни крохи задуматься о здоровье нижних конечностей. Профилактические мероприятия включают:
- Сбалансированный ежедневный рацион, большое количество фруктов, овощей и белков;
- Ежедневные прогулки на свежем воздухе;
- Здоровый сон;
- Удобная повседневная обувь, соответствующая международным стандартам;
- Гимнастические упражнения, занятия на фитболе или орто-коврике;
- Употребление водного раствора витамина D;
- Ежедневные укрепляющие массажи;
- Ходьба босиком по рельефным поверхностям;
- Закаливание солнцем и водой.
Распространённая причина вальгуса – ранняя нагрузка на ноги. Нельзя пытаться ставить ребёнка на ноги или учить ходить без его инициативы. А ежегодные консультации у невролога и травматолога позволят выявить и скорректировать вальгусную деформацию стопы у детей.
Видео
Также интересно почитать: дизентерия у детей
18 июня 2019 16:53 | Отредактировано: 23 апреля 2021 14:04
* Представленная информация не может быть использована для самостоятельной постановки диагноза, определения лечения и не заменяет обращение к врачу!РубрикаЗдоровье новорожденногоСтеаторея у грудного ребенкаСимптомы и методы лечения гайморита у детейНичего страшного, если на вас надвигается шторм, потому что он научит вас, как управлять вашим кораблем
Вальгусная деформация стопы
Причина возникновения вальгусной деформации стопы
Чаще всего вальгусная деформация стопы является наследственно обусловленной. Короткая и тесная обувь может служить провоцирующим фактором для возникновения деформации (особенно у женщин). Степень деформации стопы может варьировать от незначительного отклонения самого пальца до значительного смещения всего первого плюснефалангового сустава.
Возникновение и развитие вальгусной деформации происходит в результате деформации переднего отдела стопы, которая связана с изменениями в среднем и заднем отделах стопы.
При опущении продольного свода и заваливании пятки вовнутрь (пронация), происходит смещение кнутри среднего отдела стопы, в особенности таранной и ладьевидной кости, а также его удлинения из-за перерастяжения связочного аппарата.
Происходит увеличение давления со стороны этих костей на клиновидные кости, которые, в свою очередь, воздействую в суставе Лисфранка (сустав, расположенный между костями предплюсны — три клиновидные и одна кубовидная — и плюсневыми костями) на основания I-IV плюсневых костей.
Происходит смещение и выталкивание оснований I-IV плюсневых костей кнаружи, пронация их, где точками вращения являются головки этих костей. Происходит приведение I-IV плюсневых костей в дистальном отделе, отклонение кнаружи в проксамальной их части и пронация.
Пятая плюсневая кость испытывает меньшее давление со стороны среднего отдела стопы, так как учавствует в образовании наружного свода и сама несет нагрузку. Ее основание сочленяется с опорной кубовидной костью, которая находится медиальнее основания V плюсневой кости. V плюсневую кость с кубовидной костью удерживает сильная плюсне-кубовидная связка.
Пятая плюсневая кость на всем протяжении имеет тенденцию смещаться кнаружи относительно среднего отдела. При этом происходит натяжение мышцы отводящей большой палец, сесамовидные кости и первый палец смещаются кнаружи, причем имеется зависимость подвывиха сесамовидных костей от степени смещения пятой плюсневой кости кнаружи.
Натяжение мышцы отводящей первый палец способствут супинации пятой плюсневой кости.
Отклонению большого пальца стопы кнаружи способствуют натяжение как мышцы отводящей большой палец, так и мышцы длиного разгебателя большого пальца, которая смещается относительно приведенной первой плюсневой кости.
Смещением оснований I-IV плюсневых костей и приведением их объясняется тот факт, что угол между ними при выраженных деформациях меняется меньше по сравнению с углом между I-V плюсневыми костями.
Таким образом, происходит смещение кнутри практически всего переднего отдела стопы по отношению к среднему. Следовательно угол между I и II плюсневыми костями будет меняться мало.
В сложившейся ситуации сухожилия длинных разгибателей пальцев, оставаясь на месте и смещаясь относительно оснований плюсневых костей, способствуют смещению пальцев кнаружи, а из-за уплощения поперечного свода II-IV пальцы смещаются еще и вверх.
Сухожилие длинного разгебателя пятого пальца, смещаясь кнутри относительно всей пяточной плюсневой кости, способствует приведению и подвывиху пятого пальца кнутри относительно головки плюсневой кости.
У пациентов с полыми стопами происходит изолированная нагрузка на передний отдел стопы. У них наблюдается изолированное поперечное плоскостопие с вальгусной деформацией первых пальцев.
Полая стопа формируется в результате деформации стопы, когда высота и кривизна продольного свода увеличивается.
Клинические проявления (симптомы) вальгусной деформации стопы
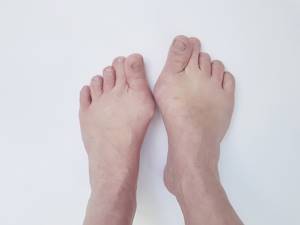
Характерными признаками являются- подкожная «шишка» на внутренней поверхности головки первой плюсневой кости, наружное смещение первого пальца, нередко с вальгусной ротацией последнего.
Раздражение тканей медиального отдела первого плюснефалангового суства может вызвать медиальный бурсит, сопровождающийся воспалением подлежащих тканей, либо невритом медиального тыльного кожного нерва.
Пациенты отмечают прогрессирующее увеличение ширины стопы, что вызывает затруднения в подборе и ношении обуви.
Типичная рентгенологическая картина при вальгусной деформации стопы.
Отклонение первой плюсневой кости (Metatarsus varus) усиливает деформцию, что в свою очередь, вызывает ограничение движений в первом плюснефаланговом суставе в результате костно-хрящевых экзостозов (наростов). Изменение суставных поверхностей является причиной возникновения Hallus rigidus.
Нарушения, сопутствующие вальгусной деформации стопы
Вальгусное отклонение I пальца (Bunion (hallux valgus)) сопровождается многочисленными нарушениями:
- молоткообразная деформация второго пальца — латеральное отклонение первого пальца может деформировать второй, третий, иногда четвертый пальцы, при этом второй палец смещается над или под первый палец, либо пальцы плотно контактируют друг с другом
- омозолелости (подошвенные гиперкератозы) образуются под головками 2, 3, 4 плюсневых костей; образование омозолелости связано с избыточным давлением головок плюсневых костей на мягкие ткани при стоянии и ходьбе
- центральная метатарзалгия (боль в средней части стопы) развивается вследствие недостаточности первого луча; перенос нагрузки на головку второй, третьей и четвертой плюсневых костей вызывает локальный капсулит и синовит соответствующих плюснефаланговых суставов
- пронированная стопа — пронация является следствием слабости связочного аппарата стопы
- эквинус стопы — возникает за счет усиленной тяги икроножной и камбаловидной мышцы; эквинус стопы проявляется ограничением сгибания стопы, вслед за чем развивается её пронация
- вросшие ногти — одной из причин образования вросших ногтей на стопе является вальгусное отклонение первого пальца
Варианты лечения вальгусной деформации стопы в начале заболевания
Когда симптомы вальгусной деформации стопы начинают влиять на качество жизни пациента, начало лечения предполагает ношение широкой, мягкой на низком каблуке обуви, соответствующей форме ноги, а также применение индивидуальных ортопедических стелек, вкладышей, мягких подкладок под «шишку», анальгетики.
Оценка деформации при вальгусной деформации стопы
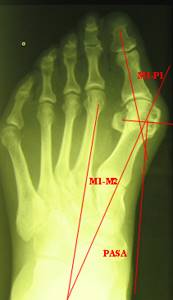
Для оценки деформации стопы проводится консультация специалиста ортопеда. Клинический осмотр стоп проводится с наличем рентгенологических снимков в дорсоплантарной и боковой проекциях и под нагрузкой на передний отдел стопы, лучше стоя. Затем с помощью рентгеновских снимков оценивается степень деформации.
I степень деформации:
- отклонение I пальца кнаружи (угол M1-P1) < 25°
- отклонение I плюсневой кости кнутри (угол M1-M2) < 12°
- угол PASA — нормальный или негативный
I степень вальгусной деформации стопы.
II степень деформации:
- отклонение I пальца кнаружи (угол M1-P1) > 25°
- отклонение I плюсневой кости кнутри (угол M1-M2) < 18°
- угол PASA — нормальный или негативный
II степень вальгусной деформации стопы.
III степень деформации:
- отклонение I пальца кнаружи (угол M1-P1) > 35 °
- отклонение I плюсневой кости кнутри (угол M1-M2) > 18°
- угол PASA — негативный
III степень вальгусной деформации стопы.
Консервативное лечение вальгусной деформации стопы
Консервативное лечение вальгусной деформации стопы проводится в начале заболевания и используется как профилактическое антипрогрессирующее мероприятие, позволяющее разгрузить передний отдел стопы, снизить болевой синдром (мететарзалгию), замедлить деформацию пальцев стоп. Для консревативного лечения необходимо ношение ортопедических стелек, межпальцевых перегородок и других видов корректоров, которые можно приобрести в ортопедических салонах.
Консервативное лечение вальгусной деформации стопы показано случаях отказа пациента от хирургической коррекции. Для этого мспользуеьтся свободная обувь с широким носком, мягкая стелька. Могут понадобиться изменения обуви — растяжение, облегчение в точках давления или её индивидуальное изготовление.
Другие облегчающие боль при метатарзалгии способы:
- прокладка над «шишкой»
- бинтование стопы на ночь
- бандажи
- массаж стопы
- ванночки стопы
Хирургическое лечение вальгусной деформации стопы
Показаниями к оперативному лечению вальгусной деформации стопы являются:
- конгруэнтный или не конгруэнтный сустав с углом Bunion (hallux valgus) до 30° и межплюсневым углом до 13°
- легкая, средняя и тяжелая степень деформации стопы
- ревматоидный артрит
- посттравматический артрит
- ревизия неудачной предшествующей операции
Хирургическое лечение вальгусной деформации стопы у пациента включает в себя три этапа — предоперационную подготовку пациента, этап оперативного лечения и период реабилитации пациента после проведённой ему плановой операции.
Преодперационная подготовка пациента:
- Операции плановые, т.е. проводятся, когда удобно пациенту (так как реабилитация после операции занимает 3-6 недель)
- Перед операцией необходимо сделать рентгенограммы стоп в 2 проекциях (прямая, боковая)
- С выполненными рентгенограммами необходимо посетить врача-ортопеда для клинического осмотра стоп, постановки диагноза, выбора оперативного лечения, получения исчерпывающей информации по проведению операции и реабилитации
- Пройти стандартное предоперационное обследование (анализы крови, мочи, рентгенограмма грудной клетки, УЗИ вен нижних конечностей, консультация терапевта, анестезиолога)
Оперативное лечение:
- Операция проводится в день госпитализации
- При малых операциях возможно проведение проводниковой (местной) анестезии, но в большинстве случаев используется спинальная (эпидуральная) анестезия
- Длительность операции от 30 мин до 2 часов (2 стопы)
- Если «шишки» на обеих ногах, целесообразнее оперировать сразу 2 стопы
- Титановые винтики после операции удалять не нужно. Титан – инертный материал для костной ткани. Никаких осложнений винты не дают, не «звенят» при прохождении магнитной рамки (в аэропорту)
- Пребывание в стационаре – не более 1-2 суток
- Боли после операции незначительные, да и то только в первые сутки (проводится адекватное обезболивание)
- Ходьба разрешена с первых суток после операции, но ходить можно только в специальной послеоперационной ортопедической обуви, которая разгружает передний отдел стопы (обувь Барука)
- Ношение специальной послеоперационной ортопедической обуви в течение 4-6 недель с момента операции
- Никаких костылей и гипса не требуется
- Обязательно после операции проводится антибактериальная, противовоспалительная, антикоагулянтная терапия
- Перевязки после операции делаются 1-2 раза в неделю; самостоятельно перевязки делать запрещено, перевязки проводит только оперирующий врач, так как повязки выполняют важные фиксирующие функции
- Снятие швов – через 12-14 дней после операции
- Фиксирующие повязки – до 3 недель после операции
Реабилитационный период после операции:
- Через 3 недели после операции начинать разработку движений в пальцах
- Отёк стоп после любых операций при hallux valgus держится довольно долго (иногда до 3-4 месяцев после операции). Поэтому в первые недели после операции обязательны холодовые аппликации на стопы, минимум ходьбы и возвышенное положение ног
- Ходьба в обуви без каблука – через 4-6 недель после операции
- Вождение автомобиля желательно через 4 недели после операции
- Через 2 месяца после операции необходим обязательно носить стельки-супинаторы (оптимальнее изготовить индивидуальные стельки – непосредственно по вашим стопам)
- Ношение обуви на каблуке – не ранее 4 месяцев после операции, высота каблука рекомендуется – не более 3-4 см
- Спортивные нагрузки разрешены через 5 месяцев после операции