Хронический панкреатит – это прогрессирующее воспалительно-деструктивное поражение поджелудочной железы, приводящее к нарушению ее внешне- и внутрисекреторной функции. При обострении хронического панкреатита возникает боль в верхних отделах живота и левом подреберье, диспепсические явления (тошнота, рвота, изжога, вздутие живота), желтушность кожных покровов и склер. Для подтверждения хронического панкреатита проводится исследование ферментов пищеварительной железы, УЗИ, РХПГ, биопсия поджелудочной железы. Основные принципы терапии включают соблюдение диеты, прием медикаментов (спазмолитиков, гипосекреторных, ферментных и др. препаратов), при неэффективности – оперативное лечение.
Хронический панкреатит – это воспалительное заболевание поджелудочной железы длительного рецидивирующего течения, характеризующееся постепенным патологическим изменением ее клеточной структуры и развитием функциональной недостаточности.
В клинической гастроэнтерологии на долю хронического панкреатита приходится 5-10 % всех заболеваний органов пищеварения.
В развитых странах в последнее время хронический панкреатит «молодеет», если ранее он был характерен для лиц 45-55 лет, то теперь пик заболеваемости у женщин приходится на 35-летний возраст.
Мужчины страдают хроническим панкреатитом несколько чаще, чем женщины, за последнее время доля панкреатита на фоне злоупотребления алкоголем возросла с 40 до 75 процентов среди факторов развития этого заболевания.
Также отмечен рост возникновения злокачественных новообразований в поджелудочной железе на фоне хронического панкреатита.
Все чаще отмечают прямую связь хронических панкреатитов с повышением заболеваемости сахарным диабетом.
Хронический панкреатит
Так же как и в случае острого панкреатита, основными причинами развития хронического воспаления поджелудочной железы являются злоупотребление алкоголем и желчекаменная болезнь.
Алкоголь является непосредственно токсическим для паренхимы железы фактором.
При желчекаменной болезни воспаление становится результатом перехода инфекции из желчных протоков в железу по сосудам лимфатической системы, развитием гипертензии желчевыводящих путей, либо непосредственным забросом желчи в поджелудочную железу.
Другие факторы, способствующие развитию хронического панкреатита:
- стойкое повышение содержания ионов кальция в крови;
- муковисцидоз;
- гипертриглицеринэмия;
- применение лекарственных средств (кортикостероиды, эстрогены, тиазидные диуретики, азатиоприн);
- продолжительный стаз секрета поджелудочной железы (непроходимость сфинктера Одди вследствие рубцовых изменений дуоденального сосочка);
- аутоиммунный панкреатит;
- генетически обусловленный панкреатит;
- идиопатический панкреатит (неясной этиологии).
Хронический панкреатит классифицируют:
- по происхождению: первичный (алкогольный, токсический и др.) и вторичный (билиарный и др.);
- по клиническим проявлениям: болевой (рецидивирующий и постоянный), псевдотуморозный (холестатический, с портальной гипертензией, с частичной дуоденальной непроходимостью), латентный (клиника невыраженная) и сочетанный (выражено несколько клинических симптомов);
- по морфологической картине (кальцифицирующий, обструктивный, воспалительный (инфильтративно-фиброзный), индуративный (фиброзно-склеротический);
- по функциональной картине (гиперферментный, гипоферментный), по характеру функциональных нарушений могут выделять гиперсекреторный, гипосекреторный, обтурационный, дуктулярный (секреторную недостаточность также делят по степени выраженности на легкую, среднюю и тяжелую), гиперинсулинизм, гипоинсулинизм (панкреатический сахарный диабет);
Хронический панкреатит различают по тяжести течения и структурных нарушений (тяжелый, средней степени тяжести и легкий). В течение заболевания выделяют стадии обострения, ремиссии и нестойкой ремиссии.
Зачастую первоначальные патологические изменения в тканях железы при развитии хронического панкреатите протекают без симптомов. Либо симптоматика слабовыражена и неспецифична. Когда возникает первое выраженное обострение, патологические нарушения уже довольно значительны.
Основной жалобой при обострении хронического панкреатита чаще всего является боль в верней части жив левом подреберье, которая может приобретать опоясывающий характер. Боль либо выраженная постоянная, либо носит приступообразный характер. Боль может иррадиировать в область проекции сердца.
Болевой синдром может сопровождаться диспепсией (тошнота, рвота, изжога, вздутие живота, метеоризм). Рвота при обострении хронического панкреатита может быть частой, изнуряющей, не приносящей облегчения. Стул может иметь неустойчивый характер, поносы чередоваться с запорами.
Снижение аппетита и расстройство пищеварения способствуют снижению массы тела.
С развитием заболевания частота обострений, как правило, увеличивается. Хроническое воспаление поджелудочной железы может приводить к повреждению, как самой железы, так и смежных тканей. Однако могут пройти годы, прежде чем появятся клинические проявления заболевания (симптомы).
При внешнем осмотре у больных хроническим панкреатитом часто отмечают желтушность склер и кожных покровов. Оттенок желтухи коричневатый (обтурационная желтуха). Побледнение кожных покровов в сочетании с сухостью кожи. На груди и животе могут отмечаться красные пятнышки («красные капли»), не пропадающие после надавливания.
Живот при пальпации умеренно вздут в эпигастрии, в области проекции поджелудочной железы может отмечаться атрофия подкожной жировой клетчатки. При пальпации живота – болезненность в верхней половине, вокруг пупка, в левом подреберье, в реберно-позвоночном углу. Иногда хронический панкреатит сопровождается умеренной гепато- и спленомегалией.
Ранними осложнениями являются: обтурационная желтуха вследствие нарушения оттока желчи, портальная гипертензия, внутренние кровотечения вследствие изъязвления или прободения полых органов ЖКТ, инфекции и инфекционные осложнения (абсцесс, парапанкреатит, флегмона забрюшиннной клетчатки, воспаление желчных путей).
Осложнения системного характера: мультиорганные патологии, функциональная недостаточность органов и систем (почечная, легочная, печеночная), энцефалопатии, ДВС-синдром. С развитием заболевания могут возникать кровотечения пищевода, снижение массы тела, сахарный диабет, злокачественные новообразования поджелудочной железы.
Для уточнения диагноза врач-гастроэнтеролог назначает лабораторные исследования крови, кала, методы функциональной диагностики:
- Лабораторные тесты. Общий анализ крови в период обострения, как правило, показывает картину неспецифического воспаления. Для дифференциальной диагностики берут пробы на активность ферментов поджелудочной железы в крови (амилаза, липаза). Радиоиммунный анализ обнаруживает повышение активности эластазы и трипсина. Копрограмма выявляет избыток жиров, что позволяет предположить ферментную недостаточность поджелудочной железы.
- Инструментальные методики. Исследовать размер и структуру паренхимы поджелудочной железы (и окружающих тканей) можно с помощью УЗИ органов брюшной полости, КТ или МРТ поджелудочной железы. Сочетание ультразвукового метода с эндоскопией – эндоскопическая ультрасонография (ЭУС) позволяет детально исследовать ткань железы и стенки ЖКТ изнутри. При панкреатите используют эндоскопическую ретроградную панкреатохолангиографию – рентгеноконтрастное вещество вводят эндоскопически в дуоденальный сосочек.
- Функциональные пробы. При необходимости уточнить способность железы к выработке тех или иных ферментов назначают функциональные тесты со специфическими стимуляторами секреции тех или иных ферментов.
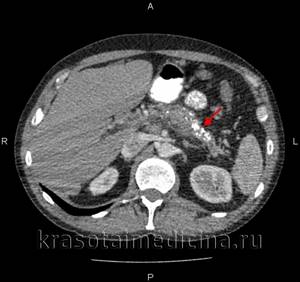
КТ органов брюшной полости. Множественные кальцинаты в области хвоста и тела поджелудочной железы (последствия множественных острых эпизодов панкреатита)
Лечение осуществляется консервативно или хирургическим путем в зависимости от тяжести течения заболевания, а также от присутствия или развития осложнений.
Консервативная терапия
- Диетотерапия. Больным хроническим панкреатитом в период тяжелого обострения рекомендовано воздержаться от энтерального питания, при стухании назначают диету № 5Б. При хроническом панкреатите употребление алкоголя категорически запрещено, из рациона убирают острую, жирную, кислую пищу, соленья. При панкреатите, осложненном сахарным диабетом, – контроль сахаросодержащих продуктов.
- Обострение хронического панкреатита лечат так же, как и острый панкреатит (симптоматическая терапия, обезболивание, дезинтоксикация, снятие воспаления, восстановление пищеварительной функции).
- Для панкреатитов алкогольного генеза отказ от употребления спиртосодержащих продуктов является ключевым фактором лечения, в легких случаях приводящим к облегчению симптоматики.
Хирургическое лечение
Показаниями к хирургическому лечению хронического панкреатита могут стать гнойные осложнения (абсцесс и флегмона), обтурация желчных и панкреатических протоков, стеноз сфинктера Одди, выраженные тяжелые изменения в тканях железы (склероз, обызвествления), кисты и псевдокисты поджелудочной железы, тяжелое течение, неподдающееся консервативной терапии.
- сфинктеротомия при закупорке сфинктера Одди;
- иссечение камней в протоках поджелудочной железы при конкрементной обтурации;
- вскрытие и санация гнойных очагов (абсцессов, флегмон, кист);
- панкрэктомия (полная или частичная);
- вазэктомия, спланхэктомия (операции иссечения нервов, регулирующих секрецию железы), частичное иссечение желудка (резекция);
- удаление желчного пузыря при осложнениях со стороны большого желчного протока и желчного пузыря;
- техники создания окружных желчных оттоков для снятия нагрузки с основных панкреатических протоков (вирсунгодуоденостомия и др.).
При следовании рекомендациям по профилактике обострений хронический панкреатит протекает легко и имеет благоприятный прогноз выживаемости. При нарушении диеты, приеме алкоголя, табакокурении и неадекватном лечении прогрессируют дистрофические процессы в ткани железы и развиваются тяжелые осложнения, многие из которых требуют хирургического вмешательства и могут привести к летальному исходу.
Меры первичной профилактики:
- ограничение употребление алкоголя, рациональное питание, сбалансированная диета без приступов переедания, ограничение в жирной пище, углеводистых продуктах;
- отказ от курения;
- употребление достаточного количества воды (не менее полутора литров в сутки);
- достаточное количество витаминов и микроэлементов в рационе;
- своевременное обращение к врачу по поводу нарушений работы ЖКТ, адекватное и полное лечение болезней органов пищеварения.
Для профилактики обострений хронического панкреатита необходимо соблюдать все рекомендации врача по режиму питания и образа жизни, регулярно (не реже 2-х раз в год) проходить обследование. Важную роль в продлении ремиссии и улучшении качества жизни больных хроническим панкреатитом играет санаторно-курортное лечение.
Хронический панкреатит: симптомы, причины, диагностика, лечение | АО «Медицина» (клиника академика Ройтберга)
Хронический панкреатит — это хроническое поражение поджелудочной железы с прогрессирующим изменением структуры её тканей. Для обострения хронического панкреатита характерны боли в подреберье слева или опоясывающие боли с ухудшением общего состояния, тошнота, изжога, затруднённое пищеварение и увеличенное количество кала. Диагностируется с помощью лабораторных, ультразвуковых и томографических исследований, иногда требуется биопсия. В лечении панкреатита применяются антисекреторные, ферментные, обезболивающие и инфузионные препараты. Огромную роль в лечении играет диета. В особых случаях выполняется хирургическое лечение.
Хронический панкреатит — это заболевание поджелудочной железы длительного течения с периодическими рецидивами. При данном заболевании характерно структурное изменение тканей поджелудочной железы и нарушение стабильной работы органа. Панкреатит имеет тенденцию к омоложению: всё чаще панкреатит диагностируется у детей, в среднем хронический панкреатит обнаруживается в 30-40 лет.
Хронической форме панкреатита мужчины подвержены больше, чем женщины. Факторы риска развития заболевания: злоупотребление алкоголем, фастфудом, а также лица с нарушением оттока желчи и желчнокаменной болезнью. Часто вслед за хроническим панкреатитом приходит сахарный диабет.
Осложнением хронического панкреатита является появление злокачественных новообразований в поджелудочной железе.
К хроническому панкреатиту приводят провоцирующие факторы, под влиянием которых воспаляется поджелудочная железа. К этим факторам относятся:
- Патология поджелудочной железы или желчевыводящих путей. В четверти случаев панкреатит является сопутствующим заболеванием желчнокаменной болезни, поскольку желчь попадает в лимфу, либо непосредственно в поджелудочную железу. Также к панкреатиту приводят рак поджелудочной железы и травмы живота.
- Злоупотребление алкоголем. Около половины случаев панкреатита являются следствием злоупотребления алкоголем. Дополнительным фактором риска является употребление суррогатных спиртных напитков.
В группу риска включено носительство следующих заболеваний:
- сахарный диабет;
- вирусный гепатит В и С;
- глистные инвазии.
В некоторых случаях причину невозможно установить, поэтому предполагается наследственный фактор развития заболевания.
Хронический панкреатит делится на степени тяжести, зависящие от степени поражения органа:
- лёгкий;
- средней степени тяжести;
- тяжёлый.
В течении заболевания выделяются три периода:
- обострения,
- нестойкой ремиссии;
- ремиссии.
Симптоматика зависит от формы заболевания, его течения и степени поражения, а также сопутствующих заболеваний органов пищеварительной системы.
На начальных стадиях развития хронического панкреатита явных симптомов часто не обнаруживается, либо они очень слабо выражены и связаны со злоупотреблением жирной пищей или алкоголем.
Только при обострении, когда поражение поджелудочной железы становится значительным, появляются характерные данному заболеванию симптомы:
- постоянные или приступообразные боли в подреберье слева, иногда опоясывающего характера;
- расстройства пищеварения, такие как изжога, тошнота, рвота, вздутие живота;
- снижение массы тела вследствие потери аппетита;
- расстройства стула;
- желтуха или побледнение кожи;
- на груди и животе могут возникнуть небольшие красные пятна.
Острому панкреатиту свойственны вздутие живота, внезапные интенсивные боли во всей брюшной полости и приступы рвоты. Ухудшается и общее состояние: снижается артериальное давление, появляется тахикардия, отмечается побледнение кожи и потливость.
У вас появились симптомы хронического панкреатита? Точно диагностировать заболевание может только врач. Не откладывайте консультацию — позвоните по телефону +7 (495) 126-41-31
При обнаружении даже одного симптома панкреатита требуется срочно обратиться к гастроэнтерологу. Для диагностики хронического панкреатита назначаются следующие исследования:
- лабораторные исследования крови (ОАК, биохимический анализ, анализ на повышение уровня липазы альфа-амилазы и липазы);
- иммуноферментный анализ кала и копрограмма;
- ультразвуковое исследование поджелудочной железы: при хронической форме обнаруживается уменьшение органа, образования кист и изменения контура;
- МРТ и КТ: считается наиболее информативным методом диагностики панкреатита;
- ретроградная холангиопанкреатография с применением контраста, используется при подозрении на панкреатит, вызванный нарушениями в работе желчевыводящих путей.
После комплекса обследований может потребоваться консультация узкого специалиста: инфекциониста и хирурга.
В зависимости от формы и степени тяжести заболевания гастроэнтеролог назначает необходимое лечение. В период обострения рекомендовано пребывание в больнице и голодание (питание проводится через капельницу), затем назначается лечебное питание. При хронической форме необходимо строгое соблюдение диеты с исключением острых, жирных и сладких блюд, спиртных напитков.
Для лечения хронического панкреатита в период обострения назначаются следующие группы препаратов:
- обезболивающие: анальгетики в сочетании со спазмолитиками;
- ингибиторы протонного насоса;
- ферменты поджелудочной железы;
- антибиотики.
- Так как панкреатит чаще всего возникает как вторичная патология или усугубляется и хроникализируется из-за отсутствия терапии первопричины, следует своевременно проводить терапию системных заболеваний и хронических воспалений в организме.
- Хирургическое вмешательство
- Применяется в тяжёлом случаях панкреатита — отмирании клеток органа, а также гнойных процессах и кистах. Существует три типа хирургических операций:
- некрэктомия — хирургическое удаление мёртвых тканей поджелудочной железы;
- оментобурсостомия — создание отверстия в сальниковой сумке;
- удаление кист поджелудочной железы при их наличии.
Адекватная консервативная терапия способна купировать патологические процессы в той стадии, когда хирургического вмешательства ещё можно избежать.
Большинство пациентов возвращаются к нормальной жизни в течение 2-3 недель, в тяжёлых случаях с серьёзными осложнениями полное восстановление после операции может занимать до 4 месяцев.
Во избежание рецидивов рекомендуется соблюдать указания гастроэнтеролога и встать на диспансерное наблюдение. Для улучшения восстановления рекомендуется лечение в санатории-профилактории.
Хронический панкреатит имеет благоприятный прогноз при условии соблюдения всех лечебных и профилактических мер. Тяжёлые осложнения возникают при несоблюдении диеты, приёме спиртного, курении и неадекватном лечении. В таком случае заболевание может привести к летальному исходу.
Для профилактики рецидивов важно соблюдать все рекомендации гастроэнтеролога и систематически проходить обследование. Чтобы предотвратить заболевание, а при его наличии продлить стадию ремиссии, рекомендуется:
- своевременно проводить лечение заболеваний органов пищеварения, в частности желчевыводящих путей;
- строго запрещаются любые дозы алкоголя, рекомендуется отказаться от курения;
- соблюдать диету «Стол №5п», при которой можно употреблять только варёные, запечённые или приготовленные на пару блюда, подаваемые в тёплом виде. Диета «Стол №5п» исключает свежие фрукты, овощи и ягоды, насыщенные мясные и рыбные бульоны, кофе и какао, кислые соки и газированные напитки.
Рекомендуется дробное питание маленькими порциями по 6 раз в день и лечение в санатории-профилактории во время ремиссии.
— Какой врач лечит хронический панкреатит?
— Лечением хронического панкреатита занимается гастроэнтеролог. При специфических состояниях требуется консультация инфекциониста и хирурга.
— Можно ли употреблять немного слабоалкогольных напитков при хроническом панкреатите?
— Нет, даже низкое содержание спирта в напитках пагубно влияет на поджелудочную железу. Ткани органа при хроническом панкреатите уже имеют структурные изменения и очень восприимчивы даже к малейшим дозам алкоголя.
— Всегда ли нужна операция при хроническом панкреатите?
— Нет, если при помощи консервативной терапии удалось добиться устойчивой ремиссии, операция не требуется.
При подготовке статьи использованы следующие материалы:
- Ивашкин В. Т. Клинические рекомендации. Гастроэнтерология — 2009.
- Минушкин О. Н. Хронический панкреатит: некоторые аспекты патогенеза, диагностики и лечения. Consilium-Medicum — М.: Медиа Медика. 2002.
- Маев И. В., Кучерявый Ю. А. Болезни поджелудочной железы — 2008.
- Охлобыстин А. В., Ивашкин В. Т. Алгоритмы ведения больных острым и хроническим панкреатитом. Consilium-Medicum — М.: Медиа Медика. 2013.
- Талли Н.Дж., Исаков В.А. Гастроэнтерология и гепатология. Клинический справочник — 2012.
Хронический панкреатит
Среди всех заболеваний органов желудочно-кишечного тракта (ЖКТ) частота хронического панкреатита составляет от 5,1 до 9%, а в последние несколько десятилетий статистика заболеваемости панкреатитом в нашей стране выросла в два раза1.
Хронический панкреатит – коварная болезнь, во многом из-за своего рецидивирующего характера. Пациентов часто беспокоят периоды обострения, сопровождающиеся сильной болью, тошнотой, рвотой.
Откуда берется хронический панкреатит? Что вызывает болезнь и можно ли с ним бороться? Давайте попробуем разобраться.
Симптомы хронического панкреатита
Симптомы хронического панкреатита могут различаться в зависимости от стадии (ремиссия или обострение), формы течения и физического состояния пациента. Основные признаки болезни следующие:
- острая боль без четкой локализации. Болевой синдром может ощущаться в правом подреберье, верхней или средней части живота и распространяться на спину. У многих пациентов боль возникает сразу после приема пищи, особенно, если в рационе содержались жирные, копченые или острые блюда;
- учащенный жидкий стул – один из главных признаков расстройства пищеварения. Проблемы с пищеварением при хроническом панкреатите вызваны нехваткой ферментов;
- тяжесть в животе, тошнота, которые также указывают на недостаток пищеварительных ферментов;
- нарастающее чувство голода, мышечная дрожь, слабость, холодный пот;
- интоксикация, проявляющая себя в лихорадке, хронической усталости, чувстве общего недомогания.
Причины хронического панкреатита
Одна из самых распространенных причин хронического панкреатита – неправильное питание и нездоровый образ жизни. Постоянные переедания, злоупотребление жирной пищей и алкоголем вызывают закупорку выводных протоков поджелудочной железы.
Суженные выводные протоки провоцируют скопление и преждевременную активацию пищеварительных ферментов. В результате поджелудочная начинает фактически переваривать сама себя, формируется воспаление1.
Кроме того, к хроническому панкреатиту могут привести следующие факторы3:
- язва двенадцатиперстной кишки, желудка и энтерит. Хроническое воспаление слизистой оболочки желудочно-кишечного тракта затрудняет выделение поджелудочного сока, что часто служит причиной хронического панкреатита;
- желчнокаменная болезнь. Камень после выхода из желчного пузыря вызывает закупорку общего протока и развивается воспаление поджелудочной железы;
- генетическая предрасположенность;
- токсическое воздействие лекарственных препаратов.
Выявить хронический панкреатит бывает непросто из-за неспецифичной клинической картины. Тошнота, боль в животе, проблемы с пищеварением – эти симптомы присущи многим заболеваниям, например, язве желудка или хроническому холециститу. Поэтому для выявления болезни может потребоваться целый комплекс исследований. Диагностика хронического панкреатита может включать2,3:
- внешний смотр больного. О хроническом панкреатите могут свидетельствовать посиневшие участки кожного покрова на передней и боковой стенке живота. У некоторых пациентов становятся заметными ярко-красные пятна кожных покровов на груди и спине. Прощупывание может выявить болезненность в левом подреберье и верхней трети живота;
- общий и развернутый анализ крови, который показывает наличие воспалительного процесса, исходя из увеличения концентрации лейкоцитов;
- лабораторный анализ крови на предмет выявления маркеров нутритивного статуса;
- анализ на фекальную эластазу кала;
- ультразвуковое исследование. В некоторых случаях ультразвуковое исследование (УЗИ) может выполняться через стенки желудка и двенадцатиперстной кишки, что существенно увеличивает точность обследования. Подобный метод носит название эндоУЗИ и сочетает в себе возможность эндоскопической и ультразвуковой диагностики желудочно-кишечного тракта (ЖКТ);
- компьютерная томография: применяется для определения осложнений панкреатита, связанных с уплотнением поджелудочных тканей.
Хронический панкреатит может почти не проявлять себя буквально до периода обострения. Рецидив болезни, как правило, связан с двумя основными причинами3:
- употребление алкоголя. Даже небольшое количество употребленного спиртного может спровоцировать переход болезни в острую фазу;
- нарушение режима питания, переедание, большое количество жирных, жареных, острых блюд в меню.
Спровоцировать обострение хронического панкреатита у взрослых могут и другие факторы, например, хронический стресс, физическое переутомление, отравление или токсическое воздействие некоторых медицинских препаратов3.
Обострение болезни проявляется такими симптомами3:
- приступ острой или тупой боли в области подреберья. Болезненные ощущения распространяются на подлопаточную область или всю спину;
- прогрессирующая диарея. В таком случае кал имеет характерный жирноватый блеск. В каловых массах часто наблюдаются непереваренные остатки пищи;
- возникновение специфической горечи в полости рта, тошноты и снижение аппетита;
- белесоватый налет на поверхности языка;
- потеря массы тела.
Обострение хронического панкреатита у взрослых может затянуться на одну-две недели.
Самостоятельно бороться с болезнью в этот период нельзя: лучшим решением является госпитализация и постоянное наблюдение специалистов.
Лечение хронического панкреатита
Ответ на вопрос «как вылечить хронический панкреатит» даже для современных врачей остается открытым. Схема лечения определяется врачом для каждого отдельного случая. Главное – терапия должна быть комплексной, воздействующей на главную причину болезни.
- немедленный отказ от вредных привычек. Курение и злоупотребление крепкими алкогольными напитками обостряют течение воспалительного процесса и способствует последующему развитию заболевания;
- строгое соблюдение диеты. Повседневный рацион должен содержать высококалорийную пищу, без острых блюд, соли и сахара в чистом виде. Принимать пищу следует часто, небольшими порциями. При обострении хронического панкреатита назначается лечебное голодание, которое поможет остановить секрецию поджелудочной железы и ослабить боль. После 1-3 «голодных» дней пациента переводят на специальную диету;
- основная терапия. В данном случае речь идет о приеме препаратов следующего типа: спазмолитики и анальгетики, антисекреторные и дезинтоксикационные лекарственные средства. Лечение проводят под наблюдением врача с точным соблюдением указаний;
- прием ферментных препаратов, задача которых — компенсировать нарушенную работу поджелудочной железы. Дело в том, что поджелудочная железа не восстанавливается (это не печень), и потому работать в полную силу при хроническом панкреатите уже не сможет. Именно поэтому первой линией терапии являются ферментные препараты, которые должны приниматься пожизненно. Примером ферментного препарата, назначаемого при хроническом панкреатите, является Креон®;
- комплексную терапию. Может включать прием спазмолитиков или анальгетиков, антисекреторных и дезинтоксикационных лекарственных средств. Терапию проводят под наблюдением врача с точным соблюдением указаний;
- прием противовоспалительных и болеутоляющих средств, облегающих самочувствие пациента;
- фитотерапия, которая может назначаться в период ремиссии только по назначению врача.
Что делать, если обострение панкреатита застигло внезапно, а скорая помощь еще не прибыла? До приезда врачей нужно лечь, постараться максимально расслабить мышцы живота и приложить к больному месту грелку с холодной водой.
Не стоит принимать обезболивающие препараты и любые другие медикаменты – это помешает правильной диагностике.
И, конечно же, под строгим запретом любая еда и напитки, даже простая вода, ведь любая пища или жидкость могут спровоцировать усиление боли3.
Препарат Креон® 25000 при хроническом панкреатите
Снижение функции поджелудочной железы неминуемо приводит к нехватке пищеварительных ферментов в организме, так называемой ферментной недостаточности. В результате страдает качество пищеварения, и организм недополучает необходимую энергию и питательные вещества для полноценной жизнедеятельности.
Креон® разработан специально для восполнения нехватки собственных ферментов через доставку их извне и относится к группе ферментных препаратов. В состав препарата входят ферменты, идентичные тем, что вырабатывает поджелудочная железа.
Ключевой особенностью является то, что действующее вещество Креон® представляет собой маленькие частицы – минимикросферы, которые собраны в капсулу. Дело в том, что наука более 100 лет изучает ферментные препараты с целью повышения их эффективности.
На сегодняшний момент научные достижения говорят о том, что наиболее точно воссоздавать естественный процесс пищеварения могут препараты с частицами, размер которых не превышает 2мм4,5. Более того, научно доказано, что чем мельче частицы препарата, тем он может быть эффективнее4,6.
Креон® – единственный препарат, капсула которого содержит сотни мелких частиц – минимикросфер7. Их размер не превышает 2мм, который зафиксирован как рекомендованный в мировых и российских научных работах4,5,6.
Что еще важно знать о ферментных препаратах?
Минимальной стартовой дозировкой считается Креон® 25000 ЕД, что зафиксировано в российских рекомендациях по лечению хронического панкреатита и экзокринной недостаточности поджелудочной железы2,5.
Цифра обозначает количество фермента липазы, которая помогает переваривать жиры. При необходимости врач может увеличить дозировку, в европейской практике необходимая доза на разовый прием может доходить до 80000 ЕД8.
Для сравнения: поджелудочная железа здорового человека вырабатывает до 720 000 таких единиц во время каждого приема пищи9.
К терапии стоит относиться серьезно, поскольку качественное «питание» организма – залог его функционирования. Сколько человек может прожить без энергии, получаемой из пищи? При хроническом панкреатите организм необходимо снабжать ферментами при каждом приеме пищи, даже при перекусе.
Таким образом, в соответствии с инструкцией препарата Креон® на основой прием пищи необходима полная доза (например, 25000 ЕД), и половина на перекус. Капсулы Креон® удобны для применения: их можно открывать и добавлять минимикросферы к пище, тем самым подбирая нужную дозу10.
Подробнее о правилах приема можно узнать здесь.
Хронический панкреатит
Информация, представленная на странице, не должна быть использована для самолечения или самодиагностики. При подозрении на наличие заболевания, необходимо обратиться за помощью к квалифицированному специалисту. Провести диагностику и назначить лечение может только ваш лечащий врач.
Панкреатит — это воспаление поджелудочной железы, играющей важнейшую роль в процессе переваривания пищи.
Каждый день поджелудочная железа вырабатывает около 800 г. панкреатического сока, необходимого для расщепления белков, жиров и углеводов, которые мы получаем с пищей. В результате воспаления панкреатические ферменты скапливаются внутри железы, и орган начинает переваривать сам себя.
Выделяют острый и хронический панкреатит. Острый панкреатит возникает чаще всего неожиданно, характеризуется острыми приступами. Но такой вид панкреатита вылечивается также неожиданно, как и появляется. Хронический же имеет иные симптомы, а также при длительном воздействии поджелудочная железа подвергается разрушению.
В настоящее время термином «хронический панкреатит» обозначают группу хронических заболеваний поджелудочной железы различной этиологии, преимущественно воспалительной природы, характеризующихся Источник: Строкова О.А. Хронический панкреатит: классификация, диагностика и лечение / О.А. Строкова, Е.Ю. Еремина // Медиаль. — 2012. — № 1 (4). — С. 37-42. :
- фазово-прогрессирующими сегментарными диффузно-дегенеративными или деструктивными изменениями паренхимы;
- атрофией железистых элементов (панкреоцитов) и замещением их соединительной тканью (фиброзом);
- изменениями в протоковой системе поджелудочной железы с образованием кист и конкрементов с нарушением пассажа секрета;
- различной степенью нарушений экзокринной и эндокринной функций.
Среди причин, способствующих развитию заболевания, главное место занимают употребление алкогольных напитков (на долю алкоголя приходится 70-80% всех случаев ХП Источник: Корниенко Е.А.
Современные представления об этиологии хронического панкреатита и коррекции функциональной недостаточности поджелудочной железы / Е.А. Корниенко, А.А. Ягупова // Вопросы современной педиатрии. — 2012. — Т. 11. — № 4. — С. 134-138.
) и патология желчевыводящих путей (в частности, ампулярный литиаз, конкременты большого дуоденального сосочка, патология гастродуоденальной зоны).
Также развитию панкреатита способствуют Источник: Строкова О.А. Хронический панкреатит: классификация, диагностика и лечение / О.А. Строкова, Е.Ю. Еремина // Медиаль. — 2012. — № 1 (4). — С. 37-42. :
- курение;
- ожирение;
- нарушение режима, качественной и количественной структуры питания;
- пищевая сенсибилизация;
- гиперлипидемии;
- гиперпаратиреоз;
- дефицит а1-антитрипсина;
- длительный прием лекарственных препаратов (диуретики, сульфаниламиды, метронидазол, нитрофураны, препараты кальция, иммуносупрессанты, непрямые антикоагулянты, эстрогены, тетрациклины, кортикостероиды и др.).
Симптомы хронического панкреатита — это скудный стул маслянистого вида с очень неприятным запахом. У многих больных наблюдается потеря веса, возникает витаминная недостаточность.
Больные обычно жалуются на тупые ноющие боли под левым ребром, которые становятся сильнее после переедания или злоупотребления жирной пищей. Возникает чувство тяжести в животе, появляется тошнота, горечь во рту.
Одним из самых негативных осложнений хронического панкреатита является возможность заболеть сахарным диабетом. Поэтому очень важно вовремя обратиться к специалистам за эффективным лечением. Вы можете обратиться в «СМ-Клиника» в Санкт-Петербурге, где опытные гастроэнтерологи проведут тщательную диагностику и, при необходимости, назначат эффективное лечение.
Лечение хронической и обостренной формы панкреатита
Обычно пациентам с панкреатитом назначают особую диету, при которой необходимо принимать пищу 5-6 раз в день средними порциями.
Но если запоздать с обращением за медицинской помощью, есть риск обострения хронического панкреатита. В этом случае не избежать госпитализации с жестким ежедневным контролем параметров крови, лейкоцитов и водного баланса в течение первой недели.
Также, в первые три дня обострения хронического панкреатита рекомендуется голодать и принимать щелочные растворы каждые два часа.
Хронический панкреатит лечится методом заместительной терапии ферментными препаратами на основе панкреатина. Чаще всего лечение начинают с трех таблеток до, после и во время приемов пищи.
Важно отметить, что необходимые ферментные медикаменты при хроническом панкреатите назначаются на достаточно длительное время, или даже пожизненно.
А принимать их необходимо, строго соблюдая назначенную диету.
Поэтому не стоит подвергать себя риску возникновения обострения болезни и затягивать с визитом к врачу.
Запишитесь на приём, и опытные специалисты «СМ-Клиника» помогут вам.
- Корниенко Е.А. Современные представления об этиологии хронического панкреатита и коррекции функциональной недостаточности поджелудочной железы / Е.А. Корниенко, А.А. Ягупова // Вопросы современной педиатрии. — 2012. — Т. 11. — № 4. — С. 134-138.
- Строкова О.А. Хронический панкреатит: классификация, диагностика и лечение / О.А. Строкова, Е.Ю. Еремина // Медиаль. — 2012. — № 1 (4). — С. 37-42.
Хронический панкреатит
Панкреатит – это группа заболеваний, характеризующаяся воспалением ткани поджелудочной железы. Панкреатит бывает острым и хроническим.
Хронический панкреатит – длительное воспалительное заболевание поджелудочной железы, при котором развиваются необратимые морфологические изменения и нарушения функции органа.
Хронический панкреатит довольно распространенная болезнь, болеют и мужчины, и женщины; чаще люди среднего и старшего возраста. К сожалению, в последнее время происходит увеличение количества больных хроническим панкреатитом.
Факторы, которые могут привести к развитию хронического панкреатита:
- Токсические факторы: употребление алкоголя, курение. Также к токсическим факторам относится диета, богатая жирами и углеводами.
- Наследственные факторы. Мутации определенных генов приводят к формированию наследственного хронического панкреатита.
- Иммунологические факторы.
- Обструкция (непроходимость) протоков поджелудочной железы.
В соответствии с причинами возникновения хронического панкреатита разработана классификация, согласно которой выделяют токсический, идиопатический, наследственный, аутоиммунный, обструктивный хронический панкреатит.
Клиника хронического панкреатита
Основным клиническим симптомом хронического панкреатита является боль преимущественно в верхней части живота, которая может отдавать в спину. Боль в животе усиливается после приёма пищи, может присутствовать постоянно или приступообразно нарастать.
Нарушение секреции пищеварительных ферментов проявляется тошнотой, вздутием живота. Со временем возможно уменьшение массы тела. Редко встречаются проявления гиповитаминозов – сухость кожи и слизистых оболочек, кожная сыпь, ломкость ногтей, выпадение волос.
Хронический панкреатит принято разделять по стадиям развития воспалительного процесса. Определение стадии влияет на прогноз течения заболевания и выбор тактики терапии.
I стадия – доклиническая. При этой стадии симптомов панкреатита еще не наблюдается. Обнаружить изменения в поджелудочной железе можно только при обследовании органов брюшной полости с помощью инструментальных методов – ультразвукового исследования (УЗИ) или магнитно-резонансной томографии (МРТ).
II стадия – стадия начальных проявлений, характеризуется наличием боли в животе. Могут возникать приступы острого панкреатита. Вторая стадия может длиться 5-7 лет.
III стадия – стадия персистирующей симптоматики. Отличительными особенностями данной стадии является усиление боли в животе, с распространением в спину. Развивается нарушение функции поджелудочной железы: снижается выработка ферментов и гормонов (инсулина, глюкагона).
IV стадия – стадия атрофии поджелудочной железы. При этой стадии боль в животе становится менее выраженной, приступы острого панкреатита исчезают. Появляются признаки сахарного диабета, повышается риск развития рака поджелудочной железы.
Как диагностируют хронический панкреатит
- Обследование пациента с признаками хронического панкреатита включает инструментальные и лабораторные методы.
- Ультразвуковое исследование, магнитно-резонансная томография, компьютерная томография поджелудочной железы позволяют визуально оценить состояние органа.
- Лабораторные методы исследования помогают оценить функцию поджелудочной железы и косвенно предположить диагноз хронического панкреатита.
Лечение хронического панкреатита
Лечением хронического панкреатита занимается врач-гастроэнтеролог.
Выраженный положительный эффект имеет отказ от табакокурения и употребления алкоголя. Обязательной частью лечения является соблюдение диеты – «Стол №5» — с пониженным количеством жиров и простых углеводов. Также назначают обезболивающие средства, ферментные препараты, антиоксиданты.
Острый панкреатит – это острое воспаление поджелудочной железы, при котором возможно повреждение близкорасположенных тканей и других органов.
Клиника острого панкреатита всегда развивается быстро. Основные симптомы – резкая боль в животе, которая может отдавать в спину; многократная рвота; напряжение мышц в верхней части живота. Боль в животе, обычно, очень сильная и не уменьшается после приема обезболивающих и спазмолитических препаратов.
Диагностика острого панкреатита
Для диагностики острого панкреатита используются инструментальные методы: УЗИ, МРТ или КТ органов брюшной полости, а также диагностическая лапароскопия.
При лабораторной диагностике важное значение имеет определение маркеров острого воспаления – уровня С-реактивного белка, фибриногена, прокальцитонина.
- С-реактивный белок – высокочувствительный метод – СРБ
- Фибриноген.
Лечение острого панкреатита
Острый панкреатит является тяжелым и опасным для жизни заболеванием, поэтому лечение проводится в стационаре. При среднетяжелой и тяжелой форме острого панкреатита пациента госпитализируют в отделение реанимации и интенсивной терапии. Легкую форму острого панкреатита лечат консервативно в хирургическом отделении. Назначают диету, ферментные и антибактериальные препараты.
Реактивный панкреатит
Реактивный панкреатит – это острое состояние, по симптомам похожее на острый панкреатит. Чаще возникает у детей. Причиной может быть употребление новых продуктов или блюд, прием каких-либо лекарств (антибиотиков). Для реактивного панкреатита свойственна боль в животе после еды, тошнота, рвота.
Диагностика и лечение реактивного панкреатита те же, что и при остром панкреатите.
Список литературы.
- Рекомендации Российской гастроэнтерологической ассоциации по диагностике и лечении хронического панкреатита,2014 г.
- Клинические рекомендации Российского общества хирургов по диагностике и лечению острого панкреатита, 2015 г.
- Сборник методических материалов “Российского общества хирургов” Острый панкреатит, 2015 г.