Противосудорожные препараты появились всего 100 лет назад. Последние десятилетия ученые и производители открывают новые соединения и выпускают на рынок все новые лекарства. Как сделать правильный выбор?
Судороги — это непроизвольные мышечные сокращения. Они могут быть и у здоровых людей после перегрузки определенных мышц, например, у спортсменов, скрипачей, при переохлаждении в воде. При засыпании и во время сна нередки судорожные непроизвольные подергивания. Но также судороги различного типа могут быть симптомами эпилепсии.
Эпилепсия
Эпилептические приступы, возникшие без какой-либо видимой причины два и более раз, могут считаться эпилепсией. Эпилептическим приступом называется ненормальный или избыточный разряд нейронов головного мозга с видимыми проявлениями. Видимые проявления не всегда судороги и потеря сознания, это могут быть:
- только изменения сознания;
- психические проявления;
- двигательные изменения;
- вегетативные проявления.
Для конкретного человека эти симптомы могут быть в виде звона в ушах, вспышек света или пламени, покраснение лица, кратковременных нарушениях речи, памяти и многих других.
Это зависит от места, где нервный импульс вырвался из-под контроля и активировал ту или иную область мозга. Причем эти изменения могут быть первыми замечены другим человеком, а не самим пациентом. Так может быть, например, с эпизодами замирания на несколько секунд.
Если у этих симптомов есть явная причина, травма головы, опухоль мозга, это не является эпилепсией.
Выделяют множество форм эпилепсии в зависимости от вида эпилептических припадков, типов эпилепсии и эпилептического статуса (эпиприступ длящийся более 30 минут одномоментно или череда приступов без полного восстановления сознания).
Если у симптомов есть явная причина, то это не является эпилепсией.
Судороги
Можно подумать, что судороги возникают только при эпилепсии. Поэтому при их появлении обязательно нужны противосудорожные препараты. Кроме эпилепсии может быть еще множество состояний, не имеющих к ней никакого отношения, но которые могут сопровождаться судорогами:
- Заболевания сосудов головного мозга, возраст более 75 лет и геморрагические инсульты нередко служат причиной начала острых симптоматических судорожных приступов.
- Черепно-мозговые травмы.
- Инфекционные болезни центральной нервной системы (менингит, энцефалит, ВИЧ-инфекция).
- Кислородное голодание головного мозга.
- Интоксикация организма.
- Прием лекарственных препаратов.
- Острые обменные нарушения, например, гипогликемия при лечении сахарного диабета, нарушения электролитного баланса.
- Синдром отмены при прекращении употребления алкоголя.
- Прием больших доз алкоголя.
- Прием психотропных препаратов (психотропных стимуляторов — кокаин, крэк, «экстази»).
- Температура выше 38,5°C у детей до 7 лет может давать фебрильные судороги.
- Печеночная недостаточность.
- Болезнь Паркинсона.
Поэтому самостоятельный прием противосудорожных препаратов без назначений врача запрещен. Сначала нужно установить причину проблемы и только потом лечить.
Подходы к приему противосудорожных препаратов
Если раньше главной целью терапии эпилепсии и приема противосудорожных препаратов было недопущение новых приступов, то сегодня на первое место выходит комплексный подход с учетом качества жизни пациента, сохранения его работоспособности на фоне лечения
Подбор эффективной терапии может быть затруднительным. На это влияют такие факторы, как соблюдение режима приема препаратов, побочные эффекты. Смена препаратов по торговому наименованию, но с одним и тем же действующим веществом также может привести к обострению проблем.
Обычно в начале лечения эпилепсии используют один препарат, но может меняться дозировка, лекарство. Если не достигнут нужный результат, только тогда подключают второе средство и используют различные комбинации.
Иногда подбор эффективной терапии может быть затруднительным.
Противосудорожные препараты
Для лечения эпилепсии используют 3 основных механизма:
- Стабилизация мембранного потенциала нервных клеток за счет влияния на ионные каналы. Благодаря этому ионы К+ остаются в клетке, а ионы Na+ снаружи. Воздействие может осуществляться также через Ca2+-каналы. Это сохраняет «покой» на мембране нервных клеток.
- Подавление процессов, участвующих в возбуждении.
- Усиление тормозящих механизмов.
Многие препараты действуют на несколько механизмов сразу и разделить их на группы по этому признаку не получится.
Лекарства:
Депакин Хроносфера, Конвулекс, Энкорат хроно. Препараты вальпроевой кислоты.
Обладают миорелаксирующим действием и усиливают тормозные процессы в головном мозге. Может замедляться всасывание препарата при приеме с пищей.
К побочным эффектам отнесены: увеличение массы тела, выпадение волос, проблемы с желудочно-кишечным трактом, тремор.
Финлепсин ретард, Тегретол ЦР, Карбатол. Относятся к препаратам карбамазепина, используются при больших судорожных припадках и смешанных формах эпилепсии. Противопоказания абсансные и миоклонические припадки. Побочные эффекты: головокружение, сонливость, головная боль, но прекращение приема вызывает чаще кожная сыпь.
Фенобарбитал, Бензонал, Майсолин. Относятся к группе барбитуратов. Могут применяться при любых типах приступов эпилепсии. Часто применяется у младенцев. Выражено замедление психических процессов.
У детей бывает обратная реакция и развивается гиперреактивность. Они снижают двигательную активность, могут вызывать сонливость. Противосудорожное действие реализуется за счет препятствия возникновения и распространения импульса из очага активности.
Абсансная форма идиопатической эпилепсии будет противопоказанием к приему.
Фризиум, Реланиум, Мерлит. Относятся к группе бензодиазепинов. Особенно часто используются при прогрессирующей миоклонической эпилепсии. Но со временем эффект может снижаться и развиваться зависимость.
Ламиктал, Памолен. Действующее вещество ламотриджин. Эффективен при любых видах припадков, но при миоклонии рекомендуется избегать. Основной побочный эффект — сыпь, выраженность которой резко возрастает при комбинациях с вальпроатами и карбамазепином.
Топамакс (топирамат). Действует на разные механизмы в предотвращении приступов, эффективен у взрослых и у детей. Начинают прием с минимальных доз и медленно увеличивают. С осторожностью применяется у детей с нарушениями речи, а также при проблемах со сном. Один из побочных эффектов — потеря веса, поэтому не следует применять у «худых» пациентов.
Кеппра, Леветинол. Действующее вещество леветирацетам. Оптимальное действие при эпилептических миоклониях, не взаимодействует с другими препаратами. Не следует применять у пациентов склонных к возбуждению и нарушениям сна.
Суксилеп. Ранее был препаратом выбора при лечении абсансных припадков, теперь уступил это место вальпроевой кислоте. Противопоказан при психических проблемах. Побочные эффекты: головная боль, сонливость, желудочно-кишечные симптомы.
Тебантин, Нейронтин, Габапентин. Структурно схожи с ГАМК, не трансформируются в печени, поэтому могут использоваться со многими другими препаратами и при болезнях печени. Побочные действия: слабость, головокружение, увеличение веса тела.
Так как лечение эпилепсии во многих случаях предполагает пожизненный прием препаратов, важно соотношение их эффективности и токсичности. Также играют роль пути метаболизма препаратов (в печени), взаимодействие с другими препаратами при сопутствующих заболеваниях. Подбор терапии противосудорожными препаратами совместная работа врача и пациента.
Литература:
- Вайчене-Магистрис Н. ОСТРЫЕ СИМПТОМАТИЧЕСКИЕ СУДОРОЖНЫЕ ПРИСТУПЫ//Эпилепсия и пароксизмальные состояния 2011 Том 3 №4
- Шток В.Н. ФАРМАКОТЕРАПИЯ В НЕВРОЛОГИИ Практическое руководство 2010
Антиконвульсанты: классификация и механизмы действия
По современному определению Международной противоэпилептической лиги и Международного бюро по эпилепсии 2005 г. (ILAE, IBE, 2005), «эпилепсия — это расстройство (заболевание) головного мозга, характеризующееся стойкой предрасположенностью к генерации (развитию) эпилептических припадков, а также нейробиологическими, когнитивными, психологическими и социальными последствиями этого состояния». Эпилепсия является одним из наиболее распространенных заболеваний нервной системы. Во всем мире распространенность эпилепсии составляет 4–10/1000 человек, что соответствует 0,5–1,0 % в популяции. [1]
В Международной классификации эпилептических припадков выделяют два основных вида: генерализованные и парциальные. К генерализованным относятся тонико-клонические, тонические, клонические, миоклонические припадки и абсансы; к парциальным — простые, сложные и вторично-генерализованные.
Однако большое разнообразие припадков не всегда позволяет отнести их к одному из этих видов приступов, поэтому выделена еще одна рубрика — «неклассифицированные» припадки, к которым относят 9–15 % припадков. [2] В настоящее время для дифференцирования приступов пользуются классификацией, принятой в 1981 году в Киото, Япония.
Умение правильно дифференцировать приступы — необходимый компонент рационального подбора противосудорожной терапии.
- Классификация форм эпилепсии весьма обширна, однако глобально можно разделить всю эпилепсию в соответствии с этиологией на:
- 1. Идиопатическую (генетическая (наследственная) предрасположенность при отсутствии других возможных причин заболевания); [3]
- 2. Симптоматическую (причиной развития заболевания становится повреждение головного мозга вследствие различных факторов, действующих во время беременности и после родов: пороки развития головного мозга (преимущественно пороки развития коры большого мозга — кортикальные дисплазии); внутриутробные инфекции; хромосомные синдромы; наследственные болезни обмена веществ; гипоксически-ишемическое поражение мозга в перинатальном периоде (во время родов, в последние недели беременности, в первую неделю жизни ребенка); инфекционные заболевания нервной системы (менингиты, менингоэнцефалиты); черепно-мозговая травма; опухоли, дегенеративные заболевания нервной системы); [3]
3. Криптогенную (эпилептические синдромы, этиология которых неизвестна или неясна. Само слово «криптогенный» переводится как тайный, скрытый. Данные синдромы еще не удовлетворяют требованиям идиопатической разновидности, однако они не могут быть причислены и к симптоматической эпилепсии).
Механизм действия противосудорожных препаратов (антиконвульсантов) до конца не изучен. Во многом это объясняется недостаточной изученностью эпилепсии как таковой, поскольку зачастую причину судорожных приступов выяснить не удается.
Важное значение в развитии эпилептогенной активности головного мозга имеет нарушение баланса между тормозными (ГАМК, глицин) и возбуждающими нейромедиаторами (глутамат, аспартат). Для возбуждающих аминокислот имеются специфические рецепторы в головном мозге — NMDA- и АМРА-рецепторы, связанные в нейронах с быстрыми натриевыми каналами.
Установлено, что содержание глутамата в тканях мозга в области эпилептогенного очага увеличено. Вместе с тем, содержание ГАМК в тканях мозга больных эпилепсией понижено. [4]
Классифицируют противоэпилептические средства, обычно, исходя из их применения при определенных формах эпилепсии: [4]
I. Генерализованные формы эпилепсии- Большие судорожные припадки (grand mal; тонико-клонические судороги):Натрия вальпроат. Ламотриджин, Дифенин, Топирамат,Карбамазепин, Фенобарбитал, Гексамидин.
— Эпилептический статус:Диазепам, Клоназепам, Дифенин-натрий,Лоразепам, Фенобарбитал-натрий, Средства для наркоза.
— Малые приступы эпилепсии (petit mal; absense epilepsia):Этосуксимид, Клоназепам, Триметин,Натрия вальпроат, Ламотриджин.- Миоклонус-эпилепсия:
Клоназепам, Натрия вальпроат, Ламотриджин.
- II. Фокальные (парциальные) формы эпилепсииКарбамазепин, Ламотриджин, Клоназепам, Тиагабин,Натрия вальпроат, Фенобарбитал, Топирамат, Вигабатрин,
- Дифенин, Гексамидин, Габапентин.
Также существует классификация по “поколениям” препаратов:I — Антиконвульсанты 1-го поколенияФенобарбитал, Фенитоин, Карбамазепин,Вальпроевая кислота, Этосуксимид.II — Антиконвульсанты 2-го поколенияФелбамат, Габапентин, Ламотриджин, Топирамат, Тиагабин,Окскарбазепин, Леветирацетам, Зонизамид, Клобазам, Вигабатрин.
III — Антиконвульсанты 3-го поколения (новейшие, многие в стадии клинического исследования)Бриварацетам, Валроцемид, Ганаксолон, Караберсат, Карисбамат, Лакосамид, Лозигамон, Прегабалин, Ремацемид, Ретигабин, Руфинамид, Сафинамид, Селетрацетам, Соретолид, Стирипентол, Талампанел, Флуорофелбамат, Фосфенитоин, Эсликарбазепин, DP- вальпроевая кислота.
- В настоящем посте будут рассматриваться основные препараты I и II поколений.
- Кроме того, классифицировать противоэпилептические средства можно исходя из принципов их действия:
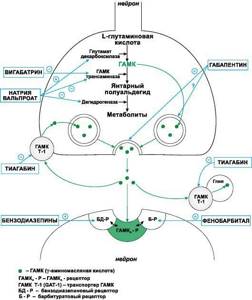
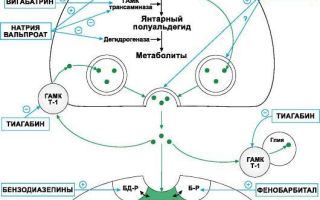
- Рисунок 1. | Сайты действия различных препаратов на метаболизм ГАМК
- I. Средства, блокирующие натриевые каналы:Дифенин, Ламотриджин, Топирамат,
- Карбамазепин, Натрия вальпроат.
II. Средства, блокирующие кальциевые каналы Т-типа:Этосуксимид, Триметин, Натрия вальпроат.
III. Средства, активирующие ГАМК-ергическую систему:1. Средства, повышающие аффинитет ГАМК к ГАМК-А-рецепторам Бензодиазепины, Фенобарбитал, Диазепам, Лоразепам, Клоназепам, Топирамат.2. Средства, способствующие образованию ГАМК и препятствующие ее инактивацииНатрия вальпроат3. Средства, препятствующие инактивации ГАМКВигабатрин4. Средства, блокирующие нейрональный и глиальный захват ГАМК
Тиагабин
IV. Средства, понижающие активность глутаматергической системы:1. Средства, уменьшающие высвобождение глутамата из пресинаптических окончанийЛамотриджин2. Средства, блокирующие глутаматные (АМPА) рецепторы
Топирамат
Блокаторы натриевых каналов
Карбамазепин (Тегретол, Финлепсин) является производным иминостильбена.
Противосудорожное действие препарата обусловлено тем, что он блокирует натриевые каналы мембран нервных клеток и снижает способность нейронов поддерживать высокочастотную импульсацию, типичную для эпилептогенной активности; блокирует пресинаптические натриевые каналы и препятствует высвобождению медиатора.
Препарат метаболизируется в печени, повышает скорость собственного метаболизма за счет индукции микросомальных ферментов печени. Один из метаболитов — карбамазепин-10,11-эпоксид — обладает противосудорожной, антидепрессивной и антиневралгической активностью. Выводится в основном почками (более 70 %).
Побочные эффекты: потеря аппетита, тошнота, головная боль, сонливость, атаксия; нарушение аккомодации; диплопия, нарушения сердечного ритма, гипонатриемия, гипокальциемия, гепатит, аллергические реакции, лейкопения, тромбоцитопения, агранулоцитоз (требуется контроль картины крови).
Существует риск развития тератогенного действия. Карбамазепин повышает скорость метаболизма, вследствие чего снижает в крови концентрацию некоторых лекарственных веществ, в том числе, противоэпилептических препаратов (клоназепама, ламотриджина, натрия вальпроата, этосуксимида и др.).
Фенитоин (Дифенин) является производным гидантоина.
Противосудорожное действие: блокада натриевых каналов; уменьшение вхождения в нейроны ионов натрия; нарушение генерации и распространения высокочастотных разрядов; снижение возбудимости нейронов, препятствие их активации при поступлении к ним импульсов из эпилептогенного очага.
Для предупреждения судорожных припадков фенитоин назначают внутрь в виде таблеток. Фенитоин-натрий применяют для купирования эпилептического статуса, вводят внутривенно.Фенитоин интенсивно связывается с белками плазмы крови (на 90 %).
Метаболизируется в печени, основной неактивный метаболит — 5-(п-гидроксифенил)-5-фенилгидантоин — подвергается конъюгации с глюкуроновой кислотой. В основном выводится из организма почками в виде метаболитов.
Побочные эффекты: головокружение, возбуждение, тошнота, рвота, тремор, нистагм, атаксия, диплопия, гирсутизм; гиперплазия десен (особенно у молодых людей), снижение уровня фолатов и мегалобластная анемия, остеомаляция (связано с нарушением метаболизма витамина D), аллергические реакции и др. Отмечено тератогенное действие. Вызывает индукцию микросомальных ферментов в печени и таким образом ускоряет метаболизм ряда лекарственных веществ (кортикостероиды, эстрогены, теофиллин), повышает их концентрацию в крови.
Ламотриджин (Ламиктал) блокирует натриевые каналы мембран нейронов, а также уменьшает выделение глутамата из пресинаптических окончаний (что связывают с блокадой натриевых каналов пресинаптических мембран). Побочные эффекты: сонливость, диплопия, головная боль, атаксия, тремор, тошнота, кожные высыпания. [5]
Блокаторы кальциевых каналов Т-типа
Этосуксимид (Суксилеп) относится к химическому классу сукцинимидов, которые являются производными янтарной кислоты. Противосудорожное действие: блокирует кальциевые каналы Т-типа, участвующие в развитии эпилептической активности в таламокортикальной области. Является препаратом выбора для лечения абсансов.
Метаболизируется в печени. В основном выводится из организма почками в виде метаболитов и около 20 % от введенной дозы — в неизмененном виде.
Побочные эффекты: тошнота, рвота, дискинезия; головная боль, сонливость нарушения сна, снижение психической активности, состояние тревоги, аллергические реакции; редко — лейкопения, агранулоцитоз.
Механизм действия некоторых противоэпилептических средств включает несколько компонентов и не установлено, какой из них является преобладающим, вследствие чего эти препараты трудно отнести к одной из вышеприведенных групп. К таким препаратам можно отнести вальпроевую кислоту, топирамат.
Вальпроевая кислота (Ацедипрол, Апилепсин, Депакин) применяется также в виде вальпроата натрия.
Противосудорожное действие: 1) блокирует натриевые каналы нейронов и снижает возбудимость нейронов в эпилептогенном очаге; 2) ингибирует фермент, метаболизирующий ГАМК (ГАМК-трансаминаза) + повышает активность фермента, который участвует в синтезе ГАМК (глутаматдекарбоксилаза); увеличивает содержание ГАМК в тканях головного мозга; 3) блокирует кальциевые каналы. Выводится главным образом почками в виде конъюгатов с глюкуроновой кислотой или в виде продуктов окисления. Побочные эффекты: тошнота, рвота, диарея, боли в желудке, атаксия, тремор, кожные аллергические реакции, диплопия, нистагм, анемия, тромбоцитопения, ухудшение свертываемости крови, сонливость. Препарат противопоказан при нарушении функции печени и поджелудочной железы.
Топирамат (Топамакс) обладает сложным, до конца не выясненным механизмом действия. Он блокирует натриевые каналы, а также увеличивает действие ГАМК на ГАМК-А-рецепторы. Снижает активность рецепторов возбуждающих аминокислот (предположительно, каинатных).
Препарат используется для дополнительной терапии парциальных и генерализованных тонико-клонических судорог в сочетании с другими противоэпилептическими средствами.
Побочные эффекты: сонливость, заторможенность, снижение аппетита (анорексия), диплопия, атаксия, тремор, тошнота. [5]
Средства, повышающие ГАМК-ергическую активность
Фенобарбитал (Люминал) взаимодействует со специфическими местами связывания (барбитуратными рецепторами), находящимися на ГАМК-А-рецепторном комплексе и, вызывая аллостерическую регуляцию ГАМК-А-рецептора, повышает его чувствительность к ГАМК.
При этом увеличивается открытие хлорных каналов, связанных с ГАМК-А-рецептором, — больше ионов хлора поступает через мембрану нейрона в клетку и развивается гиперполяризация мембраны, что приводит к снижению возбудимости нейронов эпилептогенного очага.
Кроме того, полагают, что фенобарбитал, взаимодействуя с мембраной нейрона, вызывает изменение ее проницаемости и для других ионов (натрия, калия, кальция), а также проявляет антагонизм в отношении глутамата.
Метаболизируется в печени; неактивный метаболит (4-оксифенобарбитал) выделяется почками в виде глюкуронида, около 25 % — в неизмененном виде.Побочные эффекты: гипотония, аллергические реакции (кожная сыпь), ощущение разбитости, сонливость, депрессия, атаксия, тошнота, рвота.
Фенобарбитал вызывает выраженную индукцию микросомальных ферментов печени и поэтому ускоряет метаболизм лекарственных веществ, в том числе ускоряется метаболизм самого фенобарбитала. При повторных применениях вызывает развитие толерантности и лекарственной зависимости.
Бензодиазепины (Клоназепам) стимулируют бензодиазепиновые рецепторы ГАМК-А-рецепторного комплекса; повышается чувствительность ГАМК-А-рецепторов к ГАМК и происходит увеличение частоты открытия хлорных каналов, стимулируется поступление в клетку большего числа отрицательно заряженных ионов хлора, следствием чего является гиперполяризация нейрональной мембраны и усиление тормозных эффектов ГАМК. Побочные эффекты: усталость, головокружение, нарушение координации движений, мышечная слабость, депрессивные состояния, нарушения мышления и поведения, аллергические реакции (кожная сыпь). При длительном применении у детей клоназепам может вызвать нарушения умственного и физического развития. При парентеральном введении возможны угнетение дыхания (вплоть до апноэ), гипотензия, брадикардия. Вигабатрин (Сабрил) является структурным аналогом ГАМК и необратимо ингибирует ГАМК-трансаминазу, разрушающую ГАМК. Увеличивает содержание ГАМК в головном мозге. Вигабатрин обладает широким спектром противосудорожного действия, используется для профилактики больших судорожных припадков, эффективен при парциальных судорогах.
Габапентин (Нейронтин) создавался как липофильный структурный аналог ГАМК для стимуляции ГАМКА-рецепторов в головном мозге. Однако ГАМК-миметической активностью не обладает, но оказывает противосудорожное действие.
Механизм действия не ясен, предполагается, что препарат способствует высвобождению ГАМК, не исключена возможность блокады транспортных систем возбуждающих аминокислот. Габапентин применяют как дополнение при лечении парциальных судорог. Препарат эффективен при нейропатических болях.
Побочные эффекты: сонливость, головокружение, атаксия, тремор, головная боль. [5]
Источники:
- Алексеев В. В., Яхно Н. Н. Основные синдромы поражения нервной системы //Болезни нервной системы. Под ред. НН Яхно, ДР Штульмана. Москва — 2001
- Зацепилова Т. А., Аляутдин Р. Н. Фармакология. — 2004.
- Харкевич Д. А. Фармакология: Учеб.–10-е изд., испр., перераб. и доп //М.: ГЭОТАР-Медиа, 2010. — 752 с. — 2010.
- Epilepsy // Fact sheet N°999. WHO October 2012
- https://vk.cc/70bi6o
Противосудорожные средства
7. Противосудорожные средства (антиконвульсанты) и терапия припадков. Антиконвульсанты (лат. convellere – потрясать, колотить) – препараты, предупреждающие наступление эпилептических припадков, купирующие их и используемые при лечении эпилепсии и эпилептических синдромов экзогенно-органической этиологии.
Механизмы действия антиконвульсантов связывают с их способностью подавлять активность эпилептического очага (группы нейронов, которые спонтанно и периодически приходят в состояние неконтролируемого возбуждения), блокировать исходящие от него нервные импульсы и снижать чувствительность нервных структур головного мозга к импульсам из эпилептического очага.
К числу основных противоэпилептических средств в настоящее время относятся следующие.
1) Карбамазепины. Это карбамазепин, финлепсин-форте, окскарбазепин.
При всех простых и сложных парциальных припадках, а также при вторично генерализованных припадках карбамазепины – препараты первого выбора, они составляют от 16% (Япония) до 55% (Германия) объема всех назначаемых антиконвульсантов.
Установлено, кроме того, что они оказывают положительный эффект в отношении психических функций пациентов с эпилепсией. Терапевтическая концентрация в плазме – 3–12 мг/л. Терапевтическая доза у детей – до 30 мг/кг массы тела/сут, у взрослых – до 20 мг/кг массы тела/сут.
Основные механизмы действия карбамазепина:
- блокада вольтажзависимых натриевых каналов и задержка восстановления их активности;
- снижение проводимости кальциевых каналов;
- влияние на синаптическую передачу – частичное блокирование действия аспартата и глутамата;
- торможение захвата катехоламинов в высоких концентрациях;
- усиление ГАМКергического торможения.
Место карбамазепина в терапии эпилепсии и эпилептических припадков:
- лечение различных типов эпилептических пароксизмов (в первую очередь простых и сложных парциальных, а также вторично генерализованных припадков). Лечение следует начинать с небольшой дозы – 100 мг/сут, а далее наращивать ее постепенно до эффективной (по 100 мг/сут). Весьма желательно использовать контроль уровня препарата в плазме крови. Терапевтические и токсические концентрации составляют соответственно 3 и 14 мг/л.
При лечении парциальных форм эпилепсии предпочтительны пролонгированные или дюрантные формы карбамазепина.
Это позволяет избегать рецидивов припадков к концу интервала между приемами препарата и предупреждать дозозависимые побочные эффекты, которые возникают вскоре после приема его внутрь.
С целью снизить вероятность развития побочных эффектов рекомендуется распределять суточную дозу на 2–3 приема.
Рекомендуется избегать политерапии, т. е. комбинации с производными фенобарбитала и другими препаратами, вызывающими индукцию энзимов печени. Эффективность монотерапии парциальных припадков карбамазепином оценивается в 60–85%;
- лечение беременных женщин (в небольшой дозировке оказывает наименьшее тератогенное действие среди всех антиконвульсантов);
- предотвращение болевых приступов при невралгии тройничного и языкоглоточного нервов;
- нормотимическое действие (поддерживающая терапия биполярных аффективных расстройств с целью профилактики приступов аффективного расстройства);
- антиманиакальный эффект (лечение острых маниакальных состояний);
- транквилизирующее действие;
- устранение психических и поведенческих расстройств, сопутствующих эпилептическим припадкам;
- антиагрессивный эффект.
2) Вальпроаты. Это ацедипрол, вигабатрин, вальпромид, тиагабин. Высокая эффективность вальпроевой кислоты и ее солей при всех типах припадков превратила их в основной антиэпилептический препарат.
Доля пациентов, принимающих вальпроаты, в настоящее время колеблется от 16% (Германия) до 57% (Япония). Терапевтическая концентрация вальпроатов в плазме составляет от 30 до 120 мг/л.
Терапевтическая доза у детей – 20–30 мг/кг массы тела/сут, у взрослых – 15–20 мг/кг массы тела/сут.
Основные механизмы действия вальпроатов:
- усиление активности тормозной ГАМКергической системы путем воздействия на хлорные каналы;
- блокада вольтажзависимых мембранных натриевых каналов;
- торможение активности Т-кальциевых каналов, результатом чего является высокая активность вальпроатов (наряду с этосуксимидом) в лечении абсансов.
Место вальпроатов в терапии эпилепсии и эпилептических припадков:
- идиопатическая генерализованная и парциальная эпилепсия;
- первично генерализованные припадки (тонико-клонические, миоклонические);
- простые и сложные парциальные припадки;
- полиморфные припадки;
- недифференцированные полиморфные припадки;
- сочетание генерализованной и парциальной форм эпилепсии;
- симптоматическая парциальная эпилепсия (преимущественно в комбинации с другими антиэпилептическими препаратами);
- лечение женщин, кормящих грудью (содержание вальпроатов в грудном молоке не превышает 3%, тогда как у других антиконвульсантов оно составляет 40% и более от принимаемой дозы препарата).
Кроме того, вальпроаты оказывают:
- анксиолитическое, тимолептическое, нормотимическое действие. Применяются для профилактики аффективных расстройств в рамках циклотимии, биполярного аффективного психоза, приступообразной шизофрении (при лечении смешанных аффективных состояний), в первую очередь гневливых маний, а также при быстрой смене аффективных фаз (депрессий и маний), монополярном типе течения с преобладанием депрессивных фаз;
- антимигренозное действие, используемое для профилактики тяжелых приступов мигрени с неврологическими симптомами.
3) Топирамат. Благодаря своим уникальным свойствам препарат получил распространение в 95 странах мира.
В качестве монотерапии и в комбинации с другими антиконвульсантами топирамат используется в лечении эпилепсии у детей с 2-летнего возраста (топирамат практически не взаимодействует с другими антиконвульсантами, исключая фенитоин, поэтому хорошо переносится в режиме комбинированной терапии).
Сочетание с карбамазепином, фенобарбиталом и фенотоином увеличивает скорость выведения топирамата приблизительно на 50%. Механизмы противоэпилептического действия топирамата:
- блокада вольтажзависимых натриевых каналов;
- ингибирование высокопороговых вольтажактивируемых кальциевых каналов;
- ингибирование каинатных рецепторов глутамата;
- усиление активности тормозной ГАМКергической системы путем воздействия на хлорные каналы, благодаря чему топирамат обладает психотропным действием (смешанным профилем психотропных эффектов).
Экспериментальные исследования показывают, что топирамат обладает также церебропротекторным действием, что априорно должно способствовать замедлению темпов нарастания эпилептических изменений личности и мнестико-интеллектуального дефицита.
Место топирамата в лечении эпилепсии, мигрени и психических расстройств:
- парциальные припадки (простые, сложные, вторично генерализованные);
- генерализованные тонико-клонические припадки;
- неуточненный тип припадков при первично диагностированной эпилепсии;
- миоклонические припадки;
- эпилепсия у пациентов с заболеваниями печени (в дозе до 200 мг/сут препарат практически не метаболизируется в печени);
- лечение эпилепсии у женщин, применяющих контрацептивы;
- лечение эпилепсии у женщин, предрасположенных к мастопатии, поликистозу яичников и тучности;
- эпилепсия с синдромом Леннокса-Гасто;
- профилактика приступов мигрени.
Топирамат обладает также нормотимическим действием и, предупреждая развитие как маниакальных, так и депрессивных фаз, выгодно отличается от других нормотимиков.
Детям старше 2 лет в первую неделю лечения назначают по 0,5–1 мг/кг массы тела на ночь, после чего дозу каждые 1–2 недели увеличивают на 0,5–1 мг/кг в сутки. В большинстве случаев эффективные дозы у детей составляют 3–6 мг/кг в сутки. Принимают препарат 2 раза в сутки. Средняя терапевтическая доза препарата у взрослых составляет 200–400 мг/сут, лечение начинают с 50–100 мг/сут.
4) Ламотриджин. В настоящее время используется как препарат первого выбора в моно- и политерапии эпилепсии. Ламотриджин обладает уникальными фармакодинамическими свойствами:
- подавляет эпилептические разряды в нейроне, запирая зависимые от электрического напряжения натриевые каналы, что имеет значение в лечении фокальных эпилепсий;
- блокирует высокопороговые, зависимые от напряжения натриевые каналы, что обусловливает его эффективность при лечении первично генерализованных эпилепсий;
- блокирует пресинаптическую мембрану окончаний возбуждающих аксонов, что приводит к ограничению патологического выброса возбуждающих аминокислот – глутамата и аспартата, принимающих участие в эпилептогенезе;
- постоянный прием ламотриджина увеличивает на 25% количество тормозного нейротрансмиттера ГАМК – одного из основных факторов подавления эпилептогенеза в мозге;
- ламотриджин действует только на те нейроны, которые проявляют эпилептическую активность, и не оказывает действия на другие нейроны. Этим объясняется минимум побочных эффектов при терапии ламотриджином;
- ламотриджин, помимо противосудорожной активности, обнаруживает нейропротекторные и тимолептические свойства.
Терапевтическая концентрация ламотриджина в плазме крови составляет 1–3 мг/л, уровень препарата в плазме имеет линейную зависимость от дозы, что позволяет подбирать ее без необходимости контроля содержания в плазме.
Место ламотриджина в терапии эпилепсии и аффективных расстройств:
- простые и сложные парциальные припадки;
- первично и вторично генерализованные тонико-клонические припадки;
- абсансы;
- атонические припадки;
- синдром Леннокса-Гасто;
- меланхолическая депрессия (ламотриджин относится к антидепрессантам с активирующим действием);
- биполярное аффективное расстройство, при котором ламотриджин используется в качестве нормотимика;
- профилактика аффективных, в первую очередь депрессивных фаз.
Детям в возрасте от 2 до 12 лет препарат назначают начиная с 0,2 мг/кг 1 раз в сутки в течение 2 недель, в дальнейшем – по 0,5 мг/кг 1 раз в сутки в течение 2 недель, затем подбирают эффективную терапевтическую дозу. Средняя поддерживающая доза – 1–5 мг/кг/сут в 1–2 приема.
Детям старше 12 лет и взрослым монотерапию начинают с дозы 0,025 г (25 мг) 1 раз в сутки в течение 2 недель, затем дозу увеличивают до 0,05 г (50 мг) 1 раз в сутки в течение следующих 2 недель, потом постепенно повышают дозу на 0,05–0,1 г (50–100 мг) каждые 1–2 недели до получения терапевтического эффекта. Средняя поддерживающая доза – 0,2 г (200 мг) в сутки в 2 приема (в некоторых случаях она составляет до 0,5 г, или 500 мг/сут). Сочетание ламотриджина и вальпроатов часто позволяет достичь максимального эффекта терапии.
5) Фенитоин. Один из наиболее распространенных, эффективных и недорогих антиконвульсантов. Механизм его действия связывают с влиянием на вольтажзависимые натриевые каналы, а также с торможением кальциевых каналов. Терапевтическая концентрация в плазме – 5–20 мг/л. Терапевтическая доза у детей – 7 мг/кг массы тела/сут, у взрослых – 5 мг/кг массы тела/сут.
Место финитоина в терапии эпилепсии:
- простые парциальные припадки;
- психомоторные припадки;
- генерализованные тонико-клонические припадки.
6) Клоназепам.
Механизм противосудорожного действия объясняют воздействием на бензодиазепиновые рецепторы (3Н-диазепам-рецепторы), расположенные в ГАМКергической нейротрансмиттерной системе, представленной в разных структурах головного мозга, благодаря чему бензодиазепины стимулируют физиологические механизмы подавления активности большинства нейронов. Терапевтическая концентрация клоназепама в плазме – 0,025–0,075 мг/л. Терапевтическая доза при пероральном приеме – 0,015 мг/кг массы тела/сут.
Место клоназепама в терапии эпилепсии и аффективных расстройств:
- все формы эпилептического статуса (в/в и ректально);
- простые и психомоторные парциальные припадки;
- генерализованная эпилепсия с миоклонико-астатическими припадками;
- миоклонические припадки;
- атонические припадки;
- абсансы, типичные и атипичные;
- дисфории, а также психопато- и неврозоподобные состояния (взрывчатость, раздражительность);
- вегетативно-висцеральные припадки (препарат выбора);
- тревожно-фобические состояния, включая панические атаки;
- анксиолитический, миорелаксирующий и снотворный эффекты.
7) Этосуксимид. Механизм действия связывают с влиянием на вольтажзависимые кальциевые каналы (Т-каналы) и торможение возбуждающих трансмиттеров в таламусе. Терапевтическая концентрация в плазме – 40–100 мг/л.
Терапевтическая доза у взрослых – 20 мг/кг массы тела/сут, поддерживающая доза – 1–1,5–2 г/сут (в 2–4 приема). Детям до 6 лет назначают по 15–20 мг/кг/сут, но не более 0,25 г/сут, детям старше 6 лет – начиная с 0,25 мг/сут, поддерживающая доза – 15–30 мг/кг/сут.
Полный эффект обычно достигается через 4–8 недель.
Место препарата в лечении эпилепсии:
- простые абсансы;
- миоклонико-астатические, миоклонические припадки;
- эпилептическая энцефалопатия.
8) Фенобарбитал. Механизм действия связывают с влиянием на вольтажзависимые натриевые каналы и рецепторы ГАМК. Терапевтическая концентрация в плазме – 5–20 мг/л. Терапевтическая доза у детей – 7 мг/кг массы тела/сут, у взрослых – 5 мг/кг массы тела/сут.
Место препарата в терапии эпилепсии:
- фокальные и вторично генерализованные тонико-клонические припадки;
- лечение эпилептического статуса (в/в введение).
9) Леветирацетам. Относится к высокоселективным антиконвульсантам. К настоящему времени известны следующие механизмы противосудорожного действия препарата:
- регуляция выделения нейротрансмиттера из синаптических пузырьков посредством взаимодействия с активным гликопротеином синаптических везикул;
- усиление ГАМКергического и глицинергического торможения блокированием эффекта цинка и карболинов, восстановление притока хлоридов через ГАМК- и глициновые рецепторы и стабилизация мембраны нейронов;
- блокирование эпилептических разрядов, вызванных бикукуллином;
- торможение высоковольтных кальциевых каналов;
- подавление пароксизмальных деполяризационных сдвигов и эпилептических спайковых разрядов нейронов гиппокампа;
- блокирование киндлинговой эпилептогенной экспрессии генов;
- нейропротекция в отношении эксайтотоксического действия активации NMDA-рецепторов.
Терапевтическая доза у детей – 10–30 мг/кг массы тела/сут, у взрослых – 10–40 мг/кг массы тела/сут.
Место препарата в терапии эпилепсии, аффективных и иных расстройств:
- лечение эпилептических припадков (простых и сложных парциальных припадков, вторично генерализованных тонико-клонических припадков);
- предотвращение болевых приступов при невралгии тройничного нерва;
- нормотимическое действие (поддерживающая терапия биполярно-аффективных расстройств);
- терапия острых маниакальных состояний;
- транквилизирующее действие;
- терапия патологической агрессивности;
- поведенческие расстройства, сопутствующие эпилептическим припадкам.
10) Прегабалин. Механизм противосудорожного действия препарата:
- повышение уровня ГАМК в головном мозге посредством активации ГАМК бета-рецепторов (прегабалин свободно проникает через гематоэнцефалический барьер);
- действие на вольтажзависимые кальциевые каналы и уменьшение притока кальция в пресинаптические окончания сверхвозбужденных нейронов;
- уменьшение выброса возбуждающих нейромедиаторов;
- модулирование активности сверхвозбудимых нейронов, составляющих основу эпилептического очага.
Место прегабалина в терапии эпилепсии и других патологий:
- парциальные эпилептические припадки в составе комбинированной терапии у взрослых;
- нейропатические боли (диабетические периферические нейропатии, постгерпетические невралгии);
- генерализованное тревожное расстройство и социальные фобии у взрослых.
11) Лакосамид. Механизмы противосудорожного действия препарата не установлены, однако известно, что препарат способствует затуханию активности эпилептического очага.
Лакосамид применяют в качестве дополнительной терапии при лечении парциальных и вторично генерализованных припадков у пациентов с фокальной эпилепсией в возрасте 16 лет и старше.
Терапевтическая доза: начиная с 50 мг 2 раза в день, затем постепенно увеличивается на 100 мг. Максимальная доза – 400 мг/сут.
Вернуться к Содержанию