Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Колит: причины появления, симптомы, диагностика и способы лечения.
- Определение
- Причины возникновения колита
- Колит может развиться в результате инфекции, недостаточности кровоснабжения кишечника (ишемии), лекарственного поражения, бывает вторичным по отношению к иммунодефицитным состояниям, может возникать после лучевой терапии органов малого таза при гинекологическом, урологическом и ректальном раке.
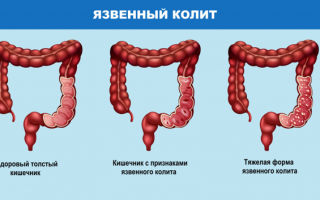
Колит – это общее название группы заболеваний, для которых характерно острое или хроническое воспаление слизистой оболочки толстого кишечника. Воспаление слизистой толстого кишечника характерно для болезни Крона (БК) и неспецифического язвенного колита (НЯК). Выделяют также микроскопический колит, при котором данные рентгенологических и эндоскопических исследований кишечника не показывают отклонений, а признаки воспаления определяются с помощью биопсии.
Инфекционное поражение кишечника могут вызывать бактерии (чаще всего Campylobacter jejuni), вирусы, простейшие и паразиты. Заражение бактерией Campylobacter jejuni происходит в результате употребления грязных продуктов или воды. Развитие колита зависит от количества попавших в кишечник бактерий, их вирулентности (способности вызвать заболевания) и иммунитета человека. Инкубационный период составляет 2-4 дня. Бактерии размножаются в желчи, а затем проникают через слизистую оболочку в кишечник, вызывая выраженное воспаление.
Другие бактериальные возбудители — сальмонеллы, шигеллы и микобактерии туберкулеза. Причиной развития инфекционных колитов у пациентов с ослабленным иммунитетом, у больных с заболеваниями крови, новообразованиями, лучевой болезнью могут стать условно-патогенные микроорганизмы (представители нормальной микрофлоры кишечника) — стафилококки, протеи, кишечная палочка.
Анаэробные бактерии Clostridium difficile, продуцирующие токсины, вызывают псевдомембранозный колит. Заболевание возникает на фоне изменений нормальной микрофлоры кишечника, в основном под влиянием антибиотиков (цефалоспоринов, бета-лактамных препаратов), которые подавляют рост других микроорганизмов и обеспечивают рост Clostridium difficile.
Среди вирусов, способных вызвать колит, выделяют цитомегаловирус, среди простейших – дизентерийную амебу (Entamoeba histolytica). К паразитам, результатом жизнедеятельности которых становится колит, относятся острицы, аскариды, власоглав, среди циркулирующих в крови – шистосомы.
Ишемический колит возникает при недостаточном кровоснабжении толстого кишечника, что приводит к воспалению слизистой, появлению язв и кровоизлияний. Чем продолжительнее нарушение кровоснабжения, тем тяжелее поражается кишечник. При возобновлении нормального кровообращения может возникнуть реперфузионный синдром, который приводит к дальнейшим тяжелым повреждениям кишки. Пациенты с ишемическим колитом обычно страдают заболеваниями сердечно-сосудистой системы (сердечной недостаточностью, атеросклерозом, фибрилляцией предсердий), могут иметь злокачественные новообразования и патологии свертывающей системы крови, ведущие к тромбозам. Кроме того, ишемические повреждения кишечника определяются при так называемых ятрогенных (связанных с оказанием медицинской помощи) вмешательствах – операциях по устранению аневризмы брюшного отдела аорты, в ходе подготовки к колоноскопии или во время ее проведения. К лекарственному колиту может привести прием нестероидных противовоспалительных препаратов, аспирина, ингибиторов протонной помпы, бета-блокаторов, статинов, иммуносупрессивных препаратов. Развитие микроскопического колита связано с аутоиммунными заболеваниями, такими как целиакия, сахарный диабет 1-го типа, псориаз, нарушения функции щитовидной железы. Выделяют два основных подтипа микроскопического колита – коллагенозный и лимфоцитарный. НЯК и БК относят к так называемым воспалительным заболеваниям кишечника. Точные причины развития этих заболеваний неизвестны, однако, вероятно, при НЯК повреждение стенки кишки сопровождается аутоиммунной реакцией с продукцией антител к собственным клеткам кишечника. Среди причин развития БК обсуждаются наследственные, инфекционные, иммунологические и др., но ни одна из теорий на настоящий момент не является абсолютно подтвержденной.
Классификация заболевания
Помимо этиологического (причинного) фактора, колиты подразделяют в зависимости от остроты процесса (острые и хронические) и степени тяжести. Хронические колиты классифицируют по характеру течения заболевания (непрерывное, рецидивирующее, перемежающееся) и по фазам (обострение или ремиссия). В зависимости от того, насколько поражен толстый кишечник при хроническом колите, выделяют тифлит (воспаление слепой кишки), трансверзит (воспаление поперечно-ободочной кишки), сигмоидит (воспаление сигмовидной кишки), проктит (воспаление прямой кишки), угловой колит (лево- и правосторонний в зависимости от пораженного изгиба поперечно-ободочной кишки), причем нередко они могут сочетаться (проктосигмоидит). При панколите поражены все отделы толстого кишечника. Симптомы колита Острый колит сопровождается сильными болезненными ощущениями, пациенты отмечают резь и спазмы в животе и в области прямой кишки (тенезмы). Для хронического воспаления характерны колики и ощущение тяжести в животе. У пациентов могут наблюдаться запоры, водянистая диарея, иногда с кровью и слизью, бурление в животе, ложные позывы к дефекации, усталость, повышение температуры тела. При болезни Крона присутствуют ректальные кровотечения, боль в животе, диарея, лихорадка, анемия, поражения анальной и перианальной области с формированием свищей, язв, анальных трещин. Нередко бывают внекишечные проявления – артриты, поражения глаз, афтозный стоматит, узловатая эритема – эти поражения отмечены у трети пациентов с БК и неразрывно связаны с воспалением кишечника. В клинической картине неспецифического язвенного колита также отмечаются боли, тенезмы, появление крови в кале и диарея в ночные часы. Как и при БК, развитие НЯК сопровождается внекишечными поражениями кожи, полости рта, суставов, органов зрения.
Диагностика колита
Диагностика колита основывается на клинических и лабораторных данных, эндоскопии и биопсии. В первую очередь необходимо провести микробиологические исследования и посевы для исключения инфекционного поражения. Копрограмма (Koprogramma, Stool)
Синонимы: Общий анализ кала. Stool analysis, Fecal analysis. Краткая характеристика исследования «Копрограмма»
Кал – конечный продукт, образующийся в результате сло�…
Анализ кала на простейшие (PRO stool)
Синонимы: Анализа фекалий на простейших. Parasite Exam, feces; Parasitic Examination, fecal. Краткое описание исследования «Анализ кала на простейшие» Анализ кала на цис…
Посев на клостридии диффициле (Clostridium difficile)
Клостридии (Clostridium difficile) бактерии, в норме присутствующие в толстом кишечнике, но которые при терапии антибиотиками могут вызвать псевдомембранозный колит. З�…
Кроме того, рекомендовано проведение следующих исследований:
- тест на скрытую кровь в кале;
Для постановки окончательного диагноза необходимо эндоскопическое исследование с забором биологического материала (биопсией): Колоноскопия с седацией (во сне)
Лечебно-диагностический метод исследования толстого кишечника, во время которого при необходимости может быть проведено малое хирургическое вмешательство (биоп�…
Ректосигмоскопия
Эндоскопическое исследование участка толстого кишечника, позволяющее получить информацию о его состоянии и обнаружить различные патологии.
К каким врачам обращаться При появлении болей в животе, нарушении стула, симптомов общей интоксикации, бледности кожи и слизистых, слабости необходимо обратиться к врачу-терапевту, который выберет объем необходимых обследований и лечения, а также определит необходимость консультации узких специалистов: гастроэнтеролога, онколога, проктолога.
Лечение колита
Некоторые инфекционные колиты требуют проведения антибактериальной терапии. Назначение антибиотиков показано пациентам с дизентерией и высокой температурой, злокачественными новообразованиями, больным СПИДом, пациентам после трансплантации, протезирования, с клапанными заболеваниями сердца и пожилым.
Для легких и умеренных случаев псевдомембранозного колита, вызванного Clostridium difficile, предпочтительным лечением является метронидазол. В тяжелых случаях рекомендуется ванкомицин. В осложненных случаях — пероральный прием ванкомицина с внутривенным введением метронидазола.
Цитомегаловирусный колит лечат валганцикловиром; продолжительность лечения определяет врач в зависимости от клинической картины и лабораторных показателей.
Цель терапии НЯК и БК — достижение и удержание ремиссии, профилактика осложнений, своевременное назначение хирургического лечения, улучшение качества жизни пациентов. Лечебные мероприятия при НЯК включают назначение лекарственных препаратов, хирургическое лечение, психосоциальную поддержку и диетические рекомендации. Основой консервативной терапии являются препараты 5-аминосалициловой кислоты, глюкокортикоиды, иммуносупрессоры, но полное излечение достигается только благодаря оперативному вмешательству. В основе терапии БК — стероидные гормоны, салицилаты, иммуносупрессоры и антибактериальные препараты. В отличие от НЯК, при болезни Крона хирургическое лечение, к сожалению, не ведет к излечению больных, а его целью являются борьба с осложнениями и улучшение качества жизни пациентов, когда это невозможно достичь медикаментозными средствами.
Пациентам с ишемическим поражением кишечника без признаков перитонита (воспаления серозного покрова брюшной полости) показано медикаментозное лечение с восполнением объема циркулирующей крови и оптимизацией работы сердца, антибиотикотерапия, кислородная поддержка и внутривенное питание с целью обеспечить покой кишечнику. В случае недостаточности медикаментозного лечения и развития перитонеальных признаков или перфорации кишечника требуется резекция кишечника.
Осложнения
К осложнениям колита относятся:
- перфорация (сквозное повреждение стенки) кишечника,
- стриктуры (сужения) кишечника, свищи, абсцессы и кишечная непроходимость,
- недержание кала,
- кожные свищи, особенно при болезни Крона,
- воспалительные осложнения после операций по поводу НЯК и БК,
- Синдром Гийена-Барре (при Campylobacter jejuni colitis, цитомегаловирусном колите и НЯК),
- гемолитический уремический синдром (при поражении энтерогеморрагической E. coli, при шигеллёзе),
- энцефалопатия, судороги (при шигеллёзе),
- токсический мегаколон — редкое осложнение колита, характеризующееся тотальным или сегментарным расширением толстой кишки, которое не связано с обструкцией (непроходимостью), а вызвано системной интоксикацией. Общая смертность при этом осложнении достигает 19%. Язвенный колит и псевдомембранозный колит осложняются токсическим мегаколоном более чем в 60% случаев.
Профилактика колита В качестве профилактики воспалительных заболеваний кишечника рекомендованы общие мероприятия: соблюдение санитарно-гигиенических норм и режима труда и отдыха, здоровый рацион питания, своевременное прохождение профилактических осмотров и лечение хронических заболеваний.
Источники:
- Миронов И. Л., Ратникова Л. И., Пирогов Д. В., Мильченко И. Б. Колит, ассоциированный с C.Difficile. Экспериментальная и клиническая гастроэнтерология, журнал. Выпуск 111, № 11, 2014. С. 65-69.
- Burgers K, Lindberg B, Bevis ZJ. Chronic Diarrhea in Adults: Evaluation and Differential Diagnosis. Am Fam Physician. 2020 Apr 15;101(8):472-480. PMID: 32293842.
- Клинические рекомендации «Язвенный колит (дети). Разраб.: Союз педиатров России, Российская ассоциация детских хирургов, Общество детских гастроэнтерологов, гепатологов и нутрициологов. – 2021.
- Клинические рекомендации «Язвенный колит (взрослые). Разраб.: Российская гастроэнтерологическая ассоциация, Ассоциация колопроктологов России. – 2020.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Ишемический колит
Ишемический колит (ИК) – заболевание, характеризующееся преходящим нарушением кровоснабжения толстой кишки.
Слово «ишемия» на древнегреческом означало «останавливаю кровь», а «колит» с латыни – воспаление толстой кишки.
Эпидемиология
Ишемический колит встречается у 18/100 тыс. госпитализированных лиц, являясь причиной 9-24% всех случаев кишечных кровотечений у стационарных больных. Однако истинная распространенность болезни неизвестна – не всегда она приводит к выделению крови.
ИК встречается у взрослых лиц любого возраста, особенно часто после 50 лет. 57-76% больных – это женщины, возможно, мужчины просто реже обращаются за медицинской помощью.
Причины
ИК может быть следствием разных причин (нарушение системного кровотока, анатомических или функциональных изменений сосудов, кровоснабжающих толстую кишку). Результат один – количество крови, поступающее к кишке, оказывается недостаточным для обеспечения её нормальной функции, и возникает повреждение.
Факторы риска
Описаны следующие факторы риска развития ишемического колита:
1) сопутствующие заболевания:
- сердечно-сосудистые болезни (включая фибрилляцию предсердий, атеросклероз);
- сахарный диабет;
- синдром раздраженного кишечника с преобладанием запора;
- хроническая болезнь почек;
- хроническая обструктивная болезнь лёгких;
- тромбофилия (при ИК у молодых лиц) и другие заболевания, сопровождающиеся повышенным риском тромбозов;
- серповидно-клеточная анемия (с кризовым течением).
2) хирургические операции на аорте
3) прием некоторых лекарственных препаратов:
- алосетрон;
- нестероидные противовоспалительные препараты;
- анальгетики (опиоидные);
- химиотерапия (описаны случаи для таксанов, цисплатины, схемы R-CHOP) и т.д.
- 4) Интенсивные нагрузки (марафонский бег)
- 5) Возраст старше 60 лет
- 6) Табакокурение
Клиническая картина
Типичные симптомы (и типичная последовательность) заболевания – остро возникшие боль и спазмы в животе неотложные позывы на дефекацию выделение крови из прямой кишки или кровавая диарея в течение 24 часов после дебюта болей. Конечно, такие симптомы требуют исключить и другие заболевания.
- Важно – кровь в стуле отмечается не у всех больных, некровавая диарея диагноз ИК не исключает!
- Боль в животе отмечается у 87% больных, кровь в стуле или выделения крови — у 84% лиц, диарея — в 56% случаев.
- А какие симптомы могут быть еще?
- тошнота (30% больных)
- головокружение (10%)
- потеря сознания (6%)
Над участком пораженной кишки может быть локальное напряжение мышц передней брюшной стенки (но не обязательно). Повышение температуры тела нехарактерно, однако в случае лихорадки нельзя исключить развитие осложнений ИК (см. ниже).
Несмотря на вышеописанные серьезные клинические проявления болезни, многие случаи ИК расцениваются как лёгкие: симптомы купируются в течение 2-3 дней, а кишка заживает в течение пары недель. При более тяжелом ИК кровь в стуле сохраняется дольше, и кишка заживает небыстро (до 6 месяцев).
Тяжелые кровопотери при ИК встречаются нечасто, менее 5% лиц требуют переливания крови.
Симптомы ИК, сохраняющиеся более 2 недель, повышают риск развития осложнений: сегментарного язвенного поражения кишки, гангрены, перфорации или стриктуры. Иногда ИК имеет вариант тяжелого молниеносного колита, в этом случае типичная последовательность симптомов (боль, позывы, кровавая диарея) может отсутствовать.
Локализация поражения при ишемическом колите
Типичная локализация ИК — левые отделы толстой кишки (примерно 75%), в 25% случаев поражается селезеночный угол кишки, у 10% лиц наблюдается изолированное вовлечение правых отделов толстой кишки.
Причина такого распределения зон поражения органа — анатомические особенности толстой кишки. Как правило, наиболее часто поражаются зоны, находящиеся на стыке разных сосудистых бассейнов, т. е. те, которые имеют наименее надежное коллатеральное кровоснабжение.
Селезеночный изгиб особенно чувствителен к ишемии. В это зоне находится так называемая точка Гриффита — зона скудного кровоснабжения (где встречаются средняя ободочная артерия из бассейна верхней брыжеечной артерии и правая ободочная артерия из бассейна нижней брыжеечной артерии).
Точно так же уязвима точка Зудека в ректосигмоидной области (см.рисунок).
- Сеть мелких кровеносных сосудов (краевая ветвь Драммонда), возникающая при формировании анастомоза между правой и средней ободочной артериями и снабжающая кровью правые отделы толстой кишки, может быть недоразвита, в связи с чем некоторые пациенты более предрасположены к правосторонним поражениям.
- Изолированное поражение слепой кишки может возникать редко ввиду её неплохого кровоснабжения.
- Прямая кишка при ИК обычно не вовлечена, поскольку она получает хорошее коллатеральное кровоснабжение из средней и нижней прямокишечных артерий, а это уже совсем другой источник питания.
Рисунок – кровоснабжение ободочной кишки человека
Диагностика
Все пациенты с подозрением на ИК должны пройти базовое обследование, включая общий анализ крови, оценку показателей работы печении и почек, исследование коагуляции (свёртывания).
Первоначальные исследования также должны включать бактериальный посев кала для исключения острой кишечной инфекции, исследование токсинов А и В Clostridium difficile, а также оценка цист, яиц и паразитов в кале.
Фекальные маркеры воспаления (например, кальпротектин) не играют никакой роли в диагностике заболевания, так как могут быть и повышенными, и нормальными.
К сожалению, не существует анализов, которые бы подтвердили диагноз ИК, а рекомендованные международными экспертами показатели крови (гемоглобин, С-реактивный белок, альбумин и лактат в крови) необходимы лишь для прогнозирования течения и исхода заболевания.
Визуализирующие методы диагностики включают компьютерную томографию (КТ) с внутривенным контрастированием. Диагноз ИК можно предположить на основании результатов КТ (например, утолщение стенки кишечника, отёк и другие признаки).
КТ-ангиография проводится с подозрением на острую мезентериальную ишемию или изолированный ишемический колит с вовлечением правых отделов.
Дополнительным метод диагностики может быть ультразвуковое исследование кишечника.
Колоноскопия предлагается как один из наиболее достоверных методов, подтверждающих диагноз ИК. Американская коллегия гастроэнтерологов в своих клинических рекомендациях от 2015 года рекомендует выполнение колоноскопии в течение 48 часов после появления симптомов вероятного ИК.
При проведении исследования можно выявить пораженный сегмент кишки, при этом в зоне поражения отмечаются отек, гиперемия, эрозии, язвы (поверхностные или глубокие, а также длинные язвенные дефекты, которые в англоязычной литературе называются «colon single-stripe sign»), сине-чёрные узелки (могут быть признаком некроза). Изменённые участки обычно имеют чёткую границу, за пределами которой слизистая в норме. В случае рецидивирующего течения ИК нередко могут быть найдены признаки стеноза (сужения) просвета кишки.
Объем эндоскопического обследования зависит от степени тяжести ИК, в тяжёлых случаях достаточно достижения границы зоны ишемии без дальнейшего продвижения по толстой кишки.
Гистологические признаки ИК обычно неспецифичны. Патогномоничные признаки включают инфаркт и клетки-призраки, т. е. сохраненные контуры отдельных клеток без клеточного содержимого, которые встречаются нечасто. Чаще можно увидеть явления внутрислизистых и подслизистых кровоизлияний, а также отёк и капиллярные тромбы.
Таким образом, диагноз ИК скорее будет построен на присутствии типичных симптомов заболевания и совокупности данных визуализирующих методов исследования.
Лечение
Большинство случаев ИК разрешаются спонтанно в течение 2-3 дней, при этом заживление кишки продолжается ещё в течение 1-2 недель.
Американская коллегия гастроэнтерологов рекомендует обеспечить покой кишке на 2-3 дня (голод), проводить коррекцию электролитных нарушений и нарушений углеводного обмена (при наличии), восполнять объём циркулирующей крови.
Также предлагается использование антибиотиков широкого спектра действия не менее 7 дней (выбор препарата и длительность терапии зависит от течения ИК).
- Другие методы воздействия будут определяться сопутствующей патологией или фоновым состоянием, которое привело к развитию ИК.
- Парентеральное питание с введением растворов в вену показано при необходимости длительного (более 3 дней) обеспечения покоя кишки.
- На сегодняшний день нет убедительных данных пользы месалазина, сульфасалазина, стероидных гормонов в лечении ИК.
Хирургическое лечение с различным объемом вмешательств обычно рассматривается при формировании осложнений (гангрена, перфорация кишки и т. д.).
Прогноз
Случившись раз, ИК может рецидивировать: риск повторных случаев через 1 год – 3%, через 5 лет – 7,5-10%. В настоящее время отсутствуют данные о повышении риска колоректального рака при ИК: поскольку это в большинстве своём острое повреждение кишки, риск мало отличается от популяционного.
Обзор. Ишемический колит 2017. Нижние отделы
Этиология Выделяют 4 основные группы наиболее часто встречающихся этиологических факторов [1]:
1 -я группа. Заболевания, приводящие к окклюзии магистральных артерий: — эмбологенные заболевания сердца (приобретенные пороки сердца, нарушения ритма сердечной деятельности – мерцательная аритмия); — аневризма аорты; —ущемленные вентральные грыжи. 2- я группа. Заболевания, приводящие к нарушению венозного крово¬обращения: — нарушение свертывающей системы крови; — прием пероральных контрацептивов. 3- я группа. Заболевания, поражающие мелкие сосуды: — сахарный диабет; — амилоидоз; — коллагенозы; — радиационный колит; — тромбангииты. 4- я группа. «Неокклюзивные факторы»: — хроническая сердечно-сосудистая недостаточность (ишемическая бо¬лезнь сердца); — гиповолемия (геморрагический шок) ; — дегидратация; — повышение внутрикишечного давления; — синдром диссеминированного внутрисосудистого свертывания; — препараты наперстянки. Чаще мы имеем дело с 3 и 4 группой этиологических факторов: именно они вызывают формирование артериальной недостаточности [2].
Клиника
В развитии ишемического колита выделяют три стадии:
1-я стадия — острая, продолжительность – несколько часов – 3 суток. Заболевание начинается остро с приступа болей в животе разлитого характера, но чаще локализующихся в эпигастрии и левом подреберье.
Далее боли в животе уси¬ливаются, приобретают схваткообразный характер, сопровождаются дефекацией с выделением рыхлых обильных каловых масс. Со временем кал становится жидким, выделяется малыми порциями, а к 3-4м суткам приобретает вид «ректального плевка».
В содержимом появляется при¬месь крови, чаще темной.
2-я стадия — подострая, продолжительность — 3-7 суток. Схваткообразные боли в животе сохраняются, присоединяются тенезмы — ложные позывы к дефекации сопровождающиеся скудным выделением крови и слизи.
Зачастую повышается температура до 38°С, наблюдается умеренная тахикардия.
При прогрессировании ишемии и вовлечении в процесс глубжележащих артериол, которые принимают участие в кровоснабжении подслизистой основу и мышечного слоя, данная клиника удлиняется до 10-14 дней.
3-я стадия — хроническая. В среднем она состав¬ляет от 2 недель до 3 месяцев и зависит от тяжести процесса и глубины ишемии. Состояние пациента улучшается, боли в животе стихают, стул нормализуется. По предположениям некоторых авторов ишемические поражения толстой кишки встречаются значительно чаще, чем диагностируются, что обусловлено вариабельностью и неспецифичностью симптомов. Диагностика возможна только при комплексном обследовании больного, включающем анамнестические, клинические, лабораторно-инструментальные и морфологические методы исследования толстого кишечника и кровоснабжающих его сосудов [3]. В данной статье остановимся на эндоскопической диагностике ишемического колита как одном из основных методов подтверждения данного диагноза. Эндоскопическая картина Характер изменений кишечной стенки при ишемическом колите зависит от стадии заболевания и тяжести его клинических проявлений.
1-я стадия — острая; капилляростаз.
На начальной стадии эндоскопическая картина определяется нарушениями кровоснабжения слизистой оболочки тол¬стой кишки. В течение первых суток в зоне поражения она приобретает пятнистый вид: очаги с усиленным сосудистыми рисунком чередуются с участками бледной, серой, ишемизированной слизистой оболочки.
По вершинам складок определяются множественные мелкоточечные или сливные кровоизлияния. Тонус кишки повышается, активизируется моторика.
На вторые сутки появляется диффузная гиперемия слизистой с субэпителиальными кровоизлияниями, формируются множественные субэпителиально расположенные образования размерами 0,5-0,7 см в диаметре, округлой формы, багрово-цианотичного или темно-красного цвета, заполненные сукровично-геморрагическим содержимым —»геморрагические пузыри».
На ирригоскопии их можно описать как «симптом отпечатков большого пальца». Именно эти эндоскопические и рентгенологические изменения считаются патогномоничными для ишемического колита и определяются только в первые 48-72 часа от момента начала заболевания. При взятии биопсии из этих образований выделяется сукровичное содержимое, незначительная контактная кровоточивость.
2- я стадия — подострая, стадия некротических изменений. После отторжения некротизированных участков слизистой об¬разуются множественные поверхностные дефекты неправильной формы, покрытые налетом фибрина грязно-серого цвета. Сохранившаяся слизис¬тая оболочка темно-красного или цианотичного цвета в результате присоединения вторичного воспаления, как правило, небольшими участками воз¬вышается над эрозированной поверхностью, образуя псевдополипы. В случае нарушения кровообращения в сосудах, питающих слизистую оболочку, процессы деструкции стабилизируются на этапе образования эрозий, а длительность этой стадии составляет 3-6 суток [2]. При поражении сосудов, питающих глубжележащие слои кишечной стенки, поверхностные дефекты углубляются, язвы могут при¬обретать вытянутую или серпантинную форму.
3- я стадия – хроническая, или стадия исхода.
Исход заболевания зависит от глубины некротических процессов и регенераторных возможностей организма. Поверхностные дефекты слизистой эпителизируются. Восстановленная слизистая оболочка атрофична, на этом фоне могут формироваться воспалительные полипы. Глубокие язвы заживают с образованием грубых рубцов, деформирующих просвет кишки. Часто при тяжелых ишемических повреждениях развиваются стриктуры. Учитывая особенности клинической картины заболевания, а также ре¬зультаты эндоскопического исследования, ишемический колит следует дифференцировать с неспецифическим язвенным колитом и болезнью Крона (см. Таблицу №1). Локализация повреждений и харак¬терные изменения слизистой наиболее специфичны на ранней стадии заболева¬ния, следовательно гарантом установления верного диагноза следует считать проведение раннего эндоскопического исследования. От экстренной колоноскопии следует воздержаться только при тяжёлом состоянии пациента и клинической картине перитонита. В случае, если при исследовании обнаруживается, что слизистая оболочка толстой кишки имеет зеленовато-серый или темный цвет, нужно прекратить исследование, т.к. это свидетельствует о трансмуральном некрозе кишечной стенки. Для выполнения колоноскопии стоит воспользоваться максимально тонким и гибким аппаратом, учитывая повышенную травматичность стенки кишечника и повышенную вероятность перфорации. В острой фазе колоноскопия должна выполняться с минимальной инсуффляцией, чтобы избежать чрезмерного растяжения толстой кишки, что может ухудшить существующую ишемию стенки толстой кишки. Инсуффляция CO2 предпочтительнее, поскольку CO2 быстро абсорбируется и оказывает сосудорасширяющее действие. Стандартная подготовка кишечника к процедуре может вызвать токсическую дилятацию или сонтанную перфорацию толстой кишки, так что лучше воспользоваться однократной клизмой или же вовсе отказаться от подготовки кишечника. В случаях, когда колоноскопия невозможна, лучше прибегнуть к ангиографическому исследованию – мезентерикографии.
Таблица №1. Дифференциальная диагностика ишемического колита.
| Признак | Ишемический колит | НЯКллллллл | Болезнь Крона |
| Непрерывное поражение толстой кишки | + | +++ | + |
| Сегментарное поражение толстой кишки | ++ | + | +++ |
| Поражение прямой кишки | — | +++ | + |
| Геморрагические пузыри | +++ | — | — |
| Симптом «булыжной мостовой» | — | — | +++ |
| Воспалительные полипы | ++ | +++ | + |
| Стриктуры | +++ | + | ++ |
| Атрофия слизистой | ++ | ++ | — |
| Молодой возраст пациентов | — | ++ | ++ |
| Пожилой возраст пациентов | +++ | + | + |
- Всегда +++
- Часто ++
- Редко +
Ишемический колит — причины, симптомы, диагностика, лечение и профилактика
Сапунов В.В., эндоскопист. Диагностика заболеваний желудочно-кишечного тракта в ОН КЛИНИК
При обратимой ишемии кишечника специалист назначает индивидуальное диетическое питание, слабительные мягкого действия, спазмолитики. При более выраженной форме применяется парентеральное питание, гемотрансфузия, коррекция водно-электролитного баланса.
- В случае гангренозной ишемии показана срочная хирургическая операция по удалению пораженной части кишки.
- ОН КЛИНИК – современный медицинский центр, где диагностика и лечение ишемического колита проходит на самом высоком уровне, доступном мировой современной медицине. Основная информация, которую следует знать пациентам с заболеваниями ЖКТ:
Что такое ишемический колит и чем он опасен?
Ишемический колит – сложный воспалительный процесс толстой кишки, вызванный поражением сосудов. Хроническая ишемия вызывает многочисленные патологические состояния, включая гангрену.
Что делать, если проявились признаки ишемического колита?
При проявлении любых признаков, указывающих на наличие колита или других заболеваний ЖКТ, необходимо немедленно посетить гастроэнтеролога. В ОН КЛИНИК существует специализированное отделение гастроэнтерологии и гепатологии, где прием ведется профильными специалистами высшей категории ежедневно.
Как диагностируется заболевание?
На приеме гастроэнтеролог собирает анамнез, после чего назначает необходимую диагностику. Специалист может предложить пройти ирригоскопию, эндоскопическое исследование, УЗДГ; сдать анализы крови, кала. Обследование выполняется на современном качественном оборудовании импортных производителей: «Stephanix» (Франция), «Olympus» (Япония), «Siemens» (Германия), «Pentax» (Япония).
Как сдать анализы?
В клинике имеется собственная лаборатория, оснащенная самым современным оборудованием. Пройти даже комплексное обследование можно за один день.
Как проходит лечение колита?
Программа лечения ишемического колита подбирается индивидуально, на основании результатов обследования. Врачи ОН КЛИНИК применяют авторские методики лечения, включающие специализированные диеты. Диагностика и лечение проходят без боли, в комфортных условиях, позволяя достичь самых высоких результатов.
Насколько доступно лечение колита в ОН КЛИНИК?
Лечение в ОН КЛИНИК доступно пациентам с любым уровнем дохода. Действуют программы скидок и льгот, есть возможность лечения в кредит.
Колит — симптомы, лечение, диагностика и виды колита кишечника — Клиника «Доктор рядом»
Если у вас совпадает больше 80% перечисленных симптомов, то настоятельно рекомендуем вам обратиться к врачу за консультацией.
Колит кишечника — патологическое состояние слизистой толстой кишки, характеризующееся её воспалительными процессами вследствие инфекционного, медикаментозного или других видов воздействия.
Название заболевания говорит само за себя, будучи образованным от двух греческих слов: «kolon» («толстая кишка») и «itis» («воспаление»).
Чаще всего от колита страдают мужчины в возрасте от 40-ка до 60-ти лет и женщины в возрасте от 20-ти до 60-ти лет.
Общие сведения и классификация колита
Вы тоже задаётесь вопросом о том, как лечить колит кишечника? Тогда наш материал — для Вас. Заболевание поражает слизистую оболочку толстой кишки, провоцируя её воспалительные процессы. Специалисты считают, что клинические проявления заболевания имеются у половины больных, страдающих от заболеваний органов пищеварительного тракта. Они как никто другой предрасположены к снижению сопротивляемости организма к воздействию различных факторов, что является одной из причин колита. Последний сопровождается болевой симптоматикой, расстройствами пищеварения и метеоризмом.
Нередко колит сочетается с такими болезнями, как энтерит и гастрит, т. е. воспалительными процессами тонкой кишки и желудка, но может проявиться и без них.
От него страдают не только взрослые, но и дети, у которых наблюдается дефицит защитного барьера слизистой толстого кишечника.
Из-за схожести симптомов колита кишечника его нередко принимают за синдром раздражённого кишечника, однако в последнем случае отсутствует связь с толстой кишкой.
Классификация заболевания осуществляется с учётом различных параметров. Ознакомиться с ними, видами колита и их различиями можно в нашей таблице ниже:
| Вид | Чем характеризуется? |
| По течению | |
| Острый колит | Характеризуется ярко проявленными симптомами в виде специфических болевых ощущений в области живота, вздутия, наличия кровяной примеси в кале, тошноты и позывов к опорожнению кишечника. Нередко переходит во хронический колит, язву кишечника, может открыться кровотечение. Сопровождается воспалительными процессами тонкой кишки и желудка. |
| Хронический колит кишечника | Характеризуется аномальными изменениями в структуре слизистой из-за длительного воспаления: происходит дистрофия поражённых тканей, провоцирующие нарушения функций толстой кишки. Симптоматика острого колита на этой стадии угасает, но периодически проявляется обострениями. В 30% случаев развивается вследствие таких кишечных инфекций, как дизентерия или сальмонеллёз. Нередко появляется на фоне дисбактериоза после длительного приёма антибиотиков. |
| По распространённости патологического процесса | |
| Диффузный колит | Охватывает два и более отделов органа и сопровождается яркой симптоматикой:
|
| Сегментарный | Охватывает только один отдел кишечника:
|
| По изменениям, происходящим в слизистой | |
| Язвенный колит кишечника | Проявляется отёками слизистой и появлением на ней язв. |
| Геморрагический | Появляются очаги кровоизлияний. |
| Атрофический | Становится причиной атрофических процессов всего органа или его части. |
| Спастический колит кишечника | Отличается спазмами и снижением перистальтики кишечника. |
| Эрозивный | На слизистой появляются эрозии, но в целом изменения несущественны. |
Этиология колита
Перед тем, как приступить к лечению колита кишечника у взрослых и детей, нужно правильно установить причину заболевания.
Она может быть разной: начиная с неправильного режима питания или потребления некачественных продуктов — и заканчивая кишечными инфекциями или осложнений болезней ЖКТ.
Негативную роль может сыграть и приём антибиотиков в течение длительного времени. Исходя из этиологии, выделяют разные виды колита.
| Вид колита | Инициирующий фактор развития |
| Инфекционный | Проникновение патогенной микрофлоры в кишечник: бактерии рода Shigella, стрепотококки, кишечная палочка, прочие. |
| Механический | Раздражение стенок кишечника за счёт воздействий механического характера. |
| Аллергический | Индивидуальная непереносимость тех или иных продуктов питания. |
| Медикаментозный | Развивается после неконтролируемого приёма медикаментов, в частности — антибиотиков или НПВС. |
| Ишемический | Причина — закупорка ветвей брюшной аорты, обеспечивающих кровью толстый кишечник. |
| Атонический | Появляется на фоне процессов старения организма исключительно у людей пожилого возраста. |
| Язвенный | Этиология не выяснена. |
Симптомы колита кишечника
| Острый колит: | Хронический колит: |
|
|
Диагностика колита
Диагностика колита предусматривает сбор анамнеза, физикальные, инструментальные и лабораторные исследования. Анализы при колите предусматривают следующее:
- Общий анализ крови и урины для выявления признаков воспаления;
- Биохимический анализ крови;
- Проверка кала на дисбактериоз, бело-кальпротектин и наличие яиц гельминтов.
Что касается физикального обследования, то оно предусматривает:
- пальпацию области живота;
- пальцевое исследование;
- аноскопию.
Использование инструментальных методик направлено на визуальное исследование состояния слизистой оболочки кишечника и дифференцирование обычного колита от язвенного. В процессе проводят:
- Ирригоскопию — рентгенография с применением контрастирования бариевой взвесью для изучения состояния слизистой толстой кишки;
- Колоноскопию — осуществляется забор материала из кишечника для проведения гистологического обследования и исключения наличия новообразований злокачественной природы;
- Фиброилеоколоноскопию — изучают состояние кишечника изнутри при помощи специального оборудования с целью точно определить локализацию воспалительных процессов и стадию их развития;
- УЗИ органов брюшной полости — позволяет определить наличие патологических процессов и изменения, к которым они привели;
- Ангиографию — проводится при подозрениях на то, что колит возник из-за нарушений кровообращения в области кишечника для визуализации сосудов, питающих его.
Если своевременно не провести диагностику и не приступить к адекватному лечению колита, он может стать причиной развития перитонита, характеризующегося прободением стенки толстого кишечника или кровотечением. Последнее приведёт к формированию спаек и сужения кишечника и, как следствие — его непроходимости.
Лечение колита
Подбор тактики лечения осуществляется индивидуально, с учётом причины заболевания, а также запущенности процесса, вовлечённости в него других органов ЖКТ.
| Методика лечения колита | В чём заключается? Какие цели преследует? |
| Медикаментозная | Направлена на купирование воспалительных процессов и их проявлений. Предусматривает приём следующих фармакологических препаратов:
|
| Лечебная диета | Индивидуально разработанная диета — неотъемлемая составляющая лечения колита. Она позволяет минимизировать нагрузку на органы желудочно-кишечного тракта, стимулирует процессы заживления слизистой и нормализует перистальтику. В первый день рекомендуется голодание с частым потреблением чистой воды, после этого приём пищи происходит по шесть раз в день небольшими порциями. Из рациона исключают жаренную пищу, острые, кислые, сладкие и газообразующие продукты. Конкретный список согласовывается с врачом. |
| Местная терапия | Практикуется при проктосигмоидите в виде микроклизм с отварами календулы или ромашки. |
| Хирургическая | Применяется крайне редко при наличии особых показаний: переход обычного колита в язвенный или при быстром прогрессировании ишемического колита. Если имеются проявления тромбоза или эмболия веток брюшной аорты, удаляют участок кишки или проводят эндоскопическую тромбоэмболэктомию. |
Профилактика колита
Профилактические мероприятия достаточно просты, но их проведение сведёт к минимуму риск заболеть таким неприятным недугом, как колит. Они предусматривают:
- правильное сбалансированное питание;
- своевременное определение и лечение болезней органов ЖКТ;
- соблюдение гигиены;
- регулярное посещение гастроэнтеролога (при имеющихся заболеваниях ЖКТ).
Курс лечения колита кишечника в Москве приглашает пройти сеть клиник «Доктор рядом». Мы располагаем современным диагностическим оборудованием, позволяющим точно поставить диагноз, установив причину развития патологического состояния.
У нас работают специалисты высокой квалификации с многолетним опытом практической работы, которые индивидуально разработают тактику устранения проблемы и добьются наилучших результатов.
Звоните и записывайтесь к нам на приём не откладывая: +7 (495) 154-92-31!
 Симптомы колита Острый колит сопровождается сильными болезненными ощущениями, пациенты отмечают резь и спазмы в животе и в области прямой кишки (тенезмы). Для хронического воспаления характерны колики и ощущение тяжести в животе. У пациентов могут наблюдаться запоры, водянистая диарея, иногда с кровью и слизью, бурление в животе, ложные позывы к дефекации, усталость, повышение температуры тела. При болезни Крона присутствуют ректальные кровотечения, боль в животе, диарея, лихорадка, анемия, поражения анальной и перианальной области с формированием свищей, язв, анальных трещин. Нередко бывают внекишечные проявления – артриты, поражения глаз, афтозный стоматит, узловатая эритема – эти поражения отмечены у трети пациентов с БК и неразрывно связаны с воспалением кишечника. В клинической картине неспецифического язвенного колита также отмечаются боли, тенезмы, появление крови в кале и диарея в ночные часы. Как и при БК, развитие НЯК сопровождается внекишечными поражениями кожи, полости рта, суставов, органов зрения.
Симптомы колита Острый колит сопровождается сильными болезненными ощущениями, пациенты отмечают резь и спазмы в животе и в области прямой кишки (тенезмы). Для хронического воспаления характерны колики и ощущение тяжести в животе. У пациентов могут наблюдаться запоры, водянистая диарея, иногда с кровью и слизью, бурление в животе, ложные позывы к дефекации, усталость, повышение температуры тела. При болезни Крона присутствуют ректальные кровотечения, боль в животе, диарея, лихорадка, анемия, поражения анальной и перианальной области с формированием свищей, язв, анальных трещин. Нередко бывают внекишечные проявления – артриты, поражения глаз, афтозный стоматит, узловатая эритема – эти поражения отмечены у трети пациентов с БК и неразрывно связаны с воспалением кишечника. В клинической картине неспецифического язвенного колита также отмечаются боли, тенезмы, появление крови в кале и диарея в ночные часы. Как и при БК, развитие НЯК сопровождается внекишечными поражениями кожи, полости рта, суставов, органов зрения.