Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Тонзиллит: причины появления, симптомы, диагностика и способы лечения.
Определение
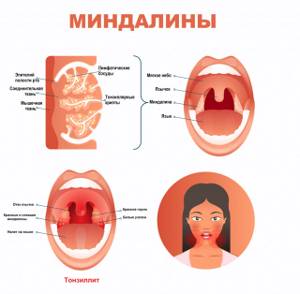
Тонзиллит – инфекционное заболевание, которое проявляется местным воспалением одной или нескольких миндалин глотки, чаще небных. Является самым распространенным инфекционным заболеванием в мире, а боль в горле, в свою очередь, – самой частой жалобой при обращении за медицинской помощью. Небные миндалины выполняют защитную функцию, участвуют в образовании местного и общего иммунитета. Причины появления тонзиллита Причиной тонзиллитов являются вирусы и бактерии. Заражение происходит воздушно-капельным или контактно-бытовым путем. Нередко причиной тонзиллита становится инфекция ротовой полости (кариозные зубы и др.) и околоносовых пазух.
Среди вирусов, вызывающих тонзиллит, первостепенную роль играют аденовирус, вирус парагриппа, риновирус, респираторно-синтициальный вирус, вирус Эпштейна–Барр, энтеровирус Коксаки В.
Основным бактериальным возбудителем является бета-гемолитический стрептококк группы А, из-за него и стали называть тонзиллит «ангиной». Не исключено воздействие других микроорганизмов: микоплазм, хламидий, спирохет (в этом случае заболевание носит название ангины Симановского–Плаута–Венсана). Дифтерийная палочка (Corynebacterium diphtheriae) вызывает дифтерию – опасную инфекцию, которая протекает с воспалением глотки и миндалин. Реже причиной воспаления миндалин становятся грибки. По утверждению ученых, у детей до трех лет чаще возникает вирусный тонзиллит, а до двух лет роль стрептококка в развитии тонзиллита практически исключена, равно как и у людей старше 45 лет.
Классификация заболевания
Тонзиллит протекает остро или хронически. Острый тонзиллит – это первичное воспаление, когда местом возникновения и протекания заболевания являются миндалины. Вторичное острое воспаление возникает на фоне инфекционных заболеваний, таких как дифтерия, корь, скарлатина и т.д., а также онкологических заболеваний крови (например, лейкозов) или патологических состояний, сопровождающихся снижением количества клеток крови, отвечающих за борьбу с бактериями и вирусами (например, агранулоцитоз).
Хронический неспецифический тонзиллит может протекать контролируемо с малым числом обострений, то есть в компенсированной форме, или с частыми обострениями и развитием токсико-аллергических реакций – в декомпенсированной форме. Хронический тонзиллит вызывают различные бактерии и вирусы. Только в 30% случаев у детей и в 15% случаев у взрослых обнаруживают b-гемолитический стрептококк группы А.
Хронический специфический тонзиллит встречается на фоне туберкулеза, сифилиса и некоторых других заболеваний.
Симптомы тонзиллита
Инкубационный период (время от попадания возбудителя в организм до развития клинических проявлений) полностью зависит от свойств вируса или бактерии, а также состояния иммунитета человека. При заражении стрептококком он длится максимум пять дней, но чаще заболевание развивается в течение нескольких часов. Общим для всех видов острых тонзиллитов является:
- боль в горле, усиливающаяся при глотании, иногда такой интенсивности, что приводит к отказу от еды;
- повышение температуры тела вплоть до 38–40°С;
- увеличение шейных лимфатических узлов;
- симптомы интоксикации – чувство недомогания, разбитость, слабость.
При осмотре миндалины отечны и увеличены. Видна прозрачная пленка на поверхности миндалин, мелкие пузырьки с прозрачным содержимым, маленькие с булавочную головку белые точки, островки грязно-желтого налета, язвы, покрытые серо-желтым или грязно-зеленым налетом. При этом в процессе может быть задействована одна или обе миндалины. Следует обращать внимание на сопутствующие симптомы: воспаление конъюнктивы глаз, насморк, кашель, увеличение печени и селезенки, других групп лимфоузлов и т.д. Хронический тонзиллит может давать о себе знать периодическим воспалением миндалин (не стоит путать обострение хронического тонзиллита с острым тонзиллитом) и общей реакцией организма на постоянное нахождение микробного агента в виде токсических и аллергических процессов. В течение болезни миндалины замещаются соединительной тканью. Часто миндалины наполнены жидким гноем или гнойными пробками, они могут быть немного увеличены и разрыхлены. Небные дужки (валики вокруг миндалин) отечные, красные. Немного увеличены шейные лимфатические узлы. Токсико- аллергические явления выражаются периодическим подъемом температуры тела чуть выше 37°С, повышенной утомляемостью, пониженной трудоспособностью, могут возникнуть боли в суставах, нарушения сердечного ритма, боли в сердце, нарушения в работе почек. Диагностика тонзиллита Диагностика тонзиллита не представляет трудностей и основывается на опросе и осмотре пациента. Сложнее разобраться, какой возбудитель вызвал заболевание. На этом этапе с помощью лабораторных исследований важно подтвердить или исключить наличие b-гемолитического стрептококка группы А. С этой целью исследуют клиническую кровь и мочу; проводят бактериологическое исследование мазка с небных миндали и задней стенки глотки до начала лечения и приема местных препаратов; выполняют посев на b-гемолитический стрептококк группы А, а также экспресс-тест для определения стрептококка группы А. При подозрении на инфекционный мононуклеоз проводят анализы:
- на выявление антител IgМ к вирусу Эпштейна–Барр;
К каким врачам обращаться С симптомами тонзиллита необходимо обратиться к терапевту, педиатру, врачу общей практики, отоларингологу. При необходимости пациент будет направлен к инфекционисту или гематологу.
Лечение тонзиллита
Лечение тонзиллита чаще всего проходит в домашних условиях. Помня о заразности заболевания, следует по возможности выделить больному отдельную комнату. Вопрос госпитализации рассматривается индивидуально, лечению в больнице подлежат люди с тяжелым течением заболевания, при развитии осложнений, а также при высоких рисках распространения инфекции. Немаловажную роль играет соблюдение режима — нужно достаточно отдыхать в этот период, пить больше теплой жидкости, питаться нейтральной и мягкой по консистенции пищей, исключить острое, соленое, жареное, кислое.
Медикаментозное лечение зависит от возбудителя заболевания.
Антибиотики назначают только при подтвержденной бактериальной инфекции! Неоправданное назначение антибиотиков при вирусном тонзиллите не спасает от возможных бактериальных осложнений. Антибактериальные препараты группы пенициллинов, примененные в острый период инфекционного мононуклеоза, могут привести к жизнеугрожающему состоянию — системному васкулиту (воспалению мелких сосудов), который проявляется сыпью на коже. Системный васкулит требует срочной госпитализации. Если тонзиллит вызван b-гемолитическим стрептококком группы А, лечение антибиотиками проводится обязательно, так как велик риск осложнений. Как при вирусных, так и при бактериальных тонзиллитах используют местные антисептические и обезболивающие препараты в виде пастилок, растворов, спреев. Применение местных препаратов у детей должно проходить под строгим контролем врача-педиатра с учетом возраста ребенка. Для уменьшения сильной боли в горле допустимо применение обезболивающих препаратов. Лечение хронического тонзиллита в компенсированной форме заключается в периодическом промывании небных миндалин растворами антисептиков (процедуру выполняет врач), ежедневной гигиене полости рта, применении иммуномодуляторов. Важно санировать полость рта, носа, околоносовых пазух. При обострениях возможно обоснованное применение антибиотиков. При декомпенсированном течении хронического тонзиллита с выраженным влиянием на сердце и почки показано хирургическое удаление небных миндалин.
Осложнения
Гнойные осложнения возможны и при вирусном, и при бактериальном тонзиллите. Изолированное скопление гноя (абсцесс) может развиться вокруг миндалин (паратонзиллярный абсцесс), вокруг глотки и за ней (парафарингеальный и заглоточный абсцессы — чаще возникают у детей до 6 лет). При присоединении осложнений возникает новая волна подъема температуры тела, нарастает боль в горле, увеличиваются лимфатические узлы, становится трудно глотать. Негнойные осложнения острого стрептококкового тонзиллита развиваются из-за антигенной мимикрии. В-гемолитический стрептококк группы А в своей структуре имеет белок, очень похожий на белок, присутствующий в тканях сердца, почек и суставов человека. Иммунная система начинает бороться со стрептококком и попутно атакует собственные клетки. В этом случае возможны следующие состояния:
- острая ревматическая лихорадка — возникает через две-три недели после выздоровления, проявляется покраснениями на коже в виде колец, воспалением ткани сердца (в исходе не исключено развитие пороков сердца), воспалением суставов, непроизвольными движениями тела;
- постстрептококковый гломерулонефрит — поражение почек, которое проявляется выделением мочи с кровью, отеками, повышением артериального давления, уменьшением количества мочи, при ее исследовании обнаруживается повышение содержания белка;
- постстрептококковый реактивный артрит протекает с болями и отеками крупных, чаще коленных, суставов;
- токсический шок, вызванный стрептококком, характеризуется нарушением работы множества органов и систем (полиорганной недостаточностью) и нередко приводит к летальному исходу.
Профилактика заболевания Профилактика возникновения острого тонзиллита сводится к соблюдению личной гигиены и поддержанию состояния иммунной системы на должном уровне: важно сбалансированно питаться, высыпаться, регулярно выполнять физические упражнения или практиковать активные виды отдыха. В период распространения острых респираторных вирусных инфекций следует избегать мест большого скопления людей.
Источники:
- Клинические рекомендации «Острый тонзиллит и фарингит (Острый тонзиллофарингит)». Разраб.: Национальная медицинская ассоциация оториноларингологов, Альянс клинических химиотерапевтов и микробиологов, Союз педиатров России, Евро-Азиатское общество по инфекционным болезням. – 2021.
- Клинические рекомендации «Хронический тонзиллит». Разраб.: Национальная медицинская ассоциация оториноларингологов, Альянс клинических химиотерапевтов и микробиологов, Объединение ЛОР-педиатров. – 2021.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Лечение флегмонозной ангины
Паратонзиллярный абсцесс (паратонзиллит) – воспаление околоминдаликовой клетчатки, спровоцированное развитием бактериальной флоры. Патология часто возникает на фоне стрептококкового фарингита или острого тонзиллита.
Паратонзиллит – вторичное заболевание, которое возникает через 5-7 дней после инфицирования гланд.
Развитию гнойного абсцесса способствует снижение резистентности организма, аутоиммунные нарушения и дефицит витаминов в организме. Запоздалое лечение патологии влечет за собой обширный отек тканей, который может привести к стенозу глотки.
Этиология заболевания
Что такое паратонзиллярный абсцесс? Околоминдаликовый абсцесс(флегмонозная ангина) провоцируется преимущественно гноеродными бактериями.
При гнойном воспалении лимфаденоидных образований болезнетворные микробы, локализующиеся в лакунах и фолликулах гланд, проникают в околоминдаликовую клетчатку.
Патологические процессы приводят к разрыхлению и отеку тканей, вследствие чего наблюдается гипертрофия слизистых оболочек.
Ключевую роль в развитии патологии играет снижение местного и общего иммунитета, которому способствует:
- гиповитаминоз;
- хроническое воспаление ЛОР-органов;
- нарушение метаболических процессов;
- аутоиммунные сбои;
- нерациональный прием медикаментов;
- перикоронарит (воспаление десен);
- хронический синусит;
- сахарный диабет;
- вторичный иммунодефицит.
При развитии паратонзиллита патогены поражают ткани, окружающие небные миндалины. С током крови в очаги воспаления проникает большое количество иммунных клеток (нейтрофилы, фагоциты), которые уничтожают гноеродные бактерии. В связи с нарушением дренажной функции лимфоидных образований, в околоминдаликовой клетчатке начинает скапливаться гнойный экссудат, вследствие чего образуется гнойник.
Клиническая картина
Флегмонозная ангина характеризуется острым началом, однако первые признаки воспаления околоминдаликовой клетчатки проявляются за несколько суток до образования гнойников. По мере прогрессирования болезни пациенты начинают жаловаться на односторонние боли в области небной миндалины, которые со временем только усиливаются.
Как понять, что развился паратонзиллярный абсцесс? Симптомы заболевания специфичны, о развитии патологии зачастую свидетельствуют:
- тризм;
- отечность языка;
- миалгия;
- болезненное глотание;
- боли в ухе;
- гиперсаливация;
- нарушение фонации;
- гнилостный запах изо рта;
- фебрильная лихорадка;
- отечность шеи;
- гипертрофия лимфоузлов.
Следует отметить, что симптомы паратонзиллярного абсцесса имеют несколько важных отличий от клинических проявлений острого тонзиллита, а именно:
- сильные боли в глотке, иррадиирующие в голову и ухо;
- «прострелы» в горле при повороте головы;
- периодические спазмы жевательных мышц.
Важно! Заболевание быстро прогрессирует и вызывает тяжелые осложнения, такие как медиастинит и системное воспаление (сепсис).
Стадии паратонзиллита
Хронический тонзиллит является одним из основных провоцирующих факторов, приводящих к абсцессу небных миндалин и окружающих тканей. Своевременная диагностика и терапия ЛОР-патологии снижает риск развития системных осложнений, часть из которых может привести к инвалидности и летальному исходу. Флегмонозная ангина проходит несколько стадий развития, к числу которых относятся:
| гиперемия (покраснение) околоминдаликовой клетчатки | разрыхление слизистой оболочки в области гланд, острые боли при глотании, иррадиирующие в ухо, фебрильная лихорадка, гиперсаливация |
| формирование абсцесса | уплотнение тканей в месте воспаления, лихорадочное состояние, появление гнойника с желтоватым содержимым в области небной миндалины |
| парафарингеальный абсцесс | ухудшение самочувствия, гипертрофия шейных и подчелюстных лимфоузлов, отек шеи |
На стадии формирования абсцесса не исключена возможность самостоятельного вскрытия гнойника. Эвакуация гнойного экссудата из пораженных тканей приводит к ослаблению симптоматики и улучшению самочувствия пациента. Однако в 35% случаев содержимое нарыва проникает в ткани горла, вследствие чего наблюдается генерализация патологических процессов.
Формы флегмонозной ангины
В зависимости от места локализации абсцесса, флегмонозная ангина подразделяется на несколько видов. Точно определить форму патологии может только отоларинголог после фарингоскопического осмотра ротоглотки пациента. Согласно стандартной классификации, различают следующие формы паратонзиллита:
- задний – гнойный очаг располагается между гландой и задней небной дужкой;
- передний – абсцесс локализуется за верхним полюсом воспалившейся миндалины;
- наружный – гнойник образуется в околоминдаликовой клетчатке снаружи от гланды;
- нижний – очаг гнойного воспаления формируется возле нижнего полюса миндалины.
В 85% случаев диагностируется передний и задний паратонзиллит, так как именно в этих областях околоминдаликовая клетчатка разрыхляется больше всего.
Боковой абсцесс миндалины и окружающих тканей вызывает наибольший дискомфорт и болезненные ощущения при глотании слюны. Гнойные массы проникают в мягкие ткани шеи, что нередко приводит к развитию лимфаденита и гнойного воспаления грудной клетки.
Особенности терапии
В зависимости от стадии развития ЛОР-патологии и клинических проявлений, лечение паратонзиллита проводится тремя методами:
- консервативная терапия – использование медпрепаратов паллиативного (симптоматического) и этиотропного действия, физиотерапевтических процедур и аппаратного лечения;
- хирургическое лечение – дренирование абсцессов с последующим введением противовоспалительных лекарств в очаги поражения;
- комплексная терапия – сочетание средств консервативного и оперативного лечения.
Важно! Альтернативные методы терапии с использованием лекарственных отваров могут применяться только на стадии регресса патологических процессов в ЛОР-органах.
Каким способом лучше лечить паратонзиллярный абсцесс? Лечение патологии на ранних стадиях развития может ограничиваться приемом медикаментов антибактериального и противовоспалительного действия.
Однако в случае распространения гнойного воспаления вглубь тканей глотки целесообразнее прибегать к комплексной терапии, предполагающей хирургическое удаление пораженных тканей и прием необходимых препаратов.
Антибактериальная терапия
Какими препаратами можно вылечить паратонзиллит? Лечение гнойного воспаления должно сопровождаться приемом препаратов антимикробного действия. Антибактериальная терапия нацелена на уничтожение гноеродных бактерий не только в очагах поражения, но и во всем организме.
Септическое воспаление гланд и околоминдаликовых тканей лечится с помощью пенициллинов, цефалоспоринов и макролидов.
При отсутствии положительного эффекта в схему терапии включают антибиотики широкого спектра действия, устойчивые к бета-лактамазам.
Противомикробные средства не только устраняют патогенную флору в очагах воспаления, но и препятствуют развитию тяжелых осложнений. К числу самых действенных препаратов можно отнести:
- «Флемоксин»;
- «Ампициллин»;
- «Цефепим»;
- «Азитрал»;
- «Спарфлоксацин».
Важно! Злоупотребление антибиотиками влечет за собой развитие псевдомембранозного колита и отека Квинке.
В случае формирования абсцессов в околоминдаликовой ткани консервативная терапия оказывается малоэффективной. Ликвидировать нагноение можно при внутривенном введении глюкокортикостероидных препаратов и дренировании гноя.
Местная терапия
Гланды, пораженные воспалением, вызывают резкие боли в горле и отек окружающих тканей. Купировать неприятные проявления позволяют препараты местного действия. Санирующие процедуры с применением препаратов антисептического действия ускоряют регресс воспалительных реакций, за счет чего ускоряется процесс выздоровления.
Для полоскания горла целесообразнее использовать такие препаратыанальгезирующегои антимикробного действия:
- «Биопарокс»;
- «Раствор люголя»;
- «Гексетидин»;
- «Мирамистин»;
- «Фузафунгин»;
- «Йодинол».
Предотвратить воспалительные процессы в паратонзиллярной области позволяют нестероидные лекарства антифлогистического действия. Они препятствуют биосинтезу медиаторов воспаления, вследствие чего устраняется отечность и болезненность в очагах поражения. При лечении флегмонозной ангины рекомендуется применять «Фенацитин», «Ибупрофен», «Нурофен», «Парацетамол» и т.д.
Хирургическое лечение
- В тех случаях, когда гнойник «просвечивается» через мерцательный эпителий, его вскрывают скальпелем.
- После удаления гнойного экссудата в пораженные ткани вводят лекарственные препараты, чтобы ускорить заживление.
- Хирургическое лечение паратонзиллита противопоказано пациентам, страдающим цингой, сердечно-сосудистыми заболеваниями и тромбозом мозговых сосудов.
Дренирование паратонзиллярной области, произведенное в фазе инфильтрата, оказывает выраженное терапевтическое действие. Удаление гноя способствует регрессу воспалительных реакций и субъективных симптомов. Однако следует учесть, что хирургическое вмешательство относят к методам паллиативной терапии. Если не устранить причину возникновения абсцесса, в пораженной области гной образуется снова.
Клинический прогноз
В случае своевременного обращения к специалисту клинический прогноз флегмонозной ангины благоприятный. При устранении основных причин развития патологии, рецидивы встречаются крайне редко. Однако запоздалое лечение гнойного воспаления в горле влечет за собой развитие сепсиса, некроза тканей, тромбофлебита и инфекционно-токсического шока.
Чтобы снизить вероятность повторного развития абсцесса, рекомендуется:
- вовремя лечить обострение хронических заболеваний;
- следить за здоровьем зубов и десен;
- отказаться от табакокурения;
- 2 раза в год проходить иммуностимулирующую терапию;
- принимать витаминно-минеральные комплексы.
Снижение резистентности организма – одна из основных причин развития инфекционных заболеваний в органах дыхания. Укрепление иммунитета многократно снижает риск инфицирования ЛОР-органов и, соответственно, развития флегмонозной ангины.
Гусейнова Ирада
Источники: medscape.com, health.harvard.edu, medicalnewstoday.com.
Острый тонзиллофарингит. Клинические рекомендации
Острый тонзиллофарингит, антимикробная терапия
Список сокращений
- АСЛ-О – антистрептолизин-О
- АМТ – антимикробная терапия
- БГСА – бета-гемолитический стрептококк группы А
- МКБ 10 – международная классификация болезней 10 пересмотра
- НПВС – нестероидные противовоспалительные средства
- ОТФ – острый тонзиллофарингит
Термины и определения
Острый тонзиллофарингиит (ОТФ) – острое инфекционное воспаление слизистой оболочки и лимфатических структур ротоглотки (небные миндалины, лимфоидные фолликулы задней стенки глотки).
Экспресс-тест на бета-гемолитический стрептококк группы А – иммунохроматографический метод экспресс-диагностики качественной оценки наличия антигена БГСА в материале со слизистой оболочки ротоглотки, выполняемый «у постели больного» в течение 5-15 минут.
1. Краткая информация
1.1 Определение
Острый тонзиллофарингит (ОТФ) – острое инфекционное воспаление слизистой оболочки и лимфатических структур ротоглотки (небные миндалины, лимфоидные фолликулы задней стенки глотки).
Сам термин ОТФ является объединяющим для острого воспаления небных миндалин (острый тонзиллит) и острого воспаления задней стенки глотки (острый фарингит), однако в подавляющем большинстве случаев имеет место воспаление обеих локализаций (за исключением фарингита у пациента, перенесшего тонзиллэктомию) [1].
В настоящее время предлагается отказаться от термина «ангина», т.к. ее классификация, основанная на фарингоскопической картине не коррелирует как с этиологией, так и терапевтической тактикой.
1.2 Этиология и патогенез
Наиболее частыми возбудителями ОТФ являются респираторные вирусы (аденовирус, вирус парагриппа, респираторно-синтициальный вирус, риновирус). Возможна роль энтеровирусов (Коксаки В), вируса Эпштейна-Барр.
Среди бактериальных возбудителей первостепенное значение имеет бета-гемолитический стрептококк группы А (БГСА, или Streptococcus pyogenes). Ряд авторов указывает на определенную роль других бактериальных возбудителей, таких как стрептококки групп С и G, Streptococcus pneumoniae, Arcanabacterium haemolyticum, анаэробы, Mycoplasma pneumonia и Chlamydia pneumonia.
Тем не менее, отсутствие доказательств участия указанных микроорганизмов в формировании осложнений острого тонзиллофарингита и практическая невозможность дифференцировать носительство подобной флоры от ее непосредственного этиологического значения заставляют с определенной долей критики относиться к приведенным данным и необходимости проведения антибактериальной терапии в отношении этих возбудителей[2].
Еще более редкие бактериальные возбудители острых тонзиллитов – спирохеты (ангина Симановского-Плаута-Венсана), анаэробы. Нельзя забывать, что острый тонзиллит – один из основных симптомов таких заболеваний, как дифтерия (Corynebacterium diphtheriae), гонорея (Neisseria gonorrhoeae) [3].
Основным возбудителем микотического поражения ротоглотки являются дрожжеподобные грибы рода Candida, вызывающие заболевание у 93% больных [4].
Тем не менее, Candida albicans, являясь нормальным обитателем ротоглотки, вызывает патологические процессы в основном в условиях системного или местного иммунодефицита и грань между нормальным носительством, дизбиозом ротоглотки и орофарингеальным кандидозом весьма размыта. Скорее всего, стоит ориентироваться на выраженность местных воспалительных реакций и системного воспалительного ответа.
1.3 Эпидемиология
ОТФ относится к наиболее распространенным состояниям в амбулаторной практике у детей и взрослых. Боль в горле, как главный симптом ОТФ, является самой частой причиной обращения за амбулаторной медицинской помощью или самолечения.
По данным статистики, в США ежегодно врачами общей практики и педиатрами осуществляется до 15 миллионов консультаций в связи с подобной жалобой. С БГСА связано от 5 до 15% случаев острых тонзиллофарингитов во взрослой популяции и 20-30% — у детей [5].
Микотическое поражение глотки занимает второе место в общей структуре грибковых поражений ЛОР-органов. У детей до 3 лет чаще всего встречается острая респираторная вирусная инфекция, при этом вероятность БГСА-тонзиллита в возрасте до 2 лет минимальная (3%).
Наибольшая распространенность острого стрептококкового тонзиллофарингита имеет место в детском (>3 лет) и пиком в подростковом возрасте. У людей старше 45 лет вероятность стрептококковой этиологии опять же становится минимальной [3, 6].
1.4 Кодирование по МКБ 10
- J02.0 – Острый стрептококковый фарингит;
- J02.8 – Острый фарингит, вызванный другими уточненными возбудителями;
- J02.9 – Острый фарингит неуточненный;
- J03.0 – Острый стрептококковый тонзиллит;
- J03.
8
– Острый тонзиллит, вызванный другими уточненными возбудителями; - J03.9 – Острый тонзиллит неуточненный;
- В00.2 – герпетический гингивостоматит и фаринготонзиллит [вызванный вирусом простого герпеса];
- В08.
5
– энтеровирусный везикулярный фарингит, или «герпангина»; - В27 – при инфекционном мононуклеозе.
1.5 Классификация
По локализации: острый тонзиллит, острый фарингит, острый тонзиллофарингит (постановка и кодировка диагноза может базироваться на определении преобладания выраженности воспаления того или иного отдела ротоглотки).
По этиологии: стрептококковый, нестрептококковый (или вирусный), грибковый.
2. Диагностика
2.1 Жалобы и анамнез
Основной жалобой при ОТФ является дискомфорт или боль в горле, усиливающиеся при глотании. При неосложненном течении, как правило, боль имеет симметричный характер.
При выраженном вовлечении в воспалительный процесс боковых столбов глотки и/или реактивном отеке паратонзиллярной клетчатки возможна иррадиация в ухо, особенно выраженная при глотании.
В раннем детском возрасте, при невозможности вербализовать или правильно описать болевые ощущения, обращает на себя внимание отказ ребенка от еды или от проглатывания пищи, предпочтение гомогенной или жидкой пищи.
Как правило, специфические данные анамнеза отсутствуют, за исключением эпидемиологических данных об очаге острой стрептококковой инфекции (однако в последнее время вспышки острого стрептококкового тонзиллофарингита достаточно редки).
2.2 Физикальное обследование
- Рекомендовано при проведении общего осмотра оценивать системные проявления.
- Уровень убедительности рекомендаций – B (уровень достоверности доказательств — II).
Паратонзиллярный абсцесс
Паратонзиллярный абсцесс — это гнойная полость, расположенная в тканях, на уровне мягкого нёба над нёбной миндалиной. Чаще всего такое гнойное воспаление возникает на фоне перенесённой ангины или обострения хронического тонзиллита.
Гнойное поражение может быть справа или слева в глотке, а может быть двусторонним. Лечение паратонзиллярного абсцесса, как правило, хирургическое. Консервативная терапия проводится на начальном этапе воспаления. Паратонзиллярный абсцесс часто приводит к удалению гланд.
Причины, симптомы и методы лечения абсцесса — тема нашей новой статьи.
Паратонзиллярный абсцесс представляет собой загноившуюся полость. Она локализуется в тканях, на уровне мягкого нёба над нёбной миндалиной. Эти ткани называются паратонзиллярной клетчаткой.
Понятие «паратонзиллярный абсцесс» — это уже гнойный процесс. Ему предшествуют такие диагнозы, как паратонзиллит и флегмонозная ангина.
Все эти три диагноза описывают перетекание одного состояния в другое, более тяжёлое.
Болезнь является высшей степенью воспаления гланд и одной из самых тяжёлых форм гнойного поражения глотки. Одна треть случаев развития паратонзиллита приходятся на осложнения болезни «хронический тонзиллит». Также флегмона может образоваться в средостении — диагноз звучит как медиастинит. Это может произойти, если проигнорировать лечение болезни.
Чаще всего этот диагноз ставят в молодом возрасте — до тридцати — тридцати пяти лет.
Воспаление может протекать в нескольких формах в зависимости от места его локализации. Также может быть односторонним (при поражении слева мы говорим про левосторонний паратонзиллярный абсцесс, при поражении справа — про правосторонний паратонзиллярный абсцесс), реже — двусторонним.
Лечение левостороннего абсцесса горла, равно как и лечение правостороннего абсцесса, должно проводиться только под контролем врача — оториноларинголога. Попытки лечить заболевание в домашних условиях не только неэффективны, но и опасны, поскольку могут спровоцировать серьёзные осложнения заболевания.
Причины, признаки, симптомы и лечение паратонзиллярного абсцесса — темы нашей новой статьи.
Причины заболевания
Паратонзиллит возникает при попадании болезнетворных микроорганизмов в ткани, находящиеся вокруг гланд.
Возбудители заболевания — стрептококки, стафилококки, грибы.
Как же попадает в околоминдаликовую клетчатку патогенные микроорганизмы? Причин запуска воспалительного процесса может быть несколько:
- недолеченная ангина, когда бактерии из нёбных миндалин проникают в близлежащие ткани;
- обострение хронического тонзиллита, когда патогенная микрофлора также проникает из гланд;
- стоматологические заболевания — например, кариес (инфекция попадает из ротовой полости), при этом необязательно, что и сами гланды воспалятся;
- травмирование тканей вокруг миндалин, в процессе чего возникает инфицирование;
- попадание инфекции с кровотоком;
- хронические скопления инфекции в организме (например, хронический гайморит);
- сахарный диабет;
- сниженный иммунитет;
- курение.
Обычно гнойное воспаление выступает как осложнение хронического или острого тонзиллита (ангины) — это наиболее частая причина болезни.
Воспалительный процесс может возникнуть слева или справа в глотке. Такое воспаление называют односторонним — соответственно левосторонним абсцессом или правосторонним. Если воспаление возникает и слева, и справа одновременно, это двусторонний тип воспаления.
Если за основу классификации брать место расположения гнойного «кармана», выделяют следующие разновидности заболевания:
- переднюю — наиболее распространённый тип диагноза; воспалению подвергаются ткани над гландами;
- заднюю, когда гнойное воспаление возникает между задней нёбной дужкой и гландой; такое воспаление может перекинуться на гортань;
- нижнюю, когда воспаление располагается у нижнего полюса миндалины, при этом передняя нёбная дужка смещается вперёд и вниз;
- наружную (боковую) — менее распространённая, но наиболее тяжёлая разновидность, при которой нагноившаяся полость возникает между краем миндалины и стенкой глотки. При этой форме болезни гной может прорваться в здоровые ткани шеи.
Симптомы паратонзиллярного абсцесса горла
Основной признак болезни — острая, нестерпимая боль в горле: признаки абсцесса справа — болевые ощущения, сосредоточенные в правой части глотки, слева — в её левой части, соответственно. Лишь в десяти процентах случаев боль возникает по обеим сторонам горла. Сначала боль ощущается во время глотания, затем перерастает в постоянную. Она может «отдавать» в ухо или зубы.
Затем присоединяются другие симптомы заболевания: увеличение температуры тела до высоких отметок (40℃), ломота в теле, головные боли.
В отдельных случаях могут наблюдаться специфические симптомы болезни:
- спазмы жевательных мыщц, в силу чего пациент с трудом открывает рот;
- ощущения присутствие в глотке постороннего предмета или кома;
- увеличение лимфоузлов;
- появление гнусавости в голосе;
- зловонный запах из ротовой полости;
- болевые ощущения во время поворота головы;
- наклон головы в сторону поражённой области или вперёд;
- затруднённое дыхание, появление одышки.
Иногда происходит самопроизвольное вскрытие гнойной полости, что приводит к стиханию признаков болезни и улучшению состояния больного.
Диагностика
Вовремя и, главное, правильно поставить диагноз — важный шаг на пути к выздоровлению. Постановку диагноза, также, как и лечение горла при абсцессе, осуществляет врач — оториноларинголог. Клиническая картина заболевания, как правило, настолько показательная, что поставить верный диагноз не составляет особой сложности.
На первичной консультации лор-врач собирает анамнез и жалобы пациента: уточняются наличие перенесённых недавно ангины или обострения хронического тонзиллита, стоматологических проблем или механических повреждений стенок глотки. Лор-врач выясняет, как проводилось лечение воспаления гланд (в случае тонзиллита), и когда самочувствие больного ухудшилось.
Затем производится непосредственный осмотр больного: у некоторых пациентов сразу заметен непроизвольный наклон головы в сторону воспалённой области глотки, чувствуется неприятный запах из ротовой полости, хорошо прощупываются увеличенные лимфоузлы.
Самым наглядным методом исследования при таком состоянии является фарингоскопия, которая позволяет определить область локализации абсцесса.
- Если мы имеем дело с боковой формой расположения флегмоны или при подозрении на развитие осложнений, пациенту назначают УЗИ и КТ шеи.
- Если вовремя не диагностировать проблему и не начать лечить горло, могут развиться опасные осложнения:
- флегмона шеи (гнойное воспаление тканей шеи);
- медиастинит — воспаление средостения;
- заражение крови;
- стеноз гортани, который может привести к удушью.
Подобные осложнения левостороннего абсцесса, равно как и правостороннего, могут закончиться летальным исходом.
Лечение паратонзиллярного абсцесса
На ранних стадиях заболевания применяются консервативные методы лечения, которые включают приём лекарственных препаратов и проведение физиотерапевтических процедур. Но такая схема терапии эффективна лишь при своевременной диагностике начального воспаления. При прогрессировании гнойного воспалительного процесса таких мер недостаточно.
Как лечить правосторонний абсцесс и левосторонний абсцесс, когда консервативные меры не помогают? Только хирургически! Проводятся следующие способы хирургического вмешательства:
- пункция паратонзиллярного абсцесса, которая позволяет эвакуировать гной из тканей;
- вскрытие загноившейся полости при помощи скальпеля;
- проведение тонзиллэктомии — удаления нёбных миндалин.
В десяти процентах случаев у пациента случается рецидив. Повторные паратонзиллярные абсцессы — прямое показание к удалению гланд!
После вмешательства пациенту назначается медикаментозная терапия, включающая приём антибактериальных, обезболивающих и жаропонижающих препаратов.
Лечение этого диагноза успешно и профессионально проводится в «Лор Клинике Доктора Зайцева». Чтобы записаться на приём к оториноларингологу, звоните, пожалуйста, по телефонам: +7 (495) 642-45-25 или +7 (926) 384-40-04.
Приходите! Мы вам обязательно поможем!
Паратонзиллит. Причины, симптомы и лечение
содержание
Паратонзиллит – одно из наиболее тяжелых состояний, с которыми приходится сталкиваться в оториноларингологической практике. В дословном переводе диагноз означает «воспаление вокруг миндалин» (тонзилл); суть патологии заключается, действительно, в проникновении патогенного микроорганизма в железы Вебера и околоминдальные мягкие ткани, – где и вспыхивает острый гнойный процесс.
Следует отметить, что очень близким понятием, а точнее говоря, исходом паратонзиллита является паратонзиллярный абсцесс: вследствие гнойного расплавления околоминдальной клетчатки образуется герметичная полость, заполненная некротическими массами. Выделяют три формы паратонзиллита, которые в поле зрения ЛОР-врача попадают с разной частотой: отечная (5%), инфильтративная (20%) и абсцедирующая (75%, т.е. абсолютное большинство больных оказываются на приеме уже с абсцессом).
В ряде источников подчеркивается, что указанные патоморфологические типы паратонзиллита на самом деле являются последовательными стадиями в динамике гнойно-воспалительного процесса. Красноречивым синонимом, отражающим тяжесть заболевания, служит «флегмонозная ангина» (как известно, ангиной называют острый тонзиллит; флегмона – разлитое, диффузное гнойное воспаление).
Согласно публикуемым эпидемиологическим оценкам, больные с паратонзиллитами ежегодно составляют 10-12% пациентов в специализированных оториноларингологических стационарах и отделениях. Заболеваемость зависит от возраста (страдают преимущественно молодые люди) и времени года (в холодный сезон паратонзиллиты регистрируются чаще). От пола заболеваемость не зависит.
2.Причины
По литературным данным, до 4/5 всех случаев паратонзиллита развивается на фоне хронического воспаления миндалин, причем сам паратонзиллит у 10-15% больных также обретает хронически-рецидивирующее течение (по другим источникам, у 17-20%). В роли возбудителя почти всегда выступают бактериальные культуры (стрептококки, стафилококки, пневмококки, кишечная палочка, клебсиеллы и др.), хотя иногда высевается грибковая (кандидозная) или комбинированная инфекция.
Возможен гематогенный путь инфицирования, поэтому к факторам риска относятся любые воспалительные очаги, особенно локализованные в непосредственной близости от миндалин (в частности, нередким явлением выступают одонтогенные паратонзиллиты, развившиеся на фоне нелеченного периостита, гингивита, кариеса и других стоматологических заболеваний).
Кроме того, вероятность паратонзиллита повышается при переохлаждениях, у лиц с ослабленным иммунитетом (независимо от причин иммунодефицита), а также у курильщиков табака.
3.Симптомы и диагностика
Классическая клиника флегмонозной ангины включает интенсивный болевой синдром с одной стороны: на долю двустороннего паратонзиллита приходится не более 10% всех случаев.
Боль резкая, усиливается при глотании (даже при «пустом» глотке), иррадиирует в челюсть и/или ухо.
Как правило, выражена симптоматика общей интоксикации: недомогание, головная боль, высокая температура, слабость, диссомния.
Дальнейшее прогрессирование сопровождается повышенным слюнотечением, спазмом жевательных мышц, дисфониями (гнусавость, нарушения артикуляции). Как правило, больной стремится принять вынужденную позу с наклоном головы к пораженной стороне.
Достаточно типичным является гнилостный запах изо рта.
В отсутствие медицинской помощи абсцесс может вскрыться спонтанно, что приводит к облегчению симптоматики.
Однако возможно затяжное течение, до двух недель и более; следует знать и помнить, что практически любое осложнение паратонзиллита носит жизнеопасный характер: распространенная флегмона шейных структур, вовлечение внутричерепных пространств и тканей (менингоэнцефалиты, абсцессы головного мозга), сепсис, массивные геморрагии и т.п.
Диагностика, как правило, не вызывает затруднений: паратонзиллит констатируется в ходе осмотра и фарингоскопии, анализа жалоб и анамнестических сведений. Дополнительно, в целях уточняющей и дифференциальной диагностики, могут быть назначены визуализирующие исследования: рентгенография, КТ, УЗИ. Обязательно отбирается материал для лабораторных анализов.
4.Лечение
Больного госпитализируют. Назначают мощную антибиотическую терапию. Если имеет место абсцесс, методом выбора служит его хирургическое вскрытие, эвакуация содержимого, санация очага, меры по дренированию.
Симптоматически применяют анальгетики, противовоспалительные средства, антипиретики (жаропонижающие), антисептические полоскания. В некоторых случаях (как правило, при хронически-рецидивирующих паратонзиллитах) показано удаление миндалины вместе с паратонзиллярным абсцессом.
Следует подчеркнуть, что прогноз благоприятный лишь при условии своевременного начала лечения и профилактики осложнений; в противном случае исход прогнозировать сложно.
 Причины появления тонзиллита Причиной тонзиллитов являются вирусы и бактерии. Заражение происходит воздушно-капельным или контактно-бытовым путем. Нередко причиной тонзиллита становится инфекция ротовой полости (кариозные зубы и др.) и околоносовых пазух.
Причины появления тонзиллита Причиной тонзиллитов являются вирусы и бактерии. Заражение происходит воздушно-капельным или контактно-бытовым путем. Нередко причиной тонзиллита становится инфекция ротовой полости (кариозные зубы и др.) и околоносовых пазух. 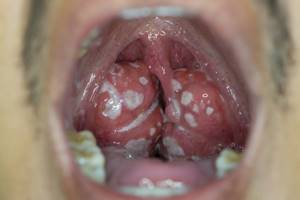 Следует обращать внимание на сопутствующие симптомы: воспаление конъюнктивы глаз, насморк, кашель, увеличение печени и селезенки, других групп лимфоузлов и т.д. Хронический тонзиллит может давать о себе знать периодическим воспалением миндалин (не стоит путать обострение хронического тонзиллита с острым тонзиллитом) и общей реакцией организма на постоянное нахождение микробного агента в виде токсических и аллергических процессов. В течение болезни миндалины замещаются соединительной тканью. Часто миндалины наполнены жидким гноем или гнойными пробками, они могут быть немного увеличены и разрыхлены. Небные дужки (валики вокруг миндалин) отечные, красные. Немного увеличены шейные лимфатические узлы. Токсико- аллергические явления выражаются периодическим подъемом температуры тела чуть выше 37°С, повышенной утомляемостью, пониженной трудоспособностью, могут возникнуть боли в суставах, нарушения сердечного ритма, боли в сердце, нарушения в работе почек.
Следует обращать внимание на сопутствующие симптомы: воспаление конъюнктивы глаз, насморк, кашель, увеличение печени и селезенки, других групп лимфоузлов и т.д. Хронический тонзиллит может давать о себе знать периодическим воспалением миндалин (не стоит путать обострение хронического тонзиллита с острым тонзиллитом) и общей реакцией организма на постоянное нахождение микробного агента в виде токсических и аллергических процессов. В течение болезни миндалины замещаются соединительной тканью. Часто миндалины наполнены жидким гноем или гнойными пробками, они могут быть немного увеличены и разрыхлены. Небные дужки (валики вокруг миндалин) отечные, красные. Немного увеличены шейные лимфатические узлы. Токсико- аллергические явления выражаются периодическим подъемом температуры тела чуть выше 37°С, повышенной утомляемостью, пониженной трудоспособностью, могут возникнуть боли в суставах, нарушения сердечного ритма, боли в сердце, нарушения в работе почек. 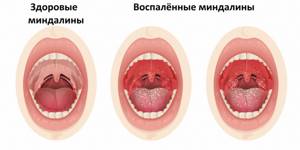 Диагностика тонзиллита Диагностика тонзиллита не представляет трудностей и основывается на опросе и осмотре пациента. Сложнее разобраться, какой возбудитель вызвал заболевание. На этом этапе с помощью лабораторных исследований важно подтвердить или исключить наличие b-гемолитического стрептококка группы А. С этой целью исследуют клиническую кровь и мочу; проводят бактериологическое исследование мазка с небных миндали и задней стенки глотки до начала лечения и приема местных препаратов; выполняют посев на b-гемолитический стрептококк группы А, а также экспресс-тест для определения стрептококка группы А. При подозрении на инфекционный мононуклеоз проводят анализы:
Диагностика тонзиллита Диагностика тонзиллита не представляет трудностей и основывается на опросе и осмотре пациента. Сложнее разобраться, какой возбудитель вызвал заболевание. На этом этапе с помощью лабораторных исследований важно подтвердить или исключить наличие b-гемолитического стрептококка группы А. С этой целью исследуют клиническую кровь и мочу; проводят бактериологическое исследование мазка с небных миндали и задней стенки глотки до начала лечения и приема местных препаратов; выполняют посев на b-гемолитический стрептококк группы А, а также экспресс-тест для определения стрептококка группы А. При подозрении на инфекционный мононуклеоз проводят анализы: 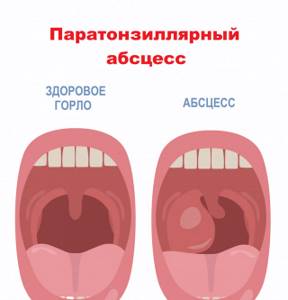 При присоединении осложнений возникает новая волна подъема температуры тела, нарастает боль в горле, увеличиваются лимфатические узлы, становится трудно глотать. Негнойные осложнения острого стрептококкового тонзиллита развиваются из-за антигенной мимикрии. В-гемолитический стрептококк группы А в своей структуре имеет белок, очень похожий на белок, присутствующий в тканях сердца, почек и суставов человека. Иммунная система начинает бороться со стрептококком и попутно атакует собственные клетки. В этом случае возможны следующие состояния:
При присоединении осложнений возникает новая волна подъема температуры тела, нарастает боль в горле, увеличиваются лимфатические узлы, становится трудно глотать. Негнойные осложнения острого стрептококкового тонзиллита развиваются из-за антигенной мимикрии. В-гемолитический стрептококк группы А в своей структуре имеет белок, очень похожий на белок, присутствующий в тканях сердца, почек и суставов человека. Иммунная система начинает бороться со стрептококком и попутно атакует собственные клетки. В этом случае возможны следующие состояния: