УЗИ коленных суставов – информативный метод исследования опорно-двигательного аппарата. Он совершенно безопасен для пациента, не приносит боли и дискомфорта, при этом детально отражает состояние разных структур колена.
Описание коленного сустава
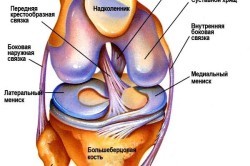
В организме здоровью коленного сустава уделяется пристальное внимание. Под коленом подразумевают сустав со сложным строением, объединяющий надколенник, бедренную кость, большеберцовую кость. Он довольно крупный и нередко страдает от травм, воспалительных и дегенеративных болезней.
За целостность и стабильность сустава отвечают связки – передняя и задняя крестообразные, медиальная и латеральная, связки надколенника, поперечные. Они находятся в полости колена и не дают ноге чрезмерно смещаться вперед или назад. Коленная чашечка, или надколенник, соединяется с мышцами бедра сухожилиями.
Суставные поверхности костей покрыты гиалиновыми хрящами, из аналогичной ткани построены и мениски – серповидные хрящики, расположенные между большеберцовой и бедренной костью. Коленный сустав имеет несколько синовиальных сумок (бурс), наполненных жидкостью.
Почему для обследования коленей назначают УЗИ?
Ультразвуковой метод диагностики, или УЗИ – популярный тип исследования, предполагающий применение специального УЗИ-аппарата.
Последний состоит из:
- датчика, испускающего волны;
- принимающего зонда;
- преобразователя поступающих импульсов;
- центрального процессора;
- экрана (дисплея);
- курсора;
- клавиатуры;
- подключенного принтера.
УЗ И становится первым методом обследования пациента с жалобами на боли, иные неприятные симптомы в коленном суставе. Он считается более популярным, чем КТ, МРТ, рентгенография.
Причиной востребованности УЗИ колена является высокая эффективность, простота выполнения. Ультразвук не имеет явных противопоказаний, отвечает требованиям диагностики болезней опорно-двигательного аппарата.
Человек получает результаты практически сразу после выполнения, их расшифровка минимальна по времени.
УЗИ можно делать даже беременным, кормящим – процедура не нанесет вреда ребенку. Даже малышам при травме или иной проблеме обследование можно сделать без последствий и плача, ведь оно проводится быстро, легко. Учитывая низкую цену по сравнению с МРТ и КТ, ультразвук применяется повсеместно, помогая детально рассмотреть мягкие ткани, хрящи и выявить патологии на любой стадии их развития.
Какие заболевания колена можно определить с помощью УЗИ?
Коленный сустав ежедневно претерпевает серьезные нагрузки при ходьбе, иных движениях, при этом ему приходится постоянно выдерживать вес тела, который может быть значительным.
Данный участок опорно-двигательного аппарата подвержен сильному износу. Патологические изменения у ряда пациентов стартуют уже в молодом и среднем возрасте.
Ранее обнаружение проблем возможно при помощи УЗИ, хотя данный вид обследования отражает и запущенные стадии дегенеративных процессов.
Что показывает УЗИ коленного сустава? Ультразвуковой метод рекомендуют в качестве диагностического при любых жалобах со стороны колена, касающихся боли, покраснения, отека, хруста и прочих симптомов.
Ограничение подвижности сустава чаще всего становится следствием артроза (дегенеративно-дистрофического заболевания). Болезнь приводит к уменьшению расстояния между костями, вызывает разрушение хрящей.
На поздних стадиях артроз провоцирует трение костей, разрастание костных остеофитов.
УЗИ показано при подозрении и на иные проблемы сустава:
- различные травмы;
- менископатии;
- кровоизлияния;
- воспалительные патологии;
- дисплазию;
- новообразования.
С помощью ультразвука специалисты могут сделать прогностический расчет: например, по высоте хрящей, объему внутрисуставной жидкости возможно определить наличие начальных признаков дегенерации и рекомендовать профилактические меры. Процедура незаменима при повреждении коленной области, она поможет дифференцировать растяжение связок от их разрыва, переломы костей от травм менисков, коленных чашечек.
Исследование позволит сделать вывод о доброкачественности или злокачественности опухолевого процесса, выявить кисту Бейкера, характерную для спортивных травм. Проводить его можно так часто, как это требуется. Повторные сеансы обычно нужны для оценки результатов проводимого лечения.
Кому и зачем назначают УЗИ коленных суставов?
Диагностика коленного сустава с помощью ультразвукового исследования показана разным группам пациентов всех возрастов и полов. Наиболее часто методика назначается людям старшей возрастной группы и спортсменам.
Важно знать! «Эффективное и доступное средство от боли в суставах реально помогает…» Читать далее…
Основными целями процедуры являются:
- диагностические мероприятия;
- определение профпригодности;
- предоперационная подготовка;
- выявление последствий травм;
- оценка проводимой терапии;
- постоперационный контроль.
Чаще всего пройти УЗИ назначают пациентам с перенесенными бытовыми, спортивными травмами нижней конечности, поэтому данная методика широко применяется в травмпунктах, при первичном приеме в отделениях травматологии.
Исследование позволит выявить:
- ушиб – повреждение мягких тканей;
- гемартроз – кровоизлияние в сустав;
- полное или частичное повреждение связок;
- надрыв, разрыв сухожилий;
- травмы менисков;
- перелом надколенника, мыщелков голени;
- переломы со смещением;
- сочетанные травмы;
- инородное тело в суставе.
Обследование коленного сустава рекомендуется при регулярном появлении симптомов:
- пальпируемых уплотнений и опухолей;
- отечности утром или вечером;
- скованности и снижения подвижности колена;
- местного покраснения;
- гиперемии и гипертермии.
При расшифровке УЗИ коленного сустава можно найти причину боли, деформации костей и суставных поверхностей. Чаще всего подобные признаки становятся частью симптомокомплекса бурсита, синовита, артрита, артроза, тендинита.
Регулярное выполнение УЗИ имеет значение для профессиональных спортсменов:
- тяжелоатлетов;
- бегунов;
- лыжников;
- прыгунов;
- гимнастов;
- сноубордистов;
- конькобежцев;
- борцов.
Диагностические сеансы у спортсменов помогают предупредить патологии суставов в будущем. Обследование проводят и перед соревнованиями, после перенесенных тяжелых нагрузок, при подозрении на травму. Оно показано даже в детском возрасте при занятиях профессиональным спортом.
Также ультразвуковой метод назначается при:
- частых переломах, вывихах в данной зоне;
- у детей при врожденных дисплазиях, аномалиях строения;
- повышенной массе тела, выраженном ожирении;
- разрыве кисты Бейкера.
Методика показана в ходе проведения операций, пункций, артроскопии. Если дополнительно применяется допплерография, можно параллельно изучить функцию сосудов, выявить проблемы кровотока, дефекты стенок вен и артерий, склонность к появлению тромбов в области колена.
Что позволяет выявить процедура?
При диагностике коленного сустава с помощью ультразвука специалист рассмотрит все его структуры и найдет даже незначительные отклонения от нормы.
Исследование коленного сустава отражает такие данные:
- очертания сустава – ровные, неровные, контуры четкие или нечеткие;
- костный слой – однородный, равномерный или неравномерный, точный показатель толщины;
- состояние синовиальной жидкости – наличие, отсутствие включений, нитевидные, хлопьевидные примеси, объем и его сравнение с нормой;
- хрящи – нормальные или истонченные, точная толщина;
- суставная щель – расстояние между суставными поверхностями костей, расширение или сужение;
- суставная капсула – утолщение (равномерное или бугристое), истончение или нормальный размер;
- мениски – контуры, размеры, структура, эхогенность, отсутствие или наличие воспалительного процесса.
При отсутствии заболеваний УЗИ мышц, суставных поверхностей колена не показывает отклонений от нормы по всем основным показателям.
Если у пациента развивается патология сустава, выявляются такие данные:
- присутствие свободной жидкости во внутрисуставной полости, увеличенный объем жидкости в сумках (бурсах), в том числе с примесью крови, гноя;
- наличие инородного тела (обычно по причине травмы), костных обломков;
- изменение длины, ширины, толщины, объема различных структур – суставной щели, хрящей, жировых скоплений, складок, соединительнотканных элементов;
- нарушение целостности связок – частичный порыв отдельных волокон или даже полный разрыв связки;
- наличие новообразований – кист, костных разрастаний, опухолей.
Ограничения к проведению процедуры
В ряде ситуаций по расшифровке УЗИ коленного сустава невозможно сделать выводы об имеющейся проблеме. В таком случае исследование считается малоинформативным и должно быть заменено на рентгенографию, МРТ или КТ. Обычно рентгенографические методики рекомендуются при патологии костей, поскольку УЗИ намного лучше визуализирует мягкие ткани, а не плотные структуры.
Кроме того, замена процедуры на КТ может потребоваться при:
- сильной обездвиженности коленного сустава;
- повреждении кожных покровов над суставом;
- наличии толстого слоя подкожного жира (например, при тяжелой степени ожирения у пациента);
- присутствии серьезных сочетанных травм и повреждении глубинных структур.
В целом, абсолютных противопоказаний к ультразвуковой диагностике не существует, ее разрешается делать в любом возрасте. При тяжелом состоянии человека обследование коленного сустава может быть выполнено даже на дому.
Подготовка и методика проведения
Никаких подготовительных мероприятий от пациентов не требуется, за исключением тех, кто получает внутрисуставные инъекции. Последний укол должен быть произведен не позднее, чем за 5 дней до обследования коленного сустава. В противном случае визуализация может ухудшиться. С собой следует обязательно взять результаты предыдущих процедур, назначение врача (направление).
УЗИ чаще всего проводится в положении лежа. Человеку предлагают лечь на кушетку, а врач наносит на кожу специальный проводящий гель, после чего водит датчиком по нужной анатомической зоне. Для более детального изучения состояния коленапациента просят несколько раз за одно исследование поменять положение тела и ноги.
Обычно практикуются четыре доступа, которые помогают по-разному изучить строение коленного сустава:
- Передний доступ. Дает информацию о мышцах бедра, надколеннике со связками, надколенных бурсах, жировой клетчатке. Больной в это время лежит на спине, разогнув ногу.
- Задний доступ. Позволяет визуализировать мениски, нервы и сосуды подколенной зоны, сухожилия, мышцы икры и голени, крестообразную связку. Для обследования надо лечь на живот.
- Медиальный доступ. Помогает выявить все проблемы суставной капсулы, боковых связок, внутренней части мениска, суставных поверхностей костей, хряща и синовиальной жидкости. Из положения лежа на спине нужно вытянуть ногу прямо.
- Латеральный доступ. Обнаруживает патологии широкой фасции, крупных сухожилий, наружного мениска, наружной боковой связки, а также суставной капсулы. Ногу для процедуры следует согнуть в колене на 30-40 градусов.
При наличии неприятных симптомов в одной конечности врач в любом случае изучает состояние обоих коленных суставов. Информация выводится на экран, после чего данные заносятся в протокол, распечатываются и вручаются обследуемому. Длительность УЗИ коленного сустава обычно не превышает 15-20 минут.
Расшифровка результатов
Если коленный сустав здоров, в нем ясно визуализируются мышцы, связки, хрящи и иные структуры. Их границы будут ровными, четкими, ведь отек, остеофиты и деформации отсутствуют. Гиалиновый хрящ сохраняет нормальную толщину (примерно 3 мм), однородный, гипоэхогенный. Количество синовиальной жидкости умеренное, выпота нет. Суставные оболочки определяются по заворотам в форме складок.
В расшифровке УЗИ коленного сустава при наличии патологий отражаются специфические сведения. Чаще всего у пациентов встречается артроз – дегенеративное поражение хрящей.
Признаки его по УЗИ таковы:
- неровности контуров суставных поверхностей костей;
- уменьшение толщины хряща;
- на запущенной стадии – появление остеофитов;
- неоднородность структуры менисков;
- гиперэхогенные включения.
Не менее часто у больных диагностируется воспаление сустава – артрит. Его причиной может быть инфекция, псориаз, аутоиммунные проблемы, патологии обмена веществ. Кроме внешних симптомов (покраснение, сильный отек) диагноз поможет подтвердить инструментальное исследование.
Отмечаются увеличение внутрисуставных структур в размерах, утолщение синовиальной оболочки, наличие выпота (в том числе гнойного). При бурсите процедура отражает снижение эхогенности тканей, появление выпота и спаек (в хронической форме).
Тендинит приводит к утолщению связок колена и присутствию областей кальцификации (обызвествления) и спаек, рубцов.
Преимущества и недостатки метода
Кроме УЗИ, есть иные способы обследования суставов. Ультразвук лидирует в популярности благодаря ряду преимуществ.
Достоинствами данного исследования являются:
- отсутствие потребности в подготовке;
- полное отсутствие боли, дискомфорта, раздражения кожи при проведении;
- гипоаллергенность применяемого геля;
- безопасность метода для детей, беременных, кормящих женщин, а также людей с тяжелыми хроническими болезнями;
- отсутствие инвазивных манипуляций, лучевой нагрузки, быстрота и легкость;
- отсутствие противопоказаний на выполнение;
- высокая скорость получения результатов;
- достаточная информативность при большинстве болезней сустава;
- возможность выявления патологий на самых ранних стадиях;
- низкая стоимость;
- наличие услуги в большинстве поликлиник, больниц, частных клиник;
- обнаружение проблем во всех структурах сустава, нервах и сосудах.
Недостатков у обследования пораженных коленных суставов немного. Точность результатов зависит от компетенции специалиста, и при его низкой квалификации возможно получение неверных результатов. Также ультразвуковой метод не слишком детально отражает состояние костей, поэтому в ряде случаев приходится производить дообследование в виде рентгенографии или КТ.
Источник: https://sustav-life.ru/uzi-kolennogo-sustava/
Как проводят денситометрию костей и позвоночника?
Денситометрия костей — процедура, проводимая с целью оценки состояния структуры костных тканей. Такой вид исследования назначается при ряде заболеваний.
С его помощью можно вовремя выявить патологию, что позволит предотвратить появление осложнений. Методика представлена несколькими вариантами.
Выбор при этом определяется степенью тяжести заболевания и локализацией очагов поражения костных тканей.
Подробнее о денситометрии
Процедура позволяет определить минеральную плотность костей. Метод неинвазивного характера, что означает отсутствие необходимости нарушения целостности кожных покровов.
Если интересует вопрос, что такое денситометрия, нужно узнать, как она проводится.
Для обследования используется разное оборудование, цель проведения процедуры — определить количественные показатели содержания основных минералов, прежде всего кальция.
Если развиваются дегенеративные процессы в костях, в первую очередь назначается денситометрия поясничного отдела позвоночника и шейки бедра. На основании результатов исследования проводится анализ состояния костей опорно-двигательного аппарата. Важно исключить вероятность перелома, так как повреждение шейки бедра и позвоночника грозит полной обездвиженностью.
- микроархитектоника костных тканей;
- минерализация;
- наличие микроповреждений костных балок;
- обмен костной ткани.
Обычно требуется исследование отделов позвоночника и тазобедренных суставов. При необходимости проводят оценку структуры костей всего скелета.
Показания и противопоказания к проведению процедуры
Выделяют ряд факторов, которые могут спровоцировать дегенеративные процессы в костных тканях:
- переломы костей (даже единичный случай иногда приводит к развитию патологии);
- у женщин деминерализация костей диагностируется чаще, особенно в возрасте после 65 лет;
- климактерический период;
- продолжительный прием глюкокортикостероидов (более 3 месяцев), что часто является необходимой мерой при ревматических заболеваниях (васкулит, красная волчанка);
- если у родственников диагностировали остеопороз;
- незначительные отставания в развитии (выраженная худоба, низкий рост);
- гиподинамия;
- алкоголь, наркотические вещества;
- операция по удалению яичников;
- продолжительная иммобилизация суставов;
- недостаток витамина D и кальция.
Если имеет место один из названных факторов, то вероятность развития патологии снижается. Однако денситометрия может проводиться и с целью контроля терапии. Противопоказаний у данного метода немного.
Отмечают период беременности, но это ограничение имеет место только при некоторых видах денситометрии. Кроме того, не рекомендуется выполнять такую процедуру, если имеет место обездвиженность.
При этом пациент не сможет принять нужную позу для проведения обследования.
Обзор видов методик
Оценка структуры костных тканей, а именно показателя минеральной плотности, может проводиться разными способами. Виды методик:
- Ультразвуковая денситометрия костей. При этом отсутствует вред для организма. Недостатком данной методики является менее точный результат. Денситометрия на основе ультразвука не имеет противопоказаний. Ее допустимо выполнять даже беременным и женщинам в период лактации. УЗИ чаще назначают для проведения первичного исследования при подозрении на дегенеративные процессы в суставах. Такая процедура занимает мало времени и не вызывает неприятных ощущений. Однако для дальнейшего наблюдения и контроля терапии рекомендуется использовать более точный метод.
- Рентгеновская денситометрия. Это высокоинформативная методика. Если интересно, как проводится такая процедура, нужно знать, что оценка структуры костных тканей основывается на интенсивности прохождения излучения через кости. К оборудованию подключен специальный аппарат, который определяет количественные показатели минералов. Рентгенологическая денситометрия позволяет исследовать весь скелет или отдельные его части. Таким методом проводится оценка структуры костных тканей поясничного, грудного отдела позвоночника, лучезапястного сустава, бедренной кости и т. д. Недостаток методики — необходимость подвергать пациента излучению. По этой причине его не назначают в период беременности и пациентам в детском возрасте.
- Абсорбционная фотонная денситометрия — дорогостоящий метод, который к тому же еще и довольно трудоемкий. По этой причине он распространен не так сильно, как рентген. В данном случае выполняется оценка интенсивности поглощения костной тканью радиоизотопов. Назначают один из способов проведения процедуры: монохромный и дихромный. В первом случае доза изотопов минимальная. С помощью монохромной денситометрии проводится оценка плотности костей. Дихромный метод более информативный, посредством его определяют еще и степень рыхлости костных тканей.
Выделяют и другие методы, которые являются разновидностями рентгенологической денситометрии:
- количественная магнитно-резонансная денситометрия;
- компьютерная денситометрия костей или количественная компьютерная томография.
Они назначаются реже — например, в случаях, когда необходимо получить более обширную информацию о состоянии скелета и выявить другие нарушения. Это позволит правильно поставить диагноз, исключив ряд патологических процессов. Кроме того, КТ и МРТ —дорогостоящие методы, поэтому доступны более узкому кругу пациентов.
Как подготовиться к процедуре?
В отличие от ряда прочих методик, денситометрия не требует корректировки рациона в преддверии ее проведения. Однако подготовиться к процедуре все же необходимо, для этого нужно выполнить следующие рекомендации:
- Прекращают прием лекарственных средств, в состав которых входит кальций. Денситометрия как раз и проводится с целью определения количественной составляющей данного показателя. Если дополнительно принимать кальций, результат будет неточным, что может повлиять на дальнейшее лечение. Исключают добавки, содержащие этот минерал, примерно за сутки до проведения денситометрии.
- Важно предупредить врача о других исследованиях, которые были проведены ранее: КТ, МРТ и т. д. На процедуру может повлиять не сам факт исследования, а вещество, которое вводится для создания контраста на изображении, например, содержащее барий. Если этот элемент находится в организме, результат будет неточным. Необходимо выдержать паузу между разными процедурами, но решение о назначении следующего обследования должен принимать врач.
Если необходимо выполнить анализ состояния структуры костей на волосистых участках тела, важно помнить, что удаление волос для проведения процедуры денситометрии не требуется. Как видно, подготовка нетрудоемкая, важно лишь оговорить с врачом все моменты проведения процедуры. О беременности на ранних сроках нужно сообщить до начала обследования.
Если метод УЗИ безопасен для женщины и малыша, то при рентгенологической денситометрии период вынашивания ребенка является противопоказанием.
Как выполняется процедура?
Главное условие — сохранение неподвижности. Даже слабые движения могут привести к ухудшению результата. Человек должен принять удобную для проведения обследования позу.
Положение тела выбирается с учетом локализации очагов поражения костных тканей. Денситометрия проводится специальным датчиком небольших размеров.
Он контактирует с кожей и передает излучение, которое достигает костных тканей. Результат выводится на монитор.
Обследование всего тела может занять некоторое время (30 минут и более). Денситометрия периферических участков проводится за несколько минут. Если выполняется рентгенологическое исследование, необходимо снять все металлические предметы. Это касается рентгена, КТ и МРТ. Об имплантатах следует сообщить врачу. Процедура на основе ультразвука проводится двумя способами:
- «Сухой» датчик. Метод требует применения специального геля, который наносят на участок, где локализуются очаги поражения. Вещество, обеспечивающее скольжение датчика денситометра, отличается от такового при проведении стандартных процедур УЗИ любых других видов.
- «Водяной» метод. В данном случае тело пациента полностью или частично погружается в воду, для чего используется дистиллированная вода. Процедуру проводят в ванне.
Рентгенологическая денситометрия выполняется в одежде. Однако следует проверить, что на ней отсутствует металлическая фурнитура.
Расшифровка результата
Костная ткань может иметь разную структуру, когда в ней развиваются дегенеративные процессы. При денситометрии проводят анализ двух критериев: Т- и Z-балл. Первый из них представляет собой результат сравнения эталонного показателя, а также оценки плотности тканей больного. Z-бал получают методом сравнения плотности кости пациента и усредненного показателя по его возрастной группе.
Расшифровка результатов:
- Нормальным является результат более 1.
- Если значение основных показателей варьируется -1 до -2, диагностируют остеопению. Это состояние, которое характеризуется низкой минеральной плотностью костных тканей.
- Показатель менее -2 говорит о том, что развивается остеопороз.
- Уменьшение показателя до -2,5 и ниже дает основания диагностировать тяжелую стадию остеопороза, когда риск перелома при легком травмировании крайне высок.
Цена и куда обратиться для проведения процедуры
УЗИ выполняется в поликлинических отделениях и центрах диагностики. Это простой и более приемлемый по цене метод. Если была назначена рентгенологическая денситометрия, такая процедура доступна в больницах и медицинских центрах широкого профиля. Если интересует средняя цена, то необходимо учесть вид обследуемого сустава и локализацию очагов поражения.
Стоимость варьируется в пределах от 700 до 6000 руб. Так, обширное обследование, когда проводится оценка состояния всех костей скелета, обойдется дороже прочих процедур. Исследование структуры тканей одного сустава может стоить в среднем 700–1400 руб. Комплексное обследование, когда необходимо получить результат о состоянии 2 и более суставов, обойдется в 2200 рублей и выше.
Источник: https://OrtoCure.ru/diagnostika/densitometriya-kostej-i-pozvonochnika.html
Когда и как проводится артроскопический дебридмент коленного сустава?
Остеотомия коленного сустава – радикальный метод лечения последних стадий артроза. Такая операция основана на замене поврежденного участка трансплантатом.
В сравнении с ней артроскопический дебридмент коленного сустава – это щадящая процедура, которая часто проводится на начальной стадии развития артроза.
В чем заключается их суть, каких эффектов они позволяют добиться и когда они бывают особенно необходимы?
Что такое дебридмент?
В буквальном переводе слово «дебридмент» означает санацию – очищение раны от некротизированных тканей и чужеродных частиц. При артрозе в суставе нарушается питание и восстановление хрящевой ткани.
В результате хрящ становится шероховатым и разволокняется, что приводит к ухудшению его функции и травмированию некоторых суставных областей, а это, в свою очередь, влечет дальнейшее прогрессирование артроза.
Поскольку такая операция предусматривает удаление нежизнеспособных и патологически измененных участков хряща, она позволяет замедлить течение болезни и устранить некоторые ее симптомы.
Как проводится эта процедура?
Артроскопический дебридмент проводится под местной анестезией. Чтобы получить доступ к хрящу, врач делает небольшой разрез или прокол (часто требуется сделать сразу несколько), вводит через него в полость сустава артроскоп и необходимые хирургические инструменты.
Посредством артроскопа, представляющего собой небольшую камеру, хирург определяет локализацию и размеры элементов, которые подлежат изъятию. Свободно расположенные внутрисуставные тела и хлопья разрушенного суставного хряща извлекаются через толстую иглу. Затем специальными инструментами удаляются остеофиты – краевые костные разрастания. При необходимости производится шлифовка хряща, позволяющая вернуть ему первозданную гладкость, улучшить скольжение и тем самым снизить нагрузку на замыкательную пластинку.
Дебридмент также может включать артроскопический лаваж – промывание полости сустава стерильным раствором с целью окончательного удаления мелких частиц и биологически активных веществ, вызывающих воспалительные реакции. Кроме того, в суставную полость обычно вводятся лекарственные средства – хондропротекторы и противовоспалительные препараты.
После завершения всех манипуляций врач извлекает инструменты, по мере надобности накладывает швы на разрезы или проколы.
Спустя несколько дней после проведения артроскопической санации может отмечаться припухание в области колена, однако важно, чтобы отек начал спадать через 2-3 суток, в противном случае необходимо обратиться за медицинской консультацией. В первые дни после процедуры следует обеспечить покой сустава.
Преимущества и недостатки
Главной положительной особенностью, которой обладает артроскопия, является ее малая инвазивность и относительно низкая травматичность, ведь все манипуляции врач производит через проколы, не открывая сустав. Кроме того, для их осуществления достаточно общей анестезии, что тоже существенно снижает риск развития различных осложнений. Все это позволяет использовать артроскопический дебридмент с целью лечения пациентов, которым полноценная хирургическая операция противопоказана. Между тем процедура позволяет:
- устранить механические повреждения суставных поверхностей;
- мягко ликвидировать неровности и разволокнения хряща;
- удалить хрящевые обрывки, провоцирующие дальнейшее воспаление.
Именно за счет этого достигается замедление дегенеративно-дистрофических процессов в суставе.
Стоит отметить, что такая операция имеет свои недостатки и одним из наиболее существенных является отсутствие радикальности.
Внутрисуставной дебридмент не позволяет устранить первопричину, которая привела к развитию артроза, а потому положительный результат от такого вмешательства носит временный характер.
В связи с этим крайне важно поддерживать эффект, полученный после санации суставной полости при помощи грамотной противоартрозной терапии, которая включает следующие мероприятия:
- прием медикаментозных препаратов строго по назначению врача (хондропротекторов, нестероидных противовоспалительных средств, корстикостероидов, цитостатиков и других, в зависимости от причины возникновения патологии);
- строгое дозирование нагрузки на пораженный сустав;
- регулярную лечебную физкультуру;
- различные физиотерапевтические методики воздействия;
- санаторно-курортное лечение;
- избавление от избыточного веса, если он имеется;
- полный отказ от курения.
Соблюдение всех этих условий поможет закрепить успех, достигнутый путем проведения процедуры и, что очень важно, значительного его продлить.
Когда следует делать артроскопический дебридмент?
- боли в колене при ходьбе или долгом стоянии;
- ощущение скованности (тугоподвижность) после пробуждения, которое проходит спустя 15-30 минут;
- выраженная хромота;
- необходимость в использовании опоры при передвижении (чаще всего трость).
С точностью определить стадию болезни и оценить необходимость дебридмента может только специалист. Как правило, на второй стадии артроза отмечается разрушение хряща и появление остеофитов, что всегда находит отражение на рентгеновских снимках в виде сужения суставной щели, изменения конфигурации костей, кистозных образований, затемнений под замыкательной пластинкой.
Что такое остеотомия?
Остеотомией называют хирургическую операцию, которая позволяет ликвидировать деформацию сустава и нормализовать его функцию. В ходе такой операции врач производит искусственный перелом неправильно сросшейся или деформированной кости, а затем фиксирует конечность в выгодном для сращения положении или просто иссекает часть кости.
Корригирующая остеотомия обычно проводится, когда артроскопический дебридмент оказывается бесполезен, то есть на последних стадиях артроза, характеризующихся выраженной необратимой деформацией.
Необходимость в осуществлении операции тоже оценивает врач, основываясь на данных, полученных в ходе обследования. Обычно показаниями для остеотомии являются:
- боли в области колена, возникающие даже после незначительной нагрузки или по ночам;
- утренняя скованность в суставе, не проходящая более 30 минут;
- ограничение дистанции ходьбы до 100-500 м;
- ярко выраженная хромота или патологический тип передвижения.
После такой операции требуется более длительная реабилитация. Помимо этого необходимо проводить такое же лечение артроза, как после артроскопического дебридмента.
Источник: https://1posustavam.ru/kolennyj/artroskopicheskij-debridment-kolennogo-sustava.html
Денситометрия, что это за процедура?
Денситометрия, что это за процедура?
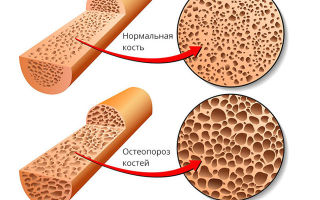
Остеопороз – опасное заболевание, приводящее к быстрому истощению костей. Учащаются случаи переломов, ограничивается возможность движений.
При наличии недуга приходится изменять образ жизни. На фоне остеопороза развиваются другие серьезные заболевания, приводящие часто к летальным исходам.
- Лечить заболевание намного сложнее, чем остановить на начальной стадии развития или предупредить его появление.
- Своевременно поставить диагноз помогает денситометрия – диагностическая процедура, позволяющая инструментальным способом выявить структуру и минеральную плотность костной ткани, толщину ее поверхностного слоя.
- Исследование проводится в процессе лечения заболевания, чтобы оценить качество проводимой терапии.
- Необходимо рассмотреть, какие показания учитываются при назначении осмотра, как к нему готовиться, как проводится процедура, всем ли она разрешена.
Виды денситометрии
Денситометрия проводится исключительно специалистами в условиях клиники, в государственных и частных диагностических центрах. Бывает двух видов, но всегда безболезненна.
*Еще читайте: КВЧ терапия показания и противопоказания
Не требуется для ее выполнения обезболивание исследуемой части, применение анестезии. Виды отличаются аппаратом, используемым для обследования больного.
При использовании рентгена называется рентгеновской, при обследовании ультразвуковыми волнами – ультразвуковой.
Каждый вид имеет особенности и показания к проведению или категорические запреты, ограничения на проведение процедуры.
Рентгеновская
- Рентгеновская денситометрия – точнейшая из современных диагностик для выявления остеопороза на ранних стадиях развития.
- Приводится диагностирование с использованием аппаратов, просвечивающих кости рентгеновскими лучами.
- Способ выявления заболевания прост: чем плотнее у исследуемого кость, там меньше лучей сквозь нее проходит.
Консультация с врачом перед денситометрией
Облучение организмам получается невысокое. Однако проходить процедуру чаще раза в год не рекомендуется.
Чаще пациентам назначается денситометрия поясничного отдела позвоночника, хотя метод подходит для исследования костей таза, плечевого сустава.
Ультразвуковая
Совершенно безопасной является ультразвуковая денситометрия. Метод распространенный, но менее точный в сравнении с предыдущим.
Для получения результатов о плотности костей, их эластичности, жесткости, используется звуковая волна, направляемая на конкретный отдел.
*Также читайте: Как работает процедура высокотоновой терапии
Отражаясь от кости или рассеиваясь в ее толще, волна сигнализирует о наличии или отсутствии остеопороза, других болезней, ведущих деформациям костной системы.
Как проводится процедура
Методика проведения денситометрии определяется типом осмотра:
- Рентгеновское исследование проводится на специальном столе, на поверхность которого укладывается пациент. Снизу под столом расположен генератор, просвечивающий кости, а сверху проходит приспособление, делающее несколько снимков. Данные тут же отправляются на монитор. Пациенту запрещается двигаться во время работы аппарата. Под ноги или поясницу подкладывается подставка или фигурная скоба.
- Ультразвуковая диагностика выполняется на кушетке рядом с установленным аппаратом. Пациент ровно лежит, сидит, врач сканирует нужную область специальной насадкой, дополненной датчиком, пропускающим ультразвук. К аппарату подключен компьютер, на монитор выводятся результаты.
Инструкция по шагам
Проводится денситометрия шейки бедра или другой части обычно в назначенное пациенту время. Перед проведением процедуры не надо раздеваться.
*Также читайте: Перелом шейки бедра в пожилом возрасте
С себя рекомендуется снять украшения или одежду, имеющую фурнитуру из металла.
Процедура денситометрии
Также желательно положить в сумку часы, мобильный телефон и отставить ее дальше.
*Еще смотрите: Как действует диадинамотерапия
Порядок проведения процедуры:
- Лечь на стол или сесть на кушетку.
- Занять положение, рекомендованное доктором. Затаить дыхание на несколько секунд, если это требуется.
- Покинуть помещение после завершения исследования.
Что показывает исследование
Расшифровывать результат денситометрии должен врач, назначающий процедуру. Однако кое-что может прочитать в заключении пациент, видя показатели баллов.
В аппарат заложена программа, которая знает, какие параметры плотности костей должны соответствовать в норме определенному возрасту.
Результаты денситометрии
Получив данные по конкретному больному, происходит их сравнение с установленными.
- Показатель «Т» выявляет соотношение имеющихся результатов к норме. Показания выше -0,9 считаются оптимальными, заболевание не выявлено. При диапазоне -1 — -2,5 – развитие остеопении, цифры ниже -2,5 – указывают на остеопороз, повышенный риск переломов.
- Показатель «Z» указывает на плотность костной ткани в сравнении с эталонными нормативными данными по соответственной возрастной группе, полу пациента. Если получены низкие цифры, обязательно назначается исследование повторное, чтобы скорректировать лечение, остановить разрушение костей.
Как подготовиться к денситометрии
Если существуют подозрения или поставлен диагноз остеопороз, денситометрия проводится в обязательном порядке.
*Также смотрите: Что такое СКЭНАР-терапия
Подготовка к проведению процедуры не предполагает изменений образа жизни, но выполнить несколько рекомендаций необходимо для получения достоверных сведений:
- На протяжении суток, предшествующих диагностике, исключить из рациона блюда, содержащие творог, различные сыры.
- Прекратить прием препаратов, повышающих уровень фосфора, кальция (за 1 – 2 дня до исследований).
- Если проводилось МРТ, КТ то проведение денситометрии разрешено не ранее, чем через неделю, после радиаторного исследования – через 2 – 3 дня.
Показания и противопоказания
Назначается денситометрия костей как для обследования позвоночника целиком, так и для получения результатов о состоянии отдельных отделов: тазобедренного, плечевого, конечностей.
Рекомендуется процедура не всем подряд, а лицам, склонным к развитию болезни, страдающие остеопорозом.
*Еще читайте: Индуктотермия, лечебные эффекты
Показаниями для обследования становятся:
- беременность;
- патологии позвоночника;
- нарушение метаболических процессов;
- постоянные боли в спине;
- длительное лечение гормональными препаратами.
Определен круг пациентов, составляющих группу риска. Им рекомендуется денситометрия позвоночника хотя бы раз в 10 – 12 месяцев:
- женщины, достигшие пятидесятилетнего возраста, мужчины – шестидесятилетнего;
- пациенты, страдающие от частых переломов;
- старики, чей рост находится ниже 1 м 50 см;
- особи любого возраста с недостаточным весом;
- женщины, достигшие климакса;
- больные с ревматическими и эндокринными болезнями, сколиозом и межпозвоночными грыжами.
Зная, что такое денситометрия, как проводится исследование, сами пациенты могут взять направление на прохождения обследования, если считают, что у них появились проблемы с костями.
Здоровая кость и кость пораженная остеопорозом
Обоснованные подозрения возникают при наличии вредных привычек, в число которых попадают:
- пристрастие к частым голоданиям, недоеданиям;
- систематические диеты с ограниченным потреблением полезных продуктов;
- увлечение спиртными напитками;
- малоподвижный образ жизни;
- курение на протяжении продолжительного периода в большом количестве.
Рекомендуется обратиться в клинику и пройти обследование при наличии родственников, страдающих остеопорозом.
*Еще читайте: Как бросить курить в пожилом возрасте
- Не всегда разрешена денситометрия поясничного отдела или другой части позвоночника.
- Запрет накладывается врачом, но пациенты заранее должны знать о противопоказаниях к проведению процедуры.
- Факторы, не разрешающие пройти диагностику на аппарате с использованием рентгена:
- беременность на любом сроке;
- период кормления ребенка грудью.
Для проведения денситометрии ультразвуком противопоказаний не определено, так как процедура считается безвредной.
Заключение
Денситометрия – идеальный метод выявления заболеваний костей на ранней стадии.
Выполняя процедуру систематически, удается избежать развития патологии, прогрессирования болезни, называемой остеопороз.
Видео: Денситометрия (измерение плотности костной ткани)
Источник: https://noalone.ru/infocentr/zdorove/densitometriya-chto-yeto-za-procedura/
Что показывает УЗИ суставов и когда оно необходимо: показания, подготовка и проведение
УЗИ суставов – неинвазивный метод, который показывает патологий опорно-двигательной системы. Повсеместное использование ультразвуковых технологий обусловлено простотой исследования, его доступностью, низкой стоимостью. Помимо этого, преимуществом метода является возможность визуализировать мягкие ткани и кости, провести дифференциальную диагностику, выявить первопричину заболевания.
Показания для проведения исследования
УЗИ суставов показывает изменения даже на начальных стадиях патологического процесса, поэтому его назначение оправданно при первых признаках заболевания.
К основным показаниям для проведения УЗИ относят:
- признаки артрита: боль, отечность, краснота, нарушение движения;
- обменные нарушения, сопровождающиеся изменениями в костных сочленениях (подагра);
- наличие подозрения на новообразование;
- травмы;
- наличие выпота в суставной полости;
- дисплазию суставов у младенцев.
- Поскольку большинство заболеваний опорно-двигательной системы являются инвалидизирующими в терминальных стадиях, необходимо как можно раньше выявить патологию и начать лечение.
- К просмотру видеообзор по теме:
Как подготовиться к процедуре
Ультразвуковое исследование суставов не требует специальной подготовки. Непосредственно перед самой процедурой на исследуемую область не стоит наносить мази, кремы или лосьоны. Это заметно ухудшает качество изображения.
Не рекомендуется проводить внутрисуставное введение лекарственных средств за сутки до обследования. Это может привести к неверной трактовке результатов.
Как проводится обследование
Положение пациента зависит от области, которая подлежит исследованию. В большинстве случаев процедуру проводят сидя или лежа. УЗИ у грудничков проводится исключительно в горизонтальном положении.
На сустав и окружающие ткани наносится проводящий гель, который способствует более тесному контакту аппарата с тканями. После этого при помощи ультразвукового датчика осуществляется осмотр сочленения под различными углами. В процессе исследования врач может попросить пациента сменить положение тела.
- При УЗИ плечевого сочленения изучается соединение головки плечевой кости с лопаткой, ключицей. Также оценивается состояние синовиальной сумки и самого хряща. Пациент находится в положении сидя. В зависимости от визуализируемой структуры позиция руки меняется.
- УЗИ локтевого сустава также проводится сидя. Сочленение состоит из трех суставных поверхностей. При этом важно оценить функциональность и подвижность каждой из них. В процессе исследования осматриваются мышцы, сосудистые, нервные образования.
- Целью обследования лучезапястного сустава и кисти является выявление мелких переломов, очагов деструкции, скоплений инородных тканей. Также в процессе исследования важно оценить состояние суставной полости и щели.
- УЗИ суставов ног делается лежа на кушетке. Исследование голеностопного сочленения наиболее часто показано при травматических повреждениях. В то время как УЗИ тазобедренной области проводится при дисплазии одноименных суставов. Наиболее показательно исследование у маленьких детей.
При этом выявляются патологические подвывихи или несостоятельность вертлужной впадины. Стоит помнить, часто патология носит системный характер, поэтому рекомендуется пройти не только УЗИ суставов нижних конечностей, но и весь комплекс обследований.
Дегенеративно-дистрофические гонартрозы возникают почти синхронно. Причиной является старение организма, высокий уровень нагрузки на колени. В этом случае целесообразно сделать УЗИ парных суставов. Манипуляция поможет выявить начинающийся патологический процесс. - Артроз височно-нижнечелюстного сустава (ВНЧС) может быть следствием одонтогенной патологии (нарушение прикуса, бруксизм, аномалии строения челюсти) или возникать в результате травматических повреждений. Основным симптомом заболевания становится боль при движении. УЗИ челюстной области помогает определить степень дегенеративных изменений, подобрать соответствующую лечебную тактику.
Расшифровка результатов
После окончания исследования врач заполняет протокол, в котором отражены все анатомо-физиологические особенности сочленения.
В норме определяются:
- конгруэнтные (совпадающие) суставные поверхности;
- небольшое количество синовиальной жидкости (объем зависит от размера сочленения);
- гладкие, ровные хрящевые пластины;
- отсутствие сужения суставной щели.
При обследовании здорового сочленения можно увидеть гиперэхогенные (белые) костные структуры, изоэхогенные (серые хрящи), темную внутрисуставную жидкость. Сам сустав окружен большим количеством связок и сухожилий мышц.
При различных патологических процессах конфигурация и структура сочленения могут значительно изменяться. К наиболее распространенным патологиям относят:
- остеоартроз;
- травматические вывихи или подвывихи;
- дисплазию суставов;
- врожденные аномалии строения.
Остеоартроз характеризуется поэтапной дегенерацией хряща, а затем и кости.
Основные признаки патологии:
- наличие выпота;
- неравномерное утолщение или истончение синовиальной оболочки;
- кальцификаты (гиперэхогенные образования);
- сужение суставной щели;
- очаги дезорганизации костной ткани (в терминальной стадии).
Вывихи чаще возникают на фоне травм или несостоятельности связочного аппарата.
К косвенным проявлениям вывихов на УЗИ относят:
- нарушение конгруэнтности сочленения;
- изменение оси конечности;
- разрывы, надрывы сухожилий и связок.
Дисплазия суставов – врожденная патология, обусловленная слабостью связочного аппарата, нарушением развития суставных поверхностей или изменением структуры соединительной ткани. Чаще всего изменения обнаруживают в тазобедренном сочленении.
В таких случаях при ультразвуковой диагностике можно определить недоразвитие вертлужной впадины, признаки вывиха. При этом внешне у новорожденного определяется разная длина конечностей, асимметрия ягодичных складок.
К просмотру признаки артрита:
Противопоказания и вред процедуры
УЗИ суставов считается абсолютно безопасной процедурой. Она никак не сказывается на самочувствии и не вредит организму. Исследование также не имеет абсолютных противопоказаний.
Единственное ограничение – воспалительные заболевания кожи или подкожной клетчатки, а также травмы, сопровождающиеся мацерацией области исследования.
Во всех других случаях УЗИ проводится без ограничения.
Где можно пройти обследование и сколько это стоит
Обследование можно пройти как в государственном, так и в частном учреждении. Поликлиники и больницы проводят УЗИ бесплатно. Для этого необходимо получить направление и стать на очередь.
В частных клиниках пациент обследуется за счет личных средств. Стоимость исследования зависит от самого сустава и квалификации врача.
Цена УЗИ в зависимости от региона:
| Сустав | Стоимость, рубли | ||
| Москва | Санкт-Петербург | Калининград | |
| Суставы кисти | 1000—2000 | 1000—1850 | 900—1900 |
| Лучевые | 1000—1750 | 950—1800 | 950—1800 |
| Локтевые | 1000—1800 | 1000—1800 | 1100—1800 |
| Тазобедренные | 1200—2100 | 1200—2000 | 1200—2100 |
| Коленные | 1000—2200 | 950—2200 | 1000—1950 |
| Голеностопные | 900—1900 | 900—1800 | 1000—1950 |
| Височно-нижнечелюстной | 900—1700 | 900—1900 | 1000—1700 |
УЗИ суставов – безопасный, быстрый и точный метод диагностики патологии на ранней стадии. Заболевания опорно-двигательного аппарата быстро прогрессируют и приводят к потере трудоспособности. Своевременная диагностика и лечение – залог здоровья в будущем.
Если вы когда-нибудь делали УЗИ суставов, поделитесь впечатлениями в комментариях. Всего доброго.
Источник: https://uziman.ru/oporno-dvigatelnaya/uzi-sustavov
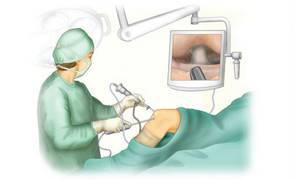
 Посредством артроскопа, представляющего собой небольшую камеру, хирург определяет локализацию и размеры элементов, которые подлежат изъятию. Свободно расположенные внутрисуставные тела и хлопья разрушенного суставного хряща извлекаются через толстую иглу. Затем специальными инструментами удаляются остеофиты – краевые костные разрастания. При необходимости производится шлифовка хряща, позволяющая вернуть ему первозданную гладкость, улучшить скольжение и тем самым снизить нагрузку на замыкательную пластинку.
Посредством артроскопа, представляющего собой небольшую камеру, хирург определяет локализацию и размеры элементов, которые подлежат изъятию. Свободно расположенные внутрисуставные тела и хлопья разрушенного суставного хряща извлекаются через толстую иглу. Затем специальными инструментами удаляются остеофиты – краевые костные разрастания. При необходимости производится шлифовка хряща, позволяющая вернуть ему первозданную гладкость, улучшить скольжение и тем самым снизить нагрузку на замыкательную пластинку.