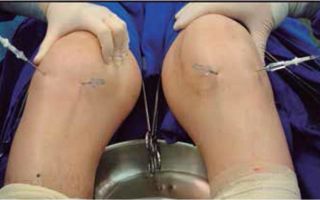
Применение артроскопических операций на коленном суставе широко распространено с целью диагностирования суставных патологий различного характера, а также проведения артропластики при запущенных формах остеоартрозов, которые деформируют колено, выправления смещенного мениска или наколенника и иных форм хирургического вмешательства. Процедура относится к малоинвазивным типам вмешательства: чтобы ее сделать, нет необходимости в создании открытых массивных швов.
Часто ее назначают пациентам с симптомами поздних стадий заболеваний опорно-двигательного аппарата дегенеративного типа и тем больным, которые продолжительное время игнорировали обращение к врачу или пытались исправить положение народными средствами. Артроскопическая процедура делается не только на суставах конечностей, но и на позвоночном столбе (спинальная), позволяя проводить исследование функций позвонков и корешков спинномозговых нервов.
В связи с этим пациентов интересует получение информации, освещающей особенности данного типа операции: сколько она стоит, сколько длится, под каким наркозом обычно делается, какой антибиотик и как применяют после проведения артроскопии, что делать, если после артроскопии болит колено. Рассмотрим артроскопию коленного сустава: операцию, осложнения, последствия.
Так проходит операция на суставном сочленении при гемартрозе
Цели артроскопии
В диагностических целях артроскопия назначается в тех случаях, когда нужно дифференцировать некоторую патологию от других заболеваний со схожей симптоматикой и когда это затруднительно сделать на основании жалоб больного и таких методов, как рентгенография и магнитно-резонансная томография. Обычно она проводится для следующих целей:
- Взятие образца тканей (например, при подозрении на опухоль), который будет отправлен на гистологическое исследование или на биопсию.
- Изучение состояния тканей (связочного аппарата, мышц) или мениска.
- При проблемах с диагностированием при болезненности в суставах неясного происхождения, затруднениях при разгибании колена.
Показаниями к проведению процедуры с лечебными целями являются:
- Необходимость резекции мениска.
- Разрывы связок и сухожилий (в таком случае при артроскопии будет проводиться их пластика).
- Вывих надколенника.
- Удаление не подлежащих восстановлению участков тканей при травматических повреждениях.
- Ревматоидные артриты.
- Санация внутрисуставной полости, а также чистка ее от осколков хрящевой и костной ткани и чужеродных образований (в случае их наличия) при переломах. Санация проводится при воспалениях суставов. Во время процедуры удаляются гнойные образования и серозная жидкость, вводятся антимикробные препараты.
Вмешательство в сустав и используемые хирургические инструменты
Возможности артроскопии
Проведение данной процедуры подразумевает малоинвазивное вмешательство через небольшие надрезы, при этом содержимое суставной полости вместе с инструментами и действиями хирурга отображается на специальном экране, что дает возможность тщательно изучить полость сустава.
Процедура позволяет четко выявить локализацию и характер патологии, степень ее выраженности, и, основываясь на этих данных, построить терапевтическую схему. Также она предоставляет возможность взять образцы тканей для проведения лабораторного анализа и исследовать степень патологического процесса с помощью прощупывания зондом.
Артроскопом можно выполнять широкий спектр хирургических операций.
Оперативное вмешательство сверху и слева в разрезе
Как устроен артроскоп
Аппарат состоит из серии линз, организованных внутри его корпуса, и объектива. Выпускаются устройства с разными углами наблюдения, каждое из которых удобно в определенной категории случаев.
Аппараты с углом 70 градусов обеспечивают качественную визуализацию боковых сторон и удобны для операций и осмотров, требующих хорошей видимости сзади, например при изучении задней части надколенника.
Устройства с углом 30 градусов акцентируют внимание на том, что находится перед экраном камеры.
Помимо самого артроскопа в операции применяются следующие инструменты и техника:
- Троакар – инструмент, которым прокалывают ткани.
- Кран с ручкой, присоединенный к канюле, – посредством него вводятся растворы для санации.
- Трубки (для введения раствора и для оттока ненужных жидкостей).
- Режущий инструмент для удаления затронутых дегенеративным процессом участков хряща.
- Щипцы для резекции мениска.
- Зонд для проведения манипуляций в полости сустава.
- Экран, на который подается картина хода операции.
- Насос, закачивающий растворы в полость сустава.
При проведении лечебного и диагностического вмешательства применяют экран, позволяющий отследить внедрение инструментария и ход действий
Диагностическая артроскопия
Такая процедура позволяет дифференцировать заболевания с похожими симптомами или с широким набором возможных симптомов, а также заметить ту или иную патологию на раннем этапе ее развития.
При проведении процедуры в районе щели сустава делают несколько маленьких надрезов кожи и подкожной клетчатки (длина каждого — около полусантиметра), в которые вводится артроскоп с работающим генератором освещения. Околосуставные ткани, освещаемые артроскопом, отображаются на экране.
Врач демонстрирует на муляже, как проводится диагностика с использованием артроскопа
Как происходит осмотр
Подготовка к операции начинается за несколько дней (5-6) до предполагаемого дня проведения: больной перестает принимать препараты, разжижающие кровь или препятствующие ее свертыванию.
Если у пациента имеется аллергия на определенные виды анестетиков, он должен предупредить об этом лечащего врача.
За сутки до проведения процедуры пациент подготавливается особенно внимательно: последний прием пищи должен быть не позднее 18 часов, а прием жидкости – до 23 часов днем, предшествующим процедуре.
Пациенты часто интересуются, сколько времени занимает процедура артроскопии. В большинстве случаев продолжительность составляет около часа. В случае артропластических операций и иных видов вмешательства, направленных на соединение поврежденных тканей, она будет несколько больше.
Обезболивание может проводиться эпидуральным способом, местно или посредством общего наркоза. Вещество подбирается с учетом индивидуальной реакции пациента на те или иные виды анестетиков. Распространенным вариантом является препарат «Мидокалм». Перед проведением процедуры над коленом накладывают жгут с целью снижения кровотока. Дальнейшая последовательность действий выглядит так:
- Обрабатывают колено антисептиком, делают надрезы. Вставляют в них инструменты: артроскоп, зонд для прощупывания структуры тканей и трубку, через которую вводятся растворы для промывания и антисептической обработки суставной полости.
- Вводят зонд в переднюю медиальную часть надколенника и оценивают текстуру хряща, выявляя деструктивные изменения, отмирание тканей, аномальные разрастания.
- Изучают состояние карманов (в том числе места, куда крепятся связки), обследуют на предмет аномальных образований, геморрагических явлений.
- Согнув колено под углом 150 градусов, обследуют центральную часть мениска и локализующуюся в этом районе щель.
- Для осмотра задней части, в частности крепящихся там связок, с применением зонда нужно согнуть сустав под углом 100 градусов.
- По окончании осмотра удаляют инструменты, выкачивают жидкость, вводят антисептический раствор. Сустав перевязывают. Через четверо суток повязку можно снять – тогда разрезы заделывают лейкопластырем, а на сустав накладывают давящую повязку.
На правом колене была проведена эндоскопия, теперь пациент отправляется на восстановительный период
Лечебная артроскопия: санация суставной полости
Такую процедуру проводят в тех случаях, когда диагностическое обследование свидетельствует о присутствии нежелательных образований, от которых стоит почистить сустав (хрящевых осколков, кристаллов солей мочевой кислоты, хлопьев фибрина и др.
) и которые провоцируют боли и уменьшение объема движений. Часто ее используют при ревматоидном артрите.
Санационное воздействие заключается во введении посредством насоса специального раствора, который затем вместе с нежелательными элементами выводится через отточную трубку. Далее полость обрабатывают антибиотическим средством.
После проведения этого вида воздействия больные часто отмечают ликвидацию отечности и болевого синдрома. Кроме того, оно значительно снижает потребность в пероральных медикаментах, создающих большую нагрузку на печень.
Здесь происходит работа с пациентом с артрозом обоих коленей
Артроскопия связок
Суть данной процедуры состоит в восстановлении структуры и функционирования повредившихся элементов связочного аппарата с помощью имплантатов, которыми могут служить сухожилия подколенной мускулатуры или гипоаллергенные искусственные образования.
Для крепления используется биологически резорбируемый (саморастворяющийся) материал. Задачей хирурга становится создание конструкции, наиболее соответствующей свойствам здоровых связок. Процедура часто применяется при повреждениях связок, обусловленных спортивными травмами и растяжениями.
Наиболее подвержена таким явлениям передняя крестообразная связка.
Артроскопическая резекция мениска
Данный вид операции ставит целью удаление поврежденных участков мениска, возникающих после механических травм. Такое повреждение сопряжено с очень ярким болевым синдромом. Травмы мениска могут носить разный характер. Они бывают оскольчатыми (при раздроблении сустава), поперечными, продольными, лоскутными. Также может иметь место неполный раскол.
Во время процедуры делают два-три маленьких надреза, в которые внедряется артроскоп. Проводится промывание антисептческой жидкостью.
Помимо резекции возможно также соединение фрагментов поврежденного мениска (в том случае, если повреждения невелики) или его полное удаление.
При отсутствии осложнений пациента после резекции выписывают через день-два. После удаления мениска на конечность накладывают шину.
Реабилитация
Часто больные хотят узнать, как скоро они могут вернуться к привычному образу жизни. Обычно время восстановления составляет два-три месяца. В определенной мере оно индивидуально вариабельно и зависит от тяжести дооперационного состояния и соблюдения рекомендаций докторов.
В первую неделю реабилитации пациенты получают антибиотики, гепарин и вещества, препятствующие свертыванию крови (для предотвращения тромбозов). Нога выпрямляется и держится в этом положении, на колено рекомендовано прикладывать лед.
Сгибаться и разгибаться конечность начинает на второй день после процедуры, при этом амплитуду движений наращивают аккуратно и постепенно. Начинают понемногу вводить физические упражнения – сначала из положения лежа. В зависимости от самочувствия пациента ему могут назначить анальгетики.
После выписки из стационара пациент продолжает выполнять упражнения ЛФК по врачебным инструкциям. Спустя месяц после процедуры ему назначают курс физиотерапии.
Противопоказания к проведению артроскопии
Нельзя проводить этот вид вмешательства при:
- Обострении ревматоидного артрита.
- Инфаркте миокарда и инсульте. Пациент, у которого в анамнезе был такой диагноз, должен принести справку от кардиолога, подтверждающую, что состояние здоровья на текущий момент допускает малоинвазивное хирургическое вмешательство.
- Тяжелых психиатрических заболеваниях.
- Острых септических инфекциях.
- Декомпенсированной форме сахарного диабета.
- Тромбофлебите.
Осложнения после артроскопии
Осложнения у больных, перенесших артроскопию, присутствуют редко. Основное влияние на их развитие оказывает невнимательное отношение самих больных к реабилитационным рекомендациям. Например, они слишком рано начинают пытаться ходить по лестнице или недостаточно контролируют плавность движений. Основными негативными последствиями являются:
- растяжение связок из-за резких или неаккуратных движений;
- развитие инфекционного воспалительного процесса (во избежание оного пациент несколько дней после процедуры получает антибиотики) из-за нарушения правил антисептики;
- кровоизлияние в полость суставного сочленения;
- тромбоэмболические явления;
- септические явления тканей вокруг шрамов;
- реакции на наркоз (тошнота, мигрень), исчезающие по прошествии двух-трех дней;
- Опухание и отек области сустава.
В целом, артроскопические процедуры являются эффективным средством диагностики, позволяющим определить патологии с размытой клинической картиной. С использованием данного инструментария также проводится широкий спектр малоинвазивных операций, быстро возвращающих функциональность сустава, что видно, в том числе, на примере профессиональных спортсменов.
Источник: https://LechiSustavv.ru/lechenie/operatsii/10880-operatsiy-artroskopii-kolennogo-sustava.html
Артропластика — описание, случаи применения, виды пластики
Артропластика – оперативное вмешательство, направленное на восстановление утраченных функций сустава. Такую манипуляцию проводят на суставной области, пораженной какой-либо патологией, например, деформирующим остеоартрозом, инфекционным процессом, травмой. В ходе операции сочленение восстанавливают или заменяют искусственным.
Чаще всего хирурги-ортопеды прибегают к артропластике коленного и тазобедренного суставов.
Артропластика коленного и тазобедренного суставов: показания, виды, техника проведения
Показания для пластики коленного и тазобедренного суставов:
- Болевой синдром, сохраняющийся на фоне приема больших доз противовоспалительных средств и анальгетиков.
- Значительное ограничение подвижности сочленения, нарушающее самообслуживание.
- Хроническое воспаление и выраженный отек в пораженной суставной области.
- Перелом шейки бедра.
- Новообразование в полости сустава или около него.
В результате проведенной артропластики должны быть восстановлены опорная функция, подвижность и одинаковая длина нижних конечностей. Болевой синдром должен быть полностью купирован.
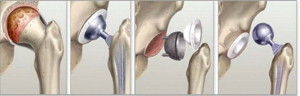
Виды суставной пластики
Резекционная артропластика – удаление поврежденных суставных поверхностей и формирование новых. В этом случае в качестве суставных прокладок применяются биологический материал. Обычно используют кожу и фасции самого пациента, соединительную ткань крупного рогатого скота. Недостатком этого вида пластики являются сложность восстановления полноценных движений.
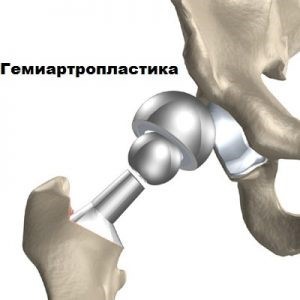
Второй вид пластики – эндопротезирование. Оно может быть частичным и тотальным. Частичное вмешательство (гемиартропластика) используется только при оперировании тазобедренного сустава. Гемиартропластика тазобедренного сустава означает замену в ходе операции головки тазобедренной кости. Чаще этот способ используется у пожилых пациентов при переломе шейки бедра.
При тотальной суставной пластике коленный или тазобедренный суставы заменяют полностью.
Операция может быть выполнена при помощи цементного, бесцементного или комбинированного способов крепления. Бесцементный способ применяют у молодых активных людей, учитывая более быструю изнашиваемость эндопротеза и необходимость его замены.
Артропластика коленного сустава
В предоперационном периоде показано укрепление мышц нижних конечностей. Это будет способствовать ускорению восстановления после операции. Можно выполнять специальные легкие упражнения для ног, посещать бассейн в течение нескольких месяцев перед оперативным вмешательством.
Непосредственно перед операцией пациенту необходимо пройти полное обследование, в том числе сдать общий и биохимический анализы крови, сделать рентгеновский снимок колена или компьютерную томографию пораженной области.
Оперативное вмешательство выполняется под спинальной анестезией, но может быть проведено и общее обезболивание. После рассечения кожных покровов и мышечной ткани в области пораженного сочленения и раздвигания производят вскрытие полости сустава. Затем деформированные суставные поверхности удаляют и вместо них при помощи шурупов фиксируют протезы.
Возможными осложнениями пластики являются тромбозы, пневмонии, проникновение инфекции, потеря подвижности сочленения, кровотечение.
В послеоперационном периоде пациент находится в стационаре в течение недели. Восстановительный период продолжается около полутора месяцев. Через 12 недель возможно передвижение без вспомогательных приспособлений. В запущенных случаях реабилитация может затянуться до двух лет.
После выписки из стационара пациент нуждается в постороннем уходе. Передвижение возможно только при помощи вспомогательных приспособлений. Под контролем специалиста необходимо выполнять специальные физические упражнения, постепенно увеличивая кратность их повторения. Оптимально проводить восстановление в реабилитационном центре.
При наличии болевого синдрома разрешен прием обезболивающих препаратов. В рационе должны присутствовать белки, витамины и минералы в физиологическом количестве.
Артропластика тазобедренного сустава
Перед артропластикой ТБС также рекомендовано укрепление мышц бедра посредством выполнения специальных упражнений.
Оперативное вмешательство проводится под местной или общей анестезией. После разреза кожи, вскрытия суставной капсулы головку бедра смещают в область раны. В случае сохранения ее целостности в суставную полость вставляется уплотняющая прокладка. Материалом может служить полусинтетический металл или сплав металлов.
Затем головку устанавливают в область вертлужной впадины, фиксируют мышечную ткань к большому вертелу. Раневой дефект ушивают.
В послеоперационном периоде рекомендовано полное обездвиживание тазобедренного сочленения в течение месяца. Для этого устанавливается корсет или шина. После пластики тазобедренных суставов для передвижения пациенты используют костыли в течение 4-6 недель.
Реабилитация после хирургического вмешательства делится на 3 периода:
- До 10 дней после вмешательства.
- От 10 дней до трех месяцев после операции.
- Восстановление в отдаленном периоде.
Вернуться к профессиональной деятельности пациенты могут через 3—6 месяцев. Срок восстановления работоспособности зависит от рода занятий пациента.
Заключение
Артропластика – спасательный круг для многих людей, страдающих заболеваниями тазобедренного и коленного суставов. Хирургическое вмешательство избавит от болей и вернет возможность движений в пораженном сочленении.
Источник: https://artritu.net/chto-takoe-artroplastika
Артропластика суставов
Проведение пластической операции для того, чтобы восстановить анатомически правильную форму сустава и его функциональность принято классифицировать как артропластику.
Такая методика может использоваться при лечении заболеваний практически во всех суставах, однако чаще всего используется артропластика мелких суставов, артропластика тазобедренного сустава.
Как правило, такая процедура способствует быстрой регенерации опорно-двигательного аппарата и нормализации общего состояния пациента.
Виды артропластики
В современном эндопротезировании существуют следующие виды артропластики:
- Остеотомия в 1 плюснефаланговом суставе – такая форма предусматривает удаление экзостоза с головки сустава этой кости. Нередко такая процедура выполняется совместно с укорачивающей остеотомией.
- Резекционная – при проведении такого рода артропластики выполняется резекция поверхности сустава для внедрения протеза из связок и фасций. Такая процедура позволяет предупредить анкилоз, обеспечивая максимальную суставную подвижность.
- Костно-хрящевая – предусматривает проведение мозаичной артропластики и операции Тычинкиной. Наиболее часто такое вмешательство используется при отсутствии положительного эффекта после консервативной терапии.
Как правило, после всех видов артропластики требуется реабилитационный курс послеоперационной физиотерапии, который может быть достаточно длительным.
Показания к проведению процедуры
Прямыми показаниями для выполнения операции является полное отсутствие двигательной активности в соединяющихся костях.
Помимо этого, операция рекомендуется к проведению у пациентов со следующими нарушениями:
- неправильно сросшиеся внутрисуставные вывихи и переломы, в том числе пальцев на ногах;
- деформирующие артрозы;
- двусторонний анкилоз коленного сустава;
- отсутствие подвижности в 2 крупных суставах.
Изменения при артрозе деформирующего характера, требующие выполнения артропластики
Артропластика тазобедренного сочленения выполняется только при отсутствии положительной динамики после комплексного лечения. В этом случае важно, чтобы пациент знал, что такая процедура может быть произведена повторно, потому что иногда протез изнашивается, требуя замены.
Чаще всего выполняется протезирование коленного, тазобедренного и локтевых суставов, так как они обладают способностью двигаться вокруг сагиттальной (собственной) оси. Артропластика плечевого сустава проводится намного реже.
Противопоказания
Несмотря на эффективность артропластики, существует ряд противопоказаний, при которых не рекомендуется хирургическое вмешательство.
К ним можно отнести:
- развитие острого воспалительного процесса;
- значительная атрофия, ссадины и раны в голеностопном суставе, тазобедренном и коленном;
- гнойно-воспалительные заболевания кожного покрова;
- присутствие большого количества рубцовой ткани, которую необходимо обязательно иссекать перед операцией;
- подростковый и детский возраст;
- временным противопоказанием является незначительные атрофические изменения в мышцах стопы.
До начала артропластики необходимо оценить общее состояние пациента, его возрастную категорию, образ жизни и состояние нервной системы. Кроме того, необходимо учитывать, что если функция пораженного сустава может быть замещена соседними соединительными тканями, прямые показания для проведения операции отсутствуют.
Ход операции
Решение о проведении артропластики принимается непосредственно врачом, который основывается на результатах проведенной диагностики и интенсивности болевого симптома.
Операция выполняется по стандартной технологии, с небольшими нюансами, которые зависят от того, в каком месте она проводится:
На колене
Артропластика коленного сустава отличается, например, от вмешательства в области таза. В ходе оперативной хирургии на колене резекция выполняется на внутренней части ноги, чуть выше (на 15 см) от зазора сустава, и постепенно опускается к колену. После этого хирург проводит тройной надрез в области мышечного сухожилия.
Артропластика колена позволяет восстановить функциональность сустава
Область соединения надколенника и бедренной кости рассекается для освобождения непосредственно сустава и с помощью хирургического инструментария выполняется дальнейшее разделение связок на коленной чашечке с ручным разрушением соединений кости для того, чтобы его оголить. Далее проводится замена коленного сустава, рана закрывается, а конечность иммобилизуется. По истечении некоторого времени пациенту назначается комплекс физкультуры, при которой разрабатывается не только область колена, но и голеностоп, в том числе и ступня.
Тазобедренный сустав
Такую операцию часто называют артропластикой резекционной (РА) или эксцизионной. Как правило, такое протезирование достаточно сложно и выполняется с использованием общего наркоза.
После того, как мягкие ткани разъединены, тазобедренная капсула вначале вскрывается, после чего отсекается, а головка бедренной кости вывихивается в рану. В том случае, когда головка не повреждена, для того, чтобы сформировать прокладку между суставами, снаружи бедра берется фасция или используются специальные аллопластические колпачки.
После того, как головка вправлена в вертлужную впадину, усеченные ранее мышцы подшиваются и послойно накладываются на раневую полость. На конечном этапе резекции сустав фиксируется специальным лангетом, а при необходимости используется груз для вытяжения. Спустя 3 недели рекомендуется приступить к минимальным физическим нагрузкам.
Эндопротез для тазобедренной артропластики выполнен из современных материалов, обеспечивающих нормальное функционирование сустава
При тяжелом коксартрозе хирургическое вмешательство чаще всего предусматривает резекцию с углублением в вертлужную впадину. При этом больному имплантируется эндопротез и проводится курс реабилитации.
На плечевом суставе
Несмотря на то, что плечо – это наиболее подвижный орган у человека, артропластика в этой области проводится крайне редко, так как ее проведение сопровождается определенными трудностями.
Резекция выполняется при помощи крючкообразного разреза, который отводит клювовидно-плечевую мышцу и медиально короткую головку в двуглавой мышце. Затем отсекается подлопаточная мышца от плечевой кости и рассекается капсула. Плечевая головка отделяется широким долотом от лопатки, а затем снова формируется.
Артроскопия в области плеча применяется при различных заболеваниях, в том числе невыясненной этиологии
Далее берется широкая фасция с области бедра, заводится между вновь сформированной поверхностью сустава и подшивается к окружающим мягким тканям и головка вправляется. На конечном этапе операции раневая поверхность зашивается послойно с введением катетера для того, чтобы избежать образования гематомы. Спустя 1 месяц повязка заменяется сначала отводящей шиной, а затем клиновидной подушкой.
Прогноз
Как правило, большая часть прооперированных пациентов возвращаются к нормальному состоянию. Благодаря современным технологиям и материалам, из которых изготавливаются эндопротезы, они постепенно обрастают живой тканью и позволяют человеку вести привычную деятельность.
Однако не следует исключать развитие возможных осложнений, которые могут присутствовать при любом хирургическом вмешательстве в организм. К ним относятся аллергическая реакция на применение наркоза, возможное развитие кровотечения, образование рубцовой ткани, а также инфицирование, которое может привести к отторжению протеза.
При благоприятном течении операции и успешных реабилитационных мероприятий нормальная физическая активность после проведения артропластики наблюдается по истечении 3-6 месяцев. Самое важное – это своевременное обращение к врачу на ранней стадии развития патологических изменений в суставах.
Источник: https://dialogpress.ru/lechenie/artroplastika-sustavov
Артропластика коленного сустава: что это такое, цена и отзывы
Артропластика коленного сустава (АКС) – это техника имплантации искусственного сустава колена на место поврежденного сочленения. Главная цель операции — восстановление функций подвижности коленного отдела конечности. Процедура замены пораженного сустава, соединяющего бедренную, большеберцовую кость и коленную чашечку, чаще рекомендуется при гонартрозах запущенных форм.
При артропластике деформированный сустав может быть удален полностью или частично. На освобожденную от суставного хряща область помещается искусственное устройство, имитирующее биомеханику и анатомию здорового сочленения.
После вмешательства пациенту назначается интенсивная программа реабилитации, в которую планомерно включаются занятии ЛФК и физиопроцедуры.
Правильная реабилитация после артропластики позволит в намеченные сроки привести «новый» коленный сустав в полностью рабочее состояние, поставить пациента на ноги и вернуть его к нормальному образу жизни.
История развития артропластики насчитывает уже более 40 лет. За этот отрезок времени специалисты добились прорыва в совершенствовании отрасли ортопедии – от уникализации конструкций коленных эндопротезов до оптимизации хирургических тактик.
Компоненты имплантов производят из износостойких биосовместимых металлических сплавов (чаще на основе титана), керамики, композитных материалов. При технически правильно проведенной операции, качественно организованной реабилитации и полном соблюдении пациентом пожизненных правил срок службы искусственного сустава в среднем составляет 15 лет.
Когда применяется артропластика?
Артропластика применяется при тяжелых заболеваниях и травмах коленного сустава как единственное продуктивное средство, способное избавить человека от инвалидности и невыносимой симптоматики.
Применяется методика при дегенеративно-дистрофических патологиях с сильными поражениями хряща.
Когда консервативные методы или другие операции не смогут обеспечить нормальную двигательную активность проблемной ноги, врачом может быть рекомендована замена сустава на имплантат. Симптомами необходимости операции являются:
- выраженная ограниченность амплитуды сгибания/разгибания колена;
- сильный болевой синдром в состоянии движения или покоя;
- прогрессирование хромоты;
- искривления костей голени и бедра;
- мышечная слабость ноги, атрофия, контрактура;
- неспособность к самостоятельному передвижению без посторонней помощи или поддерживающих приспособлений (трости, костылей и др.).
Гонартроз.
Как показывает статистика, пациенты, которые чаще нуждаются в артропластике, находятся в возрастной категории от 60 лет и старше. В пожилом возрасте односторонний или двусторонний артроз коленей диагностируется у 85% людей в силу старения организма. Конечно, не всем нужна такая операция.
В категорию риска по предрасположенности к появлению, ускоренной дистрофии и деформации коленного сочленения входят женщины, перешагнувшие 40-летний рубеж. Объясняется этот факт происходящими в женском организме гормональными изменениями, дефицитом половых гормонов, нехваткой эластина и коллагена, что неблагоприятно сказывается на тканях сустава.
Основной процент людей, поступающих в клиники на прохождение артропластики, – это женщины.
Эндопротезирование колен в Чехии: гарантии, цены, реабилитация, отзывы и статистика.
Узнать подробнее
Показания к операции
Поводом для артропластической реконструкции служат следующие диагнозы в стадии тяжелого патологического процесса:
- первичный и вторичный деформирующий артроз (гонартроз) – необратимое дегенеративно-дистрофическое заболевание, характеризующееся износом и разрушением хряща суставных поверхностей;
- спонтанный и вторичный аваскулярный (асептический) некроз – некротизация тканей циркумферентной зоны кости вместе с покровным хрящевым элементом как следствие критического нарушения кровообращения;
- ревматоидный артрит – серьезное системное заболевание неизвестной этиологии, когда иммунные клетки на воспаление соединительной ткани реагируют уничтожением не патогенной среды, а структурообразующих компонентов сустава;
- травматические поражения и локальные опухоли.
Противопоказаниями к АКС служат тяжелые заболевания крови; диабет в декомпенсированном состоянии; онкология последних стадий; сильно выраженный местно остеопороз; локальные гнойные и воспалительные процессы; почечная недостаточность.
Виды и процесс артропластики
Артропластика коленного сустава выполняется в зависимости от характера патологии одним из двух методов.
- Одномыщелковое протезирование – сочленение меняется на имплантат только частично. Замене подлежит или наружный, или внутренний бедренно-большеберцовый компонент. Такая тактика целесообразна лишь при условии, что структуры противоположной половины сустава, ПКС, ЗКС целые. Процедура малотравматичная, реабилитация после нее проходит относительно легко и быстро.
- Тотальная артропластика – операция предполагает полное замещение всех суставных поверхностей на искусственные аналоги. Вмешательство делается при обширной деструкции хрящевой материи, диагностируемой одновременно и в медиальном, и латеральном отделах.
Частичный и тотальный способ.
Наркоз применяется общего типа. При частичной замене, как в случае с одномыщелковой артропластикой, возможно, пациенту проведут сеанс под спинальной анестезией. Спинальный наркоз (регионарный, син. местный) вводится в эпидуральное пространство позвоночника, и нижняя часть туловища на время вмешательства становится совершенно нечувствительной. Местная анестезия не нарушает сознания.
Подступ к суставу осуществляется через серединный парапателлярный разрез (традиционный доступ). Имплантация может быть произведена и через другой доступ, на котором специализируется хирург, например:
- чрезмышечный (midvastus);
- латеральный парапателлярный;
- Quad-Sparing (Q-S – щадящий способ без нарушения четырехглавой мышцы бедра).
Искусственный сустав колена устанавливается на подготовленные площадки бедренной и большеберцовой кости. Краевые участки костей опиливаются, очищаются от деструктурированных тканей, шлифуются.
Затем производится соединение металлических элементов протеза с костными окончаниями, используя метод бесцементной посадки (пресс-фит) или технологию цементной фиксации.
Далее между двумя металлическими плато, которыми специалист покрыл берцовый и бедренный эпифизы, устанавливается эластичная прокладка из полимера.
Операционное поле промывается, обрабатывается дезинфекторами, на рану ставится дренаж для контроля оттока жидкости, разрез послойно ушивается. На всю процедуру затрачивается от 60 минут до 3 часов. Разрез после операции обычно проходит вдоль посередине колена. Его длина при традиционном вмешательстве равна примерно 18 см, при использовании самого экономного доступа – 10 см.
Если состояние пациента удовлетворительное, ему разрешат на 2-3 сутки подниматься и начинать ходить с опорой на ходунки или костыли. Выписку из стационара оформляют на 7-10 сутки.
Сколько стоит артропластика и где пройти?
Стоимость артропластики с тотальным замещением костного соединения колена эндопротезом начинается в среднем с 200 тыс. рублей. Высокотехнологичное вмешательство в медучреждениях Украины стоит примерно так же, с перерасчетом в гривны – это от 100 тыс. грн.
Отечественные клиники оказывают подобную медицинскую помощь, увы, не на таком же блистательном уровне, как за границей, но по более приемлемым ценам.
Например, в Германии такая операция обойдется пациенту в 15-20 тыс. евро, а в Израиле – 18-25 тыс. долларов.
Заметим, в эти расценки не включена реабилитация, ее, по сути, нигде не вносят в программу лечения, что снижает шансы на благополучный исход. Исключение – Чехия.
Особенности реабилитации
На следующий день после оперативного вмешательства физиоинструктор поможет подняться с кровати, пациент сделает свои первые шаги с новым суставом, опираясь на костыли или ходунки.
На предоперационных этапах обучают технике передвижения с опорно-поддерживающими приспособлениями, поэтому человек будет подготовлен к этому моменту. Нагружать на ранних порах ногу нельзя, разрешено только слегка касаться ею пола. Обязательно прописываются интенсивный курс антибиотикотерапии и противотромбозного лечения.
Прописываются сильнодействующие обезболивающие и противоотечные средства, так как болевой синдром и отек после операции – стандартное явление.
Начиная с первого дня, приступают к разносторонним занятиям ЛФК с упором на укрепление мышц бедра. В раннем периоде – это изометрические сокращения бедренно-мышечного комплекса. Постепенно вводятся упражнения на сгибание-разгибание колена.
При необходимости конечность тренируют на специальном тренажере, который будет помогать производить в нужном ритме, диапазоне соответствующие движения. Параллельно с лечебной физкультурой назначается посещение физиотерапевтических процедур.
С каждым вновь наступившим днем самочувствие будет улучшаться, если четко следовать квалифицированным рекомендациям реабилитолога и хирурга, физиотерапевта, методиста по ЛФК.
Окончательная внутренняя адаптация вживленного устройства, восстановление подвижности колена, наконец, возвращение пациента в нормальное жизненное русло можно ожидать по истечении 2,5-4 месяцев упорной работы над реабилитацией.
Источник: https://msk-artusmed.ru/endoprotezirovanie/artroplastika-kolennogo-sustava/
Артропластика коленного сустава: самое основное
Повреждение коленного сустава является очень распространенным видом заболевания.
Причинами развития патологии могут стать возрастные изменения в структуре тканей, механические повреждения колена, инфекции, аллергия и многое другое.
Воспаление суставов сопровождается отеками, покраснением, припухлость колена, а также значительными болевыми ощущениями, которые сначала носят периодический характер, а впоследствии причиняют человеку постоянный дискомфорт.
При своевременном обращении к врачу заболевания коленного сустава можно вылечить медикаментозным способом, а вот в более запущенных случаях или при серьезных травмах (разрывах и ущемлении связок, накоплении синовиальной жидкости) потребуется операция.
Показания к проведению
Артропластика коленного сустава – это вид хирургического вмешательства, суть которого состоит в обеспечении нормального функционирования колена путем восстановления искусственной поверхности сустава. При этом возможно полное или частичное удаление поврежденного сустава. В некоторых случаях именно операция является единственным способом вернуть человеку способность двигать конечность.
Показанием к назначению артропластики служит значительное повреждение сустава, постоянные сильные боли и ограниченность движения.
Такие стадии заболевания наблюдаются у людей, страдающих системными хроническими заболеваниями, ожирением, алкогольной или наркотической зависимостью, а также у тех, кто принимает некоторые лекарственные вещества (инсулин, снотворное, транквилизаторы, бета-блокаторы, кортизон).
Без артропластики не обойтись при таких заболеваниях:
- гонартрозе (деформирующей форме артроза сустава);
- внутрисуставном переломе бедренной кости;
- внутрисуставном переломе большеберцовой кости;
- асептическом некрозе мыщелка бедренной кости;
- поражении сустава ревматоидным артритом, подагрой, псориазом;
- остеоартрозе в результате болезни Бехтерева;
- патологиях надколенника;
- последствиях внутрисуставных переломов;
- опухолях в области коленного сустава.
Результатами проведения артропластики колена являются:
- полное избавление от боли в суставе колена;
- восстановление двигательных функций сустава.
Разновидности эндопротезов
В зависимости от выбора материала эндопротеза будет отличаться и срок его службы. Основными видами имплантатов являются:
- керамические – характеризуются высокой износостойкостью и долговечность. При этом обладают низкой функциональностью и высокой ценой;
- металлические – используются очень редко, поскольку не отличаются высокими техническими характеристиками;
- комбинированные – из сплава металла и полимера. Являются самым распространенными, отличаются хорошей функциональностью и достаточно невысокой стоимостью. Однако срок их службы составляет 10-15 лет, после чего потребуется замена протеза.
Виды
В зависимости от способа выполнения артропластики колена различат такие ее виды:
- Резекционная артропластика. Суть ее состоит в удалении деформированных концов коленных суставов, формировании их новой поверхности и реконструкции биомеханики сустава.
При выполнении такого вида операции в качестве суставных прокладок используют биоматериалы: собственный кожный покров и фасции пациента, возможно также применение тканевых структур животного происхождения.
- Эндопротезирование. Считается самым современным и безопасным методом хирургического вмешательства, предполагает частичную замену поврежденного участка сустава или полную замену коленного сустава.
Исходя из способа фиксации эндопротеза, можно выделить:
- цементную артропластику – сустав фиксируется к кости при помощи специального косного цемента;
- бесцементную артропластику – протез покрывается специальным раствором, который приращивает его к кости;
- комбинированную артропластику.
Технология проведения
Перед проведением операции человек должен пройти ряд обследований, которые включают сдачу общего и биохимического анализа крови и рентген.
Сама операция проходит таким образом:
- пациенту вводят общую или спинальную анестезию;
- с помощью артроскопа производят разрез кожи в области пораженного сустава, мышцы раздвигаются или рассекаются;
- вскрывается суставная полость, извлекается воронка внутренней поверхности и головка бедренной кости;
- с помощью металлических шурупов или специального клея фиксируется эндопротез, рана сшивается.
Процент возникновения осложнений невелик, однако при неудачно выполненной операции может произойти инфицирование, открыться кровотечение, развиться пневмония, образоваться тромб или нарушиться подвижность сустава.
Особенности реабилитации
На протяжении 7 дней пациенту необходимо оставаться в стационаре, для полного выздоровления должно пройти около 1,5 месяцев. Необходимо также соблюдать определенные правила в этот период:
- нужно приобрести для унитаза специальную накладку, мытье в ванной показано лишь в положении сидя;
- за больным нужен постоянный уход;
- показана дыхательная гимнастика и легкие упражнения в виде поворотов в кровати и незначительных движений ногой;
- снизить боль помогут обезболивающие препараты и сухое тепло;
- в рацион следует включить продукты, богатые белком, витаминами и минералами.
Хотите получить такое же лечение, спросите нас, как?
Источник: http://LechenieSustava.ru/artroplastika-kolennogo-sustava.html
Артропластика суставов
Артропластика суставов проводится в случаях, когда терапевтическое лечение не обеспечивает должной подвижности, а их функционирование вызывает у человека боль. Как правило, это сопряжено со значительным разрушением суставов или стертостью хрящей. В результате операции достигается комплексный эффект: с одной стороны повышается сила кисти, с другой – восстанавливается мелкая моторика.
При каких заболеваниях выполняется?
Артропластика показана при следующих проблемах с кистью:
- Анкилоз;
- Односторонний или двухсторонний деформирующий артроз;
- Опухолевые процессы, которые требуют удаления пораженного сустава;
- Неправильно сросшийся суставной перелом.
При этом важно понимать, что операция не может быть проведена, если имеет место острый воспалительный процесс. После острой фазы должен пройти как минимум год до возможности проведения артропластики. Также противопоказанием являются гнойничковые поражения эпидермиса.
Возможность проведения операции детям или подросткам, анализируется хирургом в каждой ситуации индивидуально, однако лучшим вариантом будет подождать, пока закончится фаза роста суставов и костей.
Проведение операции
После предварительного этапа, на котором врач собирает анамнез и проводит дополнительные обследования, врач выбирает тип протеза. Определяющими для выбора факторами являются:
- Возраст больного;
- Качество костной ткани;
- Предполагаемые нагрузки на сустав.
Эндопротезы для артропластики, будь то замена сустава пальца руки, локтевого или плечевого сустава, выполняются их титанового сплава (химически инертного и биосовместимого материала), а на скользящих участках делаются стальные вставки.
Для артропластики достаточно местной анестезии в подмышечной области или в районе ключичной впадины. Продолжительность операции – 1,5-2 часа. В зависимости от клинической картины артропластика может включать в себя добавление чашечки, замещение стертой или разрушенной суставной поверхности, полную замену сустава эндопротезом.
Реабилитация после замены суставов руки
Успех операции во многом зависит от реабилитационного периода. В данном случае, чем раньше он начнется, тем лучше. Речь идет о специальной гимнастике для суставов, которую пациенту назначает реабилитолог.
Важно придерживаться обозначенных врачом временных ограничений: не работать компьютерной мышью, молотком, пневмоинструментом, избегать чрезмерных физических нагрузок, поднятий тяжестей и т.д.
Цена игнорирования данных рекомендаций – невозможность восстановления суставной функции до нормального состояния.
Срок службы имплантатов после артропластики плечевого сустава, локтя или кисти составляет 15-20 лет. Соблюдение всех врачебных наставлений способствует продлению их ресурса.
Где сделать артроплатистику?
В ЦКБ РАН пациентам из Москвы и регионов успешно восстанавливают функциональность верхних конечностей путем проведения:
- замена суставов пальцев;
- операции по замене сустава кисти – эндопротезирование суставов рук (кисть, запястье);
- артропластики (эндопротезирования) плечевого сустава;
- артропластики локтевого сустава.
Опытные хирурги проводят малоинвазивные операции под местным наркозом, после чего пациент начинает работу с реабилитологом, чтобы как можно скорее вернуть себе привычную двигательную способность без боли и ограничений.
Также в ЦКБ РАН выполняется эндопротезирование крупных суставов и суставов нижних конечностей:
- Артропластика голеностопного сустава
- Артропластика тазобедренного сустава
- Артропластика коленного сустава
Узнать больше о стоимости операций или записаться на консультацию и осмотр можно по телефону или с помощью онлайн формы на сайте клиники.
Источник: https://www.ckbran.ru/hospital/surgery/otdelenie-travmatologii-i-ortopedii/artroplastika-sustavov
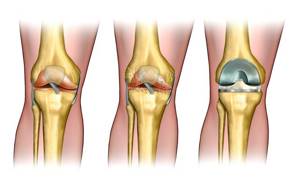
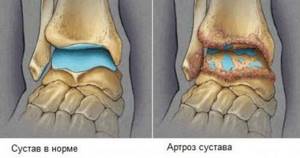 Изменения при артрозе деформирующего характера, требующие выполнения артропластики
Изменения при артрозе деформирующего характера, требующие выполнения артропластики 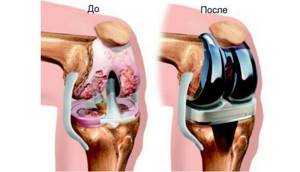 Артропластика колена позволяет восстановить функциональность сустава
Артропластика колена позволяет восстановить функциональность сустава 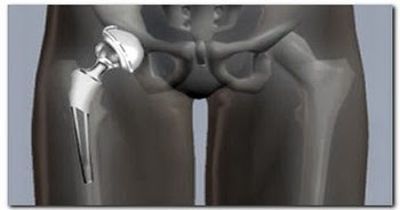 Эндопротез для тазобедренной артропластики выполнен из современных материалов, обеспечивающих нормальное функционирование сустава
Эндопротез для тазобедренной артропластики выполнен из современных материалов, обеспечивающих нормальное функционирование сустава 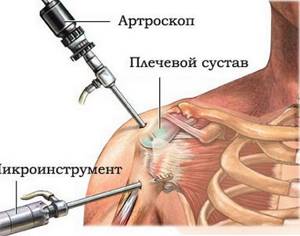 Артроскопия в области плеча применяется при различных заболеваниях, в том числе невыясненной этиологии
Артроскопия в области плеча применяется при различных заболеваниях, в том числе невыясненной этиологии