СВАО ВАО ЮВАО ЮАО ЮЗАО ЗАО ЦАО СЗАО САО 01 02 03 05 06 07 08 09 1 0 1 1 1 2 14 18 15 16 17 Бабушкинская Проспект Мира Первомайская Бауманская Павелецкая Теплый Стан Шипиловская Пражская Академическая Университет Баррикадная Речной Вокзал Октябрьское Братиславская Таганская Академика Янгеля Октябрьское поле
Аденоиды Доброкачественные образования ЛОР-органов Искривление носовой перегородки Кисты околоносовых пазух Остеомы околоносовых пазух
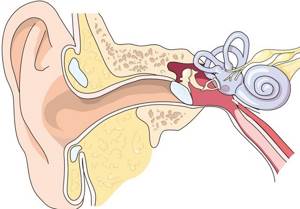
- Среднее ухо, отвечающее за звуковосприятие, – это сложная миниатюрная структура состоящая из цепочки звукопринимающих (барабанная перепонка, полость уха) и звукопроводящих и усиливающих (косточки) звук структур.
- Любое повреждение этой цепочки приводит к ухудшению слуха.
- Наиболее частые причины приводящие к повреждению структур среднего уха это:
- воспалительные заболевания (хронический средний отит);
- фиброз и склероз среднего уха;
- аномалии развития;
- травма (механическое повреждение, баротравма).
Записаться на консультацию Первая консультация бесплатно!
Объективное проявление повреждений среднего уха – это стойкое, непреходящее снижение слуха на фоне отсутствия воспалительных заболеваний.
Из субъективных проявлений пациенты описывают: шум в ухе, снижение слуха, ощущение заложенности уха, головокружение, тошноту.
Чтобы убедиться, что причиной снижения слуха является именно анатомическое повреждение слухового аппарата, врач, как правило, не ограничивается обычным визуальным осмотром (отоскопией) и может назначить:
- аудиометрию;
- камертональную проба;
- тимпанометрию;
- компьютерную томографию.
Операции
Для восстановления слуха проводится операция – тимпанопластика.
Тимпанопластика Восстановление структур среднего уха и его звукопроводящей функции
Время операции — 1 час
Время пребывания в стационаре — 2 дня
Стоимость операции: от 15000 руб. *(без учета стоимости наркоза и пребывания в стационаре)
Узнать стоимость операции
Есть вопросы?
Оставьте телефон – и мы Вам перезвоним
Индивидуальная схема лечения для каждого пациента
Для каждого пациента в обязательном порядке, ещё на догоспитальном этапе, разрабатывается индивидуальная схема лечения, с учетом всех особенностей организма: возраста, состояния здоровья, анамнеза заболевания и т.д.
– данный подход позволяет минимизировать риски как во время операции, так и в послеоперационном периоде, и как следствие, обеспечить максимально быструю реабилитацию при минимальном сроке нахождения в стационаре.
Мультидисциплинарный подход
Медицинский персонал Госпитального центра представляет собой единую команду, составленную из врачей – экспертов разной специализации, что позволяет осуществлять мультидисциплинарный подход.
Мы лечим пациента, видя перед собой не список имеющихся у него заболеваний, а человека, проблемы которого взаимосвязаны и взаимообусловлены.
Предпринимаемые лечебные меры всегда направлены на общее улучшение здоровья, самочувствия и качества жизни больного, а не исчерпываются устранением симптомов конкретного заболевания.
Оперативное лечение любого уровня сложности
Оперирующие врачи Госпитального центра владеют передовыми и высокотехнологичными способами выполнения операций. Сочетание высокой квалификации врачей и инновационного оборудования позволяет проводить оперативное лечение самого высокого уровня сложности.
Высокотехнологичные, малоинвазивные методы лечения
Основу методологии лечения, проводимого в Госпитальном центре, составляют принципы минимизации рисков для пациента и максимально быстрой реабилитации. Осуществление подобного подхода возможно только при использовании самых высокотехнологичных методик, современного оборудования и применения последних достижений медицинской науки.
Квалификация врачей в сочетании с современным оборудованием позволяет нам успешно реализовывать данный подход к лечению.
Fast-track хирургия
Fast-track — это комплексная методика, позволяющая свести к минимуму сроки пребывания пациента в стационаре без ущерба качества лечения. В основе подхода лежит минимизация хирургической травмы, снижение риска послеоперационных осложнений и ускоренное восстановление после хирургических операций, что обеспечивает нашим пациентам минимальное время пребывания в стационаре.
Даже такие сложные операции, как, например, холецистэктомия, благодаря данному подходу требуют пребывания в стационаре не более 3-х дней.
Персональное врачебное наблюдение в послеоперационном периоде
Для полного исключения развития возможных осложнений ранний послеоперационный период все пациенты, независимо от сложности операции, проводят в отделении реанимации под индивидуальным наблюдением врача-реаниматолога.
Перевод пациента в палату осуществляется только при полном отсутствии даже минимально возможных рисков.
Информирование родственников 24/7
Мы максимально открыты и проявляем заботу не только о пациенте, но и его близких. Информация о состоянии здоровья пациентов предоставляется родственникам семь дней в неделю, 24 часа в сутки.
Посещение пациентов так же возможно в любое удобное время.
Высококомфортабельные одно- и двухместные палаты
К услугам пациентов просторные комфортабельные палаты одно- и двухместного размещения, оборудованные всем необходимым для отдыха и восстановления.
В детском отделении наши маленькие пациенты размещаются совместно с родителями.
Налоговый вычет
Согласно налоговому законодательству РФ каждый пациент имеет право на компенсацию до 13% от суммы, потраченной им на свое лечение, а так же лечение близких родственников.
Наши специалисты подготовят для вас пакет документов для налоговой инспекции на возврат 13% от суммы расходов на лечение, а так же дадут рекомендации по различным способам взаимодействия с налоговой инспекцией.
Москва, улица Бакунинская, дом 1-3 Ближайшая станция метро: Бауманская
Сайт использует cookies. Правила использования.
Выделения из уха, или оторея
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
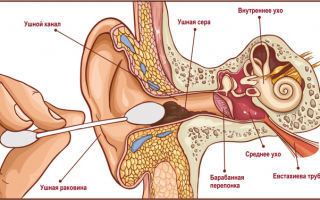
Выделения из уха: причины появления, при каких заболеваниях возникают, диагностика и способы лечения.
- Определение
- Разновидности выделений из уха
- По консистенции выделения могут быть водянистыми, иметь творожистую или хлопьевидную текстуру, иногда возможно образование корок.
Ушная сера является физиологическим выделением из слухового прохода и защищает слуховой аппарат от болезнетворных бактерий. В ее состав входят сало, жирные кислоты и жироподобные вещества, а также различные минеральные соли. В норме у человека вырабатывается в течение месяца 15–20 мг ушной серы, которая имеет вид липкой желто-коричневой массы. Все иные выделения считаются патологическими и свидетельствуют о заболеваниях уха. Выделения могут быть прозрачными, белыми, светло- или темно-желтыми, зеленоватыми (при наличии гноя). В случае попадания в ушной секрет крови выделения приобретают красноватый или коричневатый цвет. Неприятный запах выделений из-за наличия в них гноя может служить диагностическим признаком. При каких заболеваниях и состояниях появляются выделения из уха Серные пробки. Избыточная работа серных желез приводит к формированию серной пробки. Чаще всего такая проблема возникает у пациентов с сахарным диабетом, метаболическим синдромом, повышенным содержанием в крови холестерина. Образование серных пробок провоцирует повышенная вязкость серы, сухость кожного покрова, попадание в ухо мелких инородных частиц (например, производственной пыли), а также избыточный рост волос в слуховом проходе. Часто серные пробки наблюдаются у лиц, занимающихся водными видами спорта, пользующихся слуховыми аппаратами, миниатюрными наушниками. При неправильно проводимых гигиенических мероприятиях и самостоятельных попытках удалить избыток ушной серы существует риск протолкнуть ее глубже в слуховой проход, вызвав тем самым образование пробки. Клиническими признаками серной пробки служат боль и заложенность уха, шум в ушах, особенно мучительный при соприкосновении серы с барабанной перепонкой, иногда головная боль, головокружение, тошнота.
Слизисто-гнойные и гнойные выделения являются симптомом воспаления наружного и среднего уха. При воспалении наружного уха (отите наружного уха) патологический процесс может развиваться в ушной раковине и наружном слуховом проходе (до барабанной перепонки).
Чаще всего наружный отит возникает на фоне инфицирования уха бактериями и микроскопическими грибами. Первыми его признаками бывают, как правило, боль в ухе, зуд, реже – снижение слуха и чувство распирания.
Слизисто-гнойные выделения появляются только при распространенной форме воспалительного процесса на всем протяжении слухового прохода.
Источником гнойных выделений в наружном ухе может быть также фурункул, расположенный в раковине или слуховом проходе. При отите среднего уха слизисто-гнойные и гнойные выделения становятся результатом инфицирования стерильного выпота из воспаленных тканей уха. Поскольку камера среднего уха закрыта барабанной перепонкой, гнойное отделяемое может появиться в наружном ухе только после образования в ней отверстия. Этому предшествуют сильная боль в ухе, повышение температуры, снижение слуха, а у детей – перевозбуждение, иногда рвота.
При мастоидите (воспалительном поражении сосцевидного отростка височной кости) также появляются гнойные выделения из уха. Как правило, это заболевание развивается как осложнение отита среднего уха и сопровождается повышением температуры, болезненностью и отечностью в области сосцевидного отростка позади уха.
Прозрачные с примесью крови или гнойные выделения появляются при остром инфекционном мирингите (воспалении барабанной перепонки), который может иметь грибковое или бактериальное происхождение. На поверхности барабанной перепонки формируются пузырьки, наполненные кровью, которые затем лопаются. Помимо выделений наблюдается заложенность уха.
Прозрачные, бесцветные или слегка розоватые выделения из уха могут стать следствием ликвореи – истечения спинномозговой жидкости. Она попадает в ушную раковину при переломах костей черепа (чаще височной) вследствие травмы. Кроме того, прозрачные водянистые выделения иногда сопровождают аллергический отит, для которого характерны и другие признаки – зуд, заложенность уха.
Неизмененная кровь появляется из уха, как правило, после травмы и разрыва барабанной перепонки.
Появление кровянисто-гнойных выделений из уха – одно из свидетельств наличия полипа на барабанной перепонке или слизистой оболочке среднего уха. Полип представляет собой разрастание ткани в ответ на ее раздражение.
Появлению полипа предшествует активное воспаление среднего уха. Кроме того, полипы могут быть следствием мирингита, наружного отита, злокачественных новообразований.
Перфорируя барабанную перепонку, полип может выступать в область наружного слухового прохода, приводя к тугоухости.
Незначительные выделения, иногда формирующие корки и отличающиеся неприятным запахом, характерны для холестеатомы – опухолевидного образования, образуемого из эпидермиса слухового прохода.
В большинстве случаев холестеатома осложняет хронический гнойный эпитимпанит и образуется из слоев ороговевшего эпидермиса, воды, белков, жиров и холестерина. Формирование холестеатомы сопровождается чувствами тяжести и распирания в ухе, головной болью.
При отсутствии лечения она может постепенно внедряться в сосцевидный отросток и полость черепа.
При отомикозе наблюдаются рыхлые творожистые выделения. Основными виновниками заболевания служат плесневые (чаще локализованные в наружном ухе) и дрожжеподобные грибы (чаще заселяющие среднее ухо). Клинические признаки наружного отита в этих случаях включают боль и окрашенные творожисто-некротические выделения из уха. Больные жалуются на шум в ушах и головокружение.
Выделения, которые содержат крупные, жирные хлопья, иногда с примесью гноя, характерны для себорейного ушного дерматита. Заболевание может поражать не только ухо, но и волосистую часть головы. Клиническими признаками служат сильный зуд, отек ушной раковины, шелушение кожи и мокнущие раны.
Прозрачные выделения с примесью крови (сукровичные выделения) говорят о буллезном, или гриппозном, отите. Буллы (пузырьки с жидкостью) возникают на поверхности слухового прохода и барабанной перепонки. Когда они лопаются, жидкость с сукровицей вытекает через слуховой проход в ушную раковину.
К каким врачам обращаться при выделениях из уха
В большинстве случаев заболевания уха характеризуются четкой клинической картиной, в основе которой лежит боль. Лечением таких пациентов занимается врач-оториноларинголог.
При наличии черепно-мозговой травмы, которая сопровождается ликвореей, необходима срочная госпитализация. В противном случае возможен неблагоприятный прогноз. Выделения из уха не всегда сопровождаются болью, в частности при аллергическом отите, лечением которого занимается терапевт, педиатр и аллерголог-иммунолог.
Диагностика и обследования при выделениях из уха
При подозрении на образование серной пробки врач проводит отоскопию, во время которой обнаруживается скопление серы в слуховом проходе. Диагностика наружного и среднего отита проводится на основании жалоб пациента, отоскопии, пальпации околоушной области. Рекомендуется посев отделяемого из уха для определения возбудителя заболевания и его чувствительности к антибиотикам. Возможно аудиометрическое исследование. Черепно-мозговая травма, которая сопровождается ликвореей, диагностируется с помощью рентгенографии и КТ. Рентген черепа
Рентгенологическое исследование черепа для выявления нарушений структуры и целостности костей черепа различной природы.
Для диагностики холестеатомы и мастоидита врач проводит отоскопию, рентгенографию. При подозрении на отомикоз рекомендуются эндомикроскопическое (осмотр уха под операционным микроскопом) и микробиологическое исследования отделяемого из уха с использованием микроскопии и посева. Диагностика буллезного отита включает посев жидкости из уха, аудио- и тимпанометрию, лучевые методы обследования. Возможно также использование серологических методов исследования крови. Что делать при появлении выделений из уха Если прозрачные выделения из уха появились после травмы, необходима срочная госпитализация.
Если отмечается повышенное выделение серы, следует обратиться за помощью лор-врачу, который порекомендует правильный уход и допустимые в домашних условиях методы личной гигиены.
Категорически не рекомендуется очищать слуховой проход с помощью не предназначенных для этого предметов. Лечение при наличии выделений из уха При выявлении серной пробки врач удаляет ее, предварительно размягчив специальными препаратами. Удаляют пробки с помощью промывания или аспирации и кюретажа. Ирригация возможна только при отсутствии противопоказаний, о которых врач обязательно сообщит (перфорация барабанной перепонки, наружный отит). Лечение при отите может включать обезболивание, физиотерапию и этиотропную терапию в зависимости от возбудителя заболевания. Аллергическая природа выделений из уха требует использования антигистаминных препаратов. Холестеатома лечится только хирургическим путем.
Источники:
- Клинические рекомендации «Отит средний острый». Разраб.: Национальная медицинская ассоциация оториноларингологов. – 2021.
- Морозова С.В. Ушная сера: актуальные вопросы нормы и патологии в клинической практике. РМЖ. № 3 (II), 2018. С. 53–57.
- Клинические рекомендации «Хронический средний отит». Разраб.: Национальная медицинская ассоциация оториноларингологов. – 2021.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Перфорация барабанной перепонки
Перфорация барабанной перепонки — патологическое состояние, при котором образуется отверстие или разрыв в ней. К повреждениям барабанной перепонки могут привести травмы уха, в том числе шумовая, акустическая, а также воспалительные процессы среднего уха.
Клинически перфорация барабанной перепонки сопровождается резкой, сильной болью, которая стихает спустя некоторое время. После уменьшения боли у пациентов сохраняются шум в ушах, ощущение заложенности уха, могут появиться кровянистые выделения из наружного слухового прохода, снижается острота слуха.
При полном разрыве барабанной мембраны при чихании или высмаркивании пациент ощущает, как из пораженного уха выделяется воздух. Если повреждение барабанной перепонки возникло как следствие воспалительного процесса, к вышеназванным симптомам добавятся гнойные выделения из наружного слухового прохода и повышение температуры.
При возникновении таких симптомов нужно незамедлительно обратиться к специалисту, ведь перфорация барабанной перепонки чревата такими осложнениям как лабиринтит, глухота, хронический отит, неврит слухового нерва.
Диагностируется данная патология при помощи отоскопии. При необходимости специалист может назначить компьютерную томографию.
Лечение перфорации барабанной перепонки проводится в оториноларингологическом отделении стационара, где проводится консервативное лечение, а при его неэффективности показано хирургическое вмешательство.
Операция по восстановлению целостности барабанной перепонки называется тимпанопластика или мирингопластика. Оперативное закрытие перфорации перепонки приводит к улучшению слуха, предупреждению попадания в среднее ухо воды во время приема водных процедур, а также предупреждает возникновение в ухе холестеатомы, способствующей хронизации воспалительного процесса.
Дегтярева Наталья Анатольевна
заведующая отделением, врач-оториноларинголог высшей квалификационной категории
Егорова Нина Владимировна
врач-оториноларинголог высшей квалификационной категории
Шаламов Антон Сергеевич
врач-оториноларинголог первой квалификационной категории
Баротравма или баротравматический отит?
Баротравматический отит — это повреждение тканей уха, вызванное изменением давления. Это может вызвать сильную боль, повреждение барабанной перепонки, потерю слуха и вестибулярные симптомы.
В зависимости от симптомов баротравму лечат путем введения противозастойных средств и/или антибиотиков. В некоторых случаях требуется хирургическое вмешательство.
Баротравму уха можно предотвратить путем передачи правильных жестов, которые должны быть у субъектов риска (дайверов, летчиков).
Причины
Баротравма возникает, когда организм подвергается либо повышению давления (подводное погружение, потеря высоты в самолете), либо падению давления (самолет набирает высоту, водолаз поднимается на поверхность).
Баротравматический отит вызван дисфункцией евстахиевой трубки, протока, расположенного на барабанной перепонке, которая соединяет глотку со средним ухом.
В случае изменения внешнего давления евстахиева трубка уравновешивает давление с обеих сторон барабанной перепонки, позволяя наружному воздуху входить (или выходить) в среднее ухо.
Если евстахиева трубка неисправна, воздух не может выйти из среднего уха или попасть в него, что приводит к баротравме.
Диагностика
Диагноз ставится в зависимости от характера симптомов и анамнеза больного (погружение, полет на высоте). В зависимости от симптомов могут потребоваться дополнительные обследования:
- аудиометрические тесты (порог разборчивости, речевая дискриминация, акустические рефлексы…);
- вестибулярные тесты.
Баротравмы появляются у людей, которые подвергаются сильным перепадам давления в своей рабочей среде, включая дайверов и летчиков. Баротравма уха составляет две трети повреждений при подводном плавании.
Факторы риска
Любое воспаление (из-за аллергии, инфекции, рубца, опухоли) верхних дыхательных путей (глотки, гортани, носа или уха) увеличивает риск баротравмы.
Симптомы баротравмы уха
Проявления баротравмы возникают практически мгновенно в момент смены давления.
При дисфункции евстахиевой трубы перепад давления в воздухе барабанной перепонки и глотки может вызвать:
- резкую боль в ухе;
- потерю слуха вплоть до глухоты;
- повреждение или даже перфорацию барабанной перепонки, которая может привести к кровотечению;
- вестибулярные симптомы (головокружение, тошнота, рвота, слабость, дрожь в теле).
Если перепад давления слишком велик, то вход во внутреннее ухо может разорваться. После этого разрыва это приводит к утечке жидкости из внутреннего уха в среднее ухо. Что может привести к окончательному повреждению.
Лечение баротравматического отита
В большинстве случаев баротравмы лечение симптоматично. Но некоторые поражения могут потребовать специального лечения. Баротравмы уха лечат введением противозастойных средств для облегчения открытия закупоренных путей. Тяжелые случаи могут лечиться кортикостероидами через нос.
При кровотечении или признаках выпота назначают антибиотики.
Консультация ЛОР-врача показана при тяжелых или постоянных симптомах. Хирургия может потребоваться для лечения тяжелых повреждений внутреннего или среднего уха.
Этот недуг можно избежать, часто глотая или выдыхая, зажимая ноздри, чтобы открыть евстахиевы трубы и сбалансировать давление между средним ухом.
Профилактическое лечение за сутки до погружения может снизить риск развития баротравмы. Подводное плавание не следует практиковать, если есть проблемы в ушах.
Травмы уха — симптомы, причины, виды, диагностика и лечение в медицинских центрах «К+31
- Любые повреждения ушной раковины, наружного слухового прохода, а также структур среднего и внутреннего уха относятся к большой группе ЛОР-заболеваний под названием травмы уха.
- Лечить травмы уха вы можете в отделении Оториноларингологии Клиники К+31.
- Чаще других встречаются травмы ушной раковины, однако наиболее тяжелые последствия отмечаются при повреждениях внутреннего уха.
Виды
Механическая травма ушной раковины встречается чаще всего. Она может быть получена в бытовых обстоятельствах, при дорожно-транспортном происшествии, во время спортивных соревнований. Ранения ушной раковины наносятся острым или тупым предметом, огнестрельным оружием.
Ушные раковины подвергаются термическим травмам (ожоги, обморожения), химическим воздействиям (на производстве, в лабораториях). Вместе с ушной раковиной часто травмируется и наружный слуховой проход при ударе, ранении, ожоге, обморожении.
Травмы среднего и внутреннего уха – это, как правило, одно из составляющих более тяжелого, обширного повреждения в организме, например при черепно-мозговой травме (ЧМТ), переломах костей основания черепа, нижней челюсти.
Иногда травмы среднего и внутреннего уха сочетаются с повреждением наружного уха.
Значительно реже отмечается изолированная травма глубоких структур уха, что бывает при баротравме – резком скачке давления между наружным слуховым проходом и барабанной полостью (военные действия, быстрое погружение под воду или подъем к поверхности воды).
Симптомы травмы уха
При травме ушной раковины и наружного слухового прохода может появиться целый спектр симптомов:
- Ранения – наличие раны, кровотечение, скопление сгустков в наружном слуховом проходе и ухудшение слуха, деформация ушной раковины.
- Тупая травма – отсутствие явной раны, покраснение, наличие гематомы, изменение формы хряща ушной раковины, отек.
- Ожог – покраснение, появление волдырей, отслойка кожи, при тяжелых ожогах вплоть до обугливания тканей.
- Обморожение – бледность, которая постепенно сменяется на красноту (если не произошло полного отморожения).
- Воздействие агрессивных химических соединений – наличие ограниченных очагов поражения.
Все эти симптомы сопровождаются выраженной болью в соответствующем ухе, ухудшением слуха при отеке наружного слухового прохода, возможно – общей реакцией организма на кровопотерю, болевой шок.
Травмы среднего и внутреннего уха характеризуется снижением слуха, появлением шума в ушах и прострелов, головокружением, нарушением равновесия, болью в области височной кости (особенно при возникновении гематомы). При травме барабанной перепонки – наружное кровотечение из барабанной полости.
При сочетании травм среднего и внутреннего уха с общей травмой (ЧМТ), переломами костей черепа, с травмами наружного уха – присоединяются соответствующие симптомы.
Отиты в практике педиатра. Применение препарата Отипакс в педиатрической практике
catad_tema Отиты — статьи catad_tema Педиатрия — статьи Статьи
К.м.н. О.В. Гончарова
ФГУ «Больница с поликлиникой» УДП РФ, Москва
В своей практике педиатру приходится сталкиваться с различными болезнями, в том числе оториноларингологическими, часто являющимися осложнениями ОРВИ, поэтому он должен владеть методикой отоскопии и назначать соответствующее лечение в случаях, когда консультация отоларинголога не является обязательной.
Известно, что острые респираторные вирусные инфекции (ОРВИ) — самые распространенные инфекционные заболевания в педиатрии, что обусловлено высокой восприимчивостью детей, особенно раннего возраста, к возбудителям данных инфекций, большим многообразием этиологических агентов, а также воздушно-капельным путем передачи [3, 7, 10]. Входными воротами для возбудителей ОРВИ являются слизистые верхних дыхательных путей (нос, глотка, гортань). Респираторные вирусы, проникая в клетки эпителия верхних отделов респираторного тракта, начинают активно размножаться; при этом развивается воспаление, сопровождающееся вазодилатацией с увеличением проницаемости сосудистой стенки и усиленной экссудацией. Клиническими проявлениями этих процессов являются катаральные симптомы (насморк, кашель, гиперемия слизистых небных миндалин, глотки и др.).
Насморк — наиболее частый симптом ОРВИ, отражающий воспаление слизистой оболочки носа. При насморке развиваются гиперсекреция и отек слизистой, в результате чего уменьшается просвет носовых ходов и возникает чувство «заложенности» и затруднения носового дыхания.
Отек слизистой носа приводит к нарушению дренажа параназальных синусов, что способствует повышению в них давления. Создаются условия для активизации условно-патогенной флоры, в результате чего возникает риск развития осложнения осложнений.
Кроме того, выраженный отек слизистой носоглотки может привести к обструкции слуховой трубы с последующим возникновением острого среднего отита.
В этой связи важное место на начальных этапах лечения насморка при ОРВИ принадлежит препаратам, вызывающим вазоконстрикцию сосудов слизистых носа (назальные деконгестанты).
Перед применением деконгестантов, по мере необходимости, требуется освобождать носовые ходы от слизи с помощью специальных назальных аспираторов (или отсоса-груши).
Ребенку нужно объяснить, что нельзя шмыгать носом и необходимо осторожно сморкаться.
Таким образом, чаще всего педиатр первым осматривает ребенка с ОРВИ и подозрением на острый отит на дому, в детской поликлинике, санатории, доме ребенка, оздоровительном лагере и т.д.
Что важно помнить педиатру? Во-первых, что к наиболее распространенным среди болезней органа слуха относится острый средний отит.
Во-вторых, что он возникает чаще всего на фоне ОРВИ (как его осложнение) у детей с ослабленным иммунитетом, недоношенных, а также — у находящихся на искусственном вскармливании и поэтому лишенных материнских антител (защитных белков крови), передаваемых с грудным молоком [4, 9].
При этом инфекционный процесс распространяется из воспаленной носоглотки в среднее ухо по слуховой трубе. В-третьих, у детей раннего возраста (до 3-х лет) слуховая труба широкая и короткая, что значительно облегчает путь микробов.
К тому же, на первом году жизни малыши преимущественно находятся в горизонтальном положении, что затрудняет отток слизи наружу, способствует ее застою в носоглотке и возникновению острого среднего отита. В-четвертых, нужно не забывать, что у грудничков причиной отита может стать и попадание смеси или грудного молока из носоглотки в среднее ухо.
Острый средний отит подразделяют на две формы: катаральную и гнойную.
Основным проявлением острого среднего катарального отита является боль в ухе, о которой ребенок раннего возраста сказать не может. Он пронзительно кричит, трется о подушку головой, может «скрежетать» зубами.
При одностороннем поражении малыш стремится занять вынужденное положение, лежа на больном ухе, часто тянется к нему рукой, отказывается от пищи, так как сосание и глотание усиливает болевые ощущения.
Установить сторону поражения педиатр может при надавливании на козелок – выступ, находящийся впереди слухового прохода: на стороне поражения будет возникать болевая реакция, ребенок заплачет и попытается отвернуться от раздражителя. Чтобы лучше оценить эту пробу, можно провести ее, когда ребенок спит.
Острый средний катаральный отит может очень быстро (уже в первые сутки с начала заболевания) перейти в гнойный, характеризующийся гноетечением из уха, что указывает на разрыв барабанной перепонки (при этом боль в ухе стихает) и является показанием к оказанию срочной медицинской помощи (ребенку необходимо заложить в наружный слуховой проход сухую ватную турунду (фитилек), одеть шапочку и обеспечить срочную консультацию отоларинголога для решения вопроса о дальнейшей тактике лечения ребенка.
Для проведения дифференциальной диагностики катарального и гнойного отита педиатру помогают «ориентировочные» критерии.
Если боль умеренная (или ребенок жалуется на треск, шуршание в ухе), температура нормальная или субфебрильная (до 38 градусов С), общее состояние ребенка удовлетворительное, скорее всего, у него катаральный отит.
Если боль в ухе сильная, стреляющая, сопровождается высокой лихорадкой и интоксикацией, отит нужно лечить, как гнойный. И, очевидно, что отит гнойный, если из уха вытекает гной.
Опасность среднего отита состоит в возможности развития серьезных осложнений, наступающих при несвоевременно начатом лечении или молниеносном течении болезни. Наиболее частым из них является мастоидит – острое воспаление сосцевидного отростка височной кости.
Появляется боль в заушной области, кожа может краснеть и отекать, выбухать, при этом ушная раковина оттопыривается кпереди и книзу, ребенок наклоняет голову в сторону поражения.
Другим состоянием, которое также рассматривают как осложнение, является синдром раздражения оболочек головного мозга (менингиальный синдром), возникающий из-за недоразвитости структур среднего уха, когда отсутствуют препятствия для распространения воспаления за его пределы, а также — за счет обильной сосудистой сети и связи с полостью черепа.
При этом возникают судороги, рвота, спутанность сознания и снижение двигательной активности. Ребенок для облегчения своего состояния рефлекторно запрокидывает голову. Кроме того, возможны внутричерепные осложнения: менингит, абсцесс мозга, тромбоз сигмовидного синуса, лабиринтит, парез лицевого нерва и даже сепсис [7].
Таким образом, проблема острого отита носит в определенной мере медико-социальный характер, поскольку воспаление среднего уха всегда протекает с нарушением слуховой функции смешанного характера и может перейти в хроническую форму: адгезивный средний отит, хронический гнойный средний отит. Социальный аспект тем острее, чем более выражены нарушения слуха у ребенка в отдаленные периоды после перенесенного острого среднего отита.
При своевременно начатом и правильном лечении удается избежать каких-либо неприятных последствий. Например, при остром среднем отите в подавляющем большинстве случаев достаточно консервативного (нехирургического) лечения.
С целью предупреждения осложнений, обязательно назначают антибиотики в таблетированной форме или в виде инъекций (при гнойном среднем отите) курсом не менее 5-7 дней, особенно детям до 2-х лет.
Кроме того (как уже указывалось выше), необходимо применять сосудосуживающие препараты (капли в нос), что поддерживает проходимость слуховой трубы.
Местное лечение при остром среднем катаральном отите включает сухие тепловые процедуры в области уха: прогревание синей лампой (рефлектором), сухое тепло, согревающие компрессы, так как тепло активизирует крово- и лимфообращение в очаге воспаления, а также дополнительную выработку защитных факторов в крови.
При остром среднем гнойном отите необходимо тщательное и систематическое удаление гноя ватными турундами, туалет уха дезинфицирующими растворами (например, 3% раствором перекиси водорода) и др. Выбор того или иного препарата зависит от фазы воспалительного процесса, антибиотики должны назначаться с обязательным учетом чувствительности к ним микробов, в случае неэффективности лечения требуется замена препарата [1, 11].
Ушные капли
Важно «осмотреть ухо» так, чтобы уточнить характер воспаления и решить вопрос о том, повреждена или нет барабанная перепонка.
Если имеется разрыв барабанной перепонки, то некоторые ушные капли при попадании в полость среднего уха могут вызвать нежелательные эффекты (повреждение слуховых косточек, поражение слухового нерва).
Поэтому вместо прямого закапывания капель родителям необходимо рекомендовать делать из сухой ваты турунду, аккуратно вставить ее в наружный слуховой проход и капать на нее теплое лекарство 3-4 раза в день [5]. Порция капель должна быть нагрета до температуры тела (36,6 градусов С).
Можно, например, нагреть пипетку в теплой воде, а потом набрать в нее лекарство или выполнить процедуру в обратной последовательности. В домашней аптечке обязательно должны быть ушные капли для детей с противовоспалительным и обезболивающим эффектами, например Отипакс® (табл.1).
Таблица 1
Применение ушных капель Отипакс® в педиатрической практике
| Детям до года жизни — по 1-2 капли, 1-2 лет — по 3, детям старшего возраста и подросткам — по 4 капли 2-3 раза в сутки — закапывать в наружный слуховой проход (лучше на турунду, вставленную в ухо). Курс лечения не должен превышать 10 дней. |
| Повреждение барабанной перепонки, обусловленное инфекцией или травмой; повышенная чувствительность к компонентам препарата. |
| Перед назначением необходимо проверить целостность барабанной перепонки. Если барабанная перепонка перфорирована, введение препарата может привести к контакту со структурами среднего уха, вызывая побочные реакции в этих тканях. Данные относительно противопоказаний к применению препарата в период беременности или кормления грудью отсутствуют |
| Хранить при температуре ниже 25°С. Срок годности после вскрытия флакона – 6 месяцев. |
Примечание: при местном применении препарата не выявлено взаимодействия с одновременно назначаемыми анальгетиками и противовоспалительными препаратами, антисептиками, антибиотиками для местного и системного применения.
Отипакс® — ушные капли, состоящие из комбинации препаратов феназона (4 г%) и лидокаина гидрохлорида (1 г%).
Феназон относится к нестероидным противовоспалительным лекарственным средствам и оказывает соответствующее действие, свойственное неселективным ингибиторам циклооксигеназы, а лидокаин (синоним: ксилокаин, ксикаин, лидестин), являясь сильным местноанестезирующим средством, дает местный обезболивающий эффект. Наполнитель включает: 95% этиловый спирт, глицерин, тиосульфат натрия.
Таким образом, Отипакс® — это комбинированный препарат для местного применения в отологии с выраженным обезболивающим и противовоспалительным эффектом, обусловленным синергизмом действия его компонентов.
Сочетанное применение феназона и лидокаина сокращает время наступления анестезирующего эффекта, увеличивая при этом его выраженность и продолжительность, что позволяет быстро устранять болевой синдром при отите.
Уменьшение выраженности боли и воспаления барабанной перепонки отмечают примерно через 5 минут после закапывания, практически полное устранение болевого синдрома — через 15–30 минут. При закапывании в ухо компоненты препарата Отипакс® действуют локально, не резорбируются и не оказывают системного действия на организм ребенка.
При местном применении активные компоненты препарата и их метаболиты не определяются современными методами исследования в крови и других биологических средах организма.
Описан механизм физиологического действия препарата Отипакс®, стимулирующего разжижение и выход слизи из полости среднего уха через барабанную перепонку (транстимпанический путь), а также усиливающего дренаж через внутренний слуховой проход (евстахиеву трубу) и местную резорбцию [12]. В проведенных зарубежных и отечественных клинических испытаниях подтверждена высокая эффективность препарата Отипакс® [12, 13, 14].
Так, по данным кафедры педиатрии РГМУ [2], Отипакс® применяли с целью купирования патологического процесса на ранних стадиях заболевания 38-ми детям (25 мальчиков, 13 девочек) в возрасте от 1 года до 12 лет с явлениями тубоотита и катарального среднего отита по 4 капли 2-3 раза в день, в более тяжелых случаях — в составе комплексной терапии с антибиотиками. Практически у всех детей (у 36 из 38) в течение 4-7 дней регистрировали явления ОРВИ. У половины из числа всех детей лихорадка носила фебрильный характер, у остальных — колебалась в пределах субфебрильных цифр. Выраженный отоалгический синдром наблюдали у 30 больных детей, у 8 болевой синдром носил умеренно выраженный характер. Чаще боли отмечали во время приема пищи (сосания), в ночное время. Дети, у которых отит привел к скоплению гноя или перфорации барабанной перепонки, из исследования были исключены, так как в момент обследования Отипакс® им был противопоказан.
Отоскопическая картина характеризовалась отеком и набуханием барабанной перепонки у 20 детей, гиперемией — у 25 детей и ее утолщением — у 11 детей.
Микробиологические исследования посевов из области пораженного уха и миндалин проведены у 30 детей. Выявляли штаммы St. pneumoniae (у 12), Haemophilus influenzae (у 7), Str. pyogenus (у 5), Staph. epidermitis (у 4), Staph.
aureus (у 3), Proteus vulgaris (у 1). При этом микстинфекция обнаружена у 7 больных детей.
Эффективность действия препарата оценивали по балльной системе на основании изменения выраженности болевых явлений: от 0 (отсутствие боли) до 4 баллов (интенсивная боль); изменению цвета барабанной перепонки (1 — серая, 2 — коричневая, 3 — гиперемированная); степени гиперваскуляризации барабанной перепонки (1 — усиление кровенаполнения только в области рукоятки молоточка, 2 — на периферии, 3 — общая).
Уменьшение болевых ощущений оценивали у детей старшего возраста: оно наступало достаточно быстро — менее чем через 10 минут после введения препарата. Эти данные, регистрируемые на протяжении 30 минут наблюдения, были статистически значимыми (р