Эозинофильный фасциит – идиопатическое, фиброзное расстройство с гистологическими признаками фасциального фиброза.
Эозинофильный фасциит – острое болезненное расстройство, которое проявляется в виде сильного опухания конечностей с развитием кожного фиброза. Контрактуры суставов, артриты, невропатии и дерматомиозит также могут проявляться у некоторых лиц с эозинофильным фасцитом.
Многие исследователи считают эозинофильный фасциит вариантом другого кожного заболевания — морфеа, а другие считают его совсем отдельным заболеванием.
Эозинофильный фасциит. Эпидемиология
Эозинофильный фасциит — редкое расстройство, точная распространенность неизвестна
Эозинофильный фасциит. Причины
Этиология эозинофильного фасциита неизвестна, но некоторые исследователи связывают это расстройство с аберрантным иммунным ответом. Кроме того, токсичные, экологические факторы, некоторые препарата, также могут быть причиной развития эозинофильного фасциита у некоторых лиц.
У некоторых людей с эозинофильным фасциитом также были обнаружены Borrelia burgdorferi, которые могут быть возможным возбудителем фасциита. Тем не менее, исследователям так и не удалось указать на связь между эозинофильным фасциитом и инфекцией Borrelia.
Borrelia можно определить путем прямого микроскопического исследования образцов тканей или с помощью полимеразной цепной реакции. Положительный ответ от проведения этих тестов может подтолкнуть клинициста к правильной диагностике эозинофильного фасциита.
В пробирке, анализ фибробластов из полученных на биопсии фасций может указать на повышенное производство мРНК коллагена типов I, III, и IV, по сравнению со смежными дермальными фибробластами.
Кроме того, фасциальные фибробласты могут вырабатывать трансформирующий фактор роста бета-I и фактор роста соединительной ткани, которые могут быть основной причиной фиброза.
Дегрануляции эозинофилов могут привести к активации фибробластов.
Дальнейшее изучение эозинофильного фасциита может указать на повышенные уровни трансформирующего фактора роста-бета и интерлейкина 5, которые можно нормализовать кортикостероидной терапией.
Другие исследования показывает, что фасциальные воспалительные инфильтраты в основном состоят из CD8 + Т-лимфоцитов, макрофагов, эозинофилов, что свидетельствует о возможной цитотоксической иммунной реакции в ответ на наличие возможных инфекционных агентов или факторов из окружающей среды.
И совсем недавно, при проведении других исследований были обнаружены повышенные сывороточные уровни супероксиддисмутазы марганца и тканевого ингибитора металлопротеиназы (ТIMP-1). Уровни TIMP-1 в сыворотке могут также служить в качестве маркера тяжести заболевания.
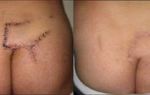
Эозинофильный фасциит. Фото
Гипопигментация, уплотненя на правой ноге
Уплотнение, склероз и гипопигментация
На фото проявления 2-х недельного эозинофильного фасциита. Эритема, алопеция и уплотнения
Эритема, отек, алопеция и уплотнения
Полный склероз и уплотнения с пятнистой эритемой
Эозинофильный фасциит. Симптомы и проявления
Эозинофильный фасциит имеет внезапное и болезненное начало развития, с последующим отеком ног и с образованием эритематозных площадей.
Это расстройства прогрессирует быстро, в течение от нескольких недель до месяцев, у пациентов может развиться жесткость и уплотнение кожи, в результате чего могут развиться характерные контрактуры в сгибательных областях с нарушением подвижности суставов.
Предплечья, ноги, бедра и туловище страдают чаще всего (в порядке убывания по частоте). Целых 50% пациентов сообщают о том, что именно тяжелая физическая тренировка непосредственно предшествует началу болезни. Недомогание, слабость и лихорадка часто присутствуют у большинства пациентов.
В одном из исследований, проведенном в 2008 году, исследователи выяснили, что усталость была наиболее распространенным симптомом. Боль и зуд также являются частыми жалобами, но они не так распространены как усталость. Из всех опрошенных пациентов, 62% имели сразу усталость, боль и зуд. Явный артрит встречается у 40% больных.
Физическое обследование
Клиническая картина эозинофильного фасциита проходит через 3 этапа. Некоторые этапы могут присутствовать одновременно и в разных участках тела.
Первый этап представляет собой симметричную, диффузную эритематозную болезненность конечностей, с последующим переходом в отечную стадию, при которой развиваются специфические ямочки.
Последний этап включает в себя развитие ряби на коже с участками гипопигментации, уплотнений и упругости.
В пострадавших областях, кожа и подкожные ткани сильно связаны друг с другом, у таких пациентов кожа будет тяжело оттягиваться. Хотя конечности страдают чаще всего (88%), у некоторых пациентов может также пострадать туловище.
- Контрактуры в локтях, запястье, лодыжках, коленях, плечах могут быть обнаружены у 55-75% больных.
- Кистевой туннельный синдром присутствует у 20% больных.
- Воспалительный артрит присутствует у целых 40% пациентов.
- Субклинический миозит присутствует у меньшинства пациентов.
- В отличие от склеродермии, явление Рейно, аномальные капилляры ногтевого валика и склеродактилия отсутствуют.
Эозинофильный фасциит. Диагностика
Лабораторные анализы
- При проведении полного анализа крови можно обнаружить эозинофилияю у 80-90% больных. Кроме того, панцитопения, анемия, тромбоцитопения также могут возникнуть на фоне эозинофильного фасциита.
- Скорость оседания эритроцитов повышается у 60-80% больных эозинофильным фасциитом.
- Уровни иммуноглобулинов завышены, как правило, это касается поликлонального иммуноглобулина G.
- Уровни ферментов мышц иногда повышены, особенно альдолазы.
- Результат анализа на антиядерные антитела иногда положительный.
- Результат анализа на ревматоидный фактор иногда положительный.
Визуализация
При наличии клинических показаний, МРТ может показывать сигнал высокой интенсивности в фасциях. По мнению некоторых исследователей, эти данные могут быть использованы в определении места биопсии, а также для мониторинга ответа на терапию.
Другие методики
- При наличии клинических показаний может быть применена электромиограмма.
- Биопсия
Гистология
Наиболее глубокие изменения, связанные с эозинофильным фасциитом, происходят в поверхностных фасциях, которые могут стать заметно утолщенными, фиброзными и склеротическими. На ранних стадиях, фибриноидный некроз или миксоидная дегенерация могут быть обнаруженны.
Фиброз распространяется в перегородках из подкожного жира, который завлекает жир в пересекающиеся фиброзные полосы. Фиброзный процесс также может распространиться в нижние слои дермы и в мускулатуру.
В мышцах могут быть обнаруженны точечные некротические процессы и вырождение тканей.
Воспалительный инфильтрат, как правило, состоит из лимфоцитов, гистиоцитов, плазматических клеток и эозинофилов. Воспалительный инфильтрат можно обнаружить в низких слоях дермы, в перегородках и в мышцах.
Эозинофильный фасциит. Лечение
Многие случаи эозинофильного фасциита реагируют на кортикостероиды (88%, из них 25% достигает полного ответа), хотя в некоторых случаях может произойти спонтанное излечение. Полное восстановление может занять до 1-3 лет. Лучший ответ достигается при введении высоких доз кортикостероидов, особенно если терапия иницируется на ранних этапах болезни.
В литературе также были обнаружены сообщения, что некоторые лица вообще не отвечали на кортикостероидную терапию и таким людям назначались дополнительные терапии.
Такие дополнительные лекарства включают гидроксихлорохин, колхицин, циметидин, циклоспорин, азатиоприн, метотрексат. Также, уже сегодня доступны новые препараты, которые можно использовать в качестве добавок к кортикостероидам или в качестве монотерапевтических средств. Эти препараты включают инфликсимаб, циклофосфамид, дапсона, ретиноидоподобный UVA1 и псорален плюс UVA (PUVA).
- В одном из исследований, в которых принимали участия три человека с стероид-устойчивым эозинофильным фасциитом, все пациенты показали улучшение в уплотнении кожи и в тяжести контрактур суставов после применения инфликсимаба в дозе 3 мг/кг (на протяжении 8 недель).
- Хирургическое вмешательство
- Хирургическая декомпрессия кистевого туннельного синдрома может потребоваться для некоторых пациентов с эозинофильным фасциитом.
Эозинофильный фасциит. Осложнения
Апластическая анемия и другие формы миелодисплазий могут осложнить эозинофильный фасциит. Некоторые исследователи выступают за анализ костного мозга у всех больных эозинофильным фасциитом.
Другие недавние исследования указывают на связь между эозинофильным фасциитом и множественной миеломой, истинной полицитемией, периферической Т-клеточной лимфомой, иммуноглобулиновой нефропатией, и идиопатической гиперкальциемией.
Эозинофильный фасциит. Прогноз
Конечная стадия фиброзного процесса приводит к развитию существенных проблем из-за склероза кожи и контрактур суставов. Кроме того, артрит, невропатии, дерматомиозит также могут присутствовать у некоторых пациентов.
У 10% пациентов может развиться миелодисплазия, например апластическая анемия, которая предвещает плохой прогноз.
Однако, в некоторых случаях возможно спонтанное выздоровление, а если оно и не произойдет, то лечение кортикостероидами или другими, уже описанными агентами, сможет привести к восстановлению.
В целом, прогноз для пациентов с эозинофильным фасциитом хороший. Большинство пациентов могут ожидать на частичное или полное выздоровление.
Источник: http://redkie-bolezni.com/yeozinofilnyy-fasciit/
Диффузный фасциит и его особенности
Диффузный (эозинофильный) фасциит, или болезнь Шульмана – относительно редкое заболевание соединительной ткани, характеризующееся поражением глубокой фасции, подкожной клетчатки, мышц, дермы. Количество описанных случаев заболевания невелико, ввиду подробного описания, врачи собрали достаточно информации о клинической картине фасциита. В мире описано более ста случаев болезни.
Для болезни типично уплотнение эпидермиса кожи, отеки, боли в суставах и мышцах. Для лабораторной диагностики применяются сложные лабораторные исследования. Лечение преимущественно медикаментозное.
Общее описание
Диффузный фасциит – патология соединительной ткани с поражением кожи, подкожной клетчатки, мышц. Протекает на фоне эозинофилии (повышение числа эозинов в крови), гипергаммаглобулинемии (повышение в крови гамма-глобулина).
Болезнь названа по имени американского врача, исследователя ревматизма Шульмана, учёный в 1970-х годах выделил заболевание в отдельную форму.
Редкость заболевания поразительна: отечественная наука сталкивалась лишь с несколькими случаями.
Болеют преимущественно мужчины в возрасте от 25 до 60 лет. У женщин болезнь Шульмана встречается приблизительно в два раза реже.
Начинается заболевание с общих симптомов, многие пациенты не подозревают развитие диффузного фасциита. Специфические симптомы появляются постепенно.
Многие терапевты склонны считать, что у пациента развивается системная склеродермия либо прочее аутоиммунное заболевание.
Причины болезни
Причины эозинофильного фасциита изучены недостаточно ввиду редкости. Недостаточно изучены основные факторы риска заболевания. Известно, что эозинофильный фасциит развивается в результате действия перечисленных факторов.
- Чрезмерные нагрузки, в частности, подъем тяжестей. Спортсмены, практикующие виды спорта с чрезмерными силовыми нагрузками, входят в группу риска.
- Хирургические операции.
- Аллергии.
- Острые бактериальные и вирусные заболевания.
- Частые переохлаждения.
- Травмы, включая возникающие во время спортивных тренировок.
- Стрессы, нервное перенапряжение.
Немалое значение имеет генетический фактор. Избранныее врачи указывают, что болезнь Шульмана развивается у больных, чьи родственники болели склеродермией очагового типа, диабетом или ревматоидным артритом. Присутствует связь между указанным заболеванием и заболеваниями крови – тромбоцитопенией, лимфолейкозом, лимфогранулематозом.
Отдельные аутоиммунные патологии (лимфогранулематоз, полимиозит, синдром Съегрена, тиреоидит) способствуют развитию заболевания. Механизм развития кроется, по-видимому, в особенностях работы иммунной системы: она становится агрессивной по отношению к клеткам собственного организма.
Подтверждением аутоиммунного механизма развития болезни Шульмана служит анализ крови. У больных отмечается повышение в крови количества иммуноглобулина, гамма-глобулина. Воспаление глубоких фасций, образование воспалительного инфильтрата связано с аутоиммунной реакцией. Упомянутые воспалительные инфильтраты содержат эозинофилы, способствующие трансформации образований в фиброз.
Описана точка зрения, что болезнь развивается вследствие нарушения механизмов клеточного иммунитета. Однако вопрос, как прочие факторы, связанные с заболеванием, до конца не решены.
Патогенез болезни заключается в нарушении функционирования иммунитета, приводя к специфическим аутоиммунным реакциям.
При диффузном фасциите у больных отсутствует синдром Рейно (заболевание концевых артерий в верхних конечностях), висцеральная патология (специфическое поражение нервной системы).
Признаки диффузного фасциита
Картина симптомов болезни характерна наличием уплотнения мягких тканей рук и ног. Нарушается их двигательная активность. Развиваются сгибательные контрактуры в суставах пальцев.
Сгибательная контрактура приобретает вид нарушения разгибания сустава в отличие от разгибательной контрактуры, когда сустав сложно сгибать.
Диффузный фасциит прогрессирует остро – через несколько дней после действия провоцирующих факторов.
Сначала больного беспокоит общее недомогание, повышенная температура, боль в суставах и мышцах. На неблагоприятном фоне развивается болезненный отёк дистального отдела конечностей. Поражаются стопы, голени, бёдра, туловище. Редко отёк распространяется на пальцы, шею, туловище. Одновременно появляется ощущение стягивания кожи, зуд.
Движения в руках и ногах ограничены. Человек ощущает резкую слабость при подъёме по лестнице. В нижних конечностях и туловище возникает боль.
Обычно в начале заболевания структура кожи остается неизменной. Однако в местах развития уплотнений она натягивается, становится болезненной. Изредка верхний слой отличается повышенной пигментацией. При максимальном натяжении кожи на внутренних поверхностях бедра и плеч появляется синдром апельсиновой корки.
Исследование суставов показывает, что сочленения не изменены. При развитии болезни не обнаруживается артрит. Однако больных беспокоит боль в суставах, ошибочно принимаемая за воспаление. Выдвигаются жалобы на боль в мышцах. Однако клинических признаков миозита не обнаруживается.
Клинически не обнаруживается и поражение внутренних органов, нарушение питания суставов. Сказанное отличает фасциит от системной склеродермии. Больного беспокоит иногда повышение температуры до субфебрильных значений.
Лабораторные показатели крови
- Увеличение эозинофилии;
- Увеличение количества гамма-глобулина;
- Повышение скорости оседания эритроцитов до 20-30 мм в час у половины больных. Иногда СОЭ увеличивается до 40 и даже 50 мм в час;
- Повышение С-реактивного белка;
- Биохимические нарушения в виде повышения фибриногена, церулоплазмина;
- Повышается уровень иммуноглобулинов (незначительно).
Прогноз заболевания благоприятный. Если рано начато лечение, симптомы болезни полностью исчезают либо наступает ремиссия.
Особенности диагностики болезни
Своевременное распознавание заболевания затруднено ввиду редкости болезни. Однако больные с подозрением на эозинофильный фасциит направляются к ревматологу для углубленного анализа. Иногда требуется осмотр дерматолога для исключения заболеваний кожи.
Большое значение имеет наличие апельсиновой корки на коже, ограничение двигательной активности. Диагностическое значение показывает биохимический анализ кожи с верификацией данных гамма-глобулина, СОЭ, фибриногена. Положительный ревматоидный фактор заставляет думать о наличии болезни Шульмана.
Иногда пациенту ошибочно ставится диагноз «системная склеродермия», «тендовагинит» или «ревматоидный артрит». Это связано с недостаточной квалификацией врача и недостаточной изученностью заболевания. Поэтому важна дифференциальная диагностика: болезнь требуется отличать от системной склеродермии, подобных синдромов. Главные отличительные черты болезни Шульмана:
- Отсутствие синдрома Рейно;
- Отсутствие плотного отёка пальцев рук и кистей;
- При системной склеродермии у больного поражаются лёгкие и пищевод;
- При склеродермии Бушке развивается плотный отёк верхней части туловища. Характерное для эозинофильного фасциита поражение фасций отсутствует;
- При тендовагините поражение сустава несимметричное, в отличие от эозинофильного фасциита.
Решающее значение для диагностики имеет биопсия кожи, мышц, мышечных фасций.
Особенности лечения
Диффузный фасциит лечится особенно эффективно на ранних стадиях. Важно своевременно обнаружить болезнь. Запоздалое лечение менее эффективно. Однако возможно добиться стойкого эффекта благодаря длительному, комплексному лечению.
В терапии диффузного фасциита ведущее место имеет применение глюкокортикостероидов. В первую очередь, Преднизолон. В редких случаях назначаются большие (60 мг и больше) дозы препарата.
Назначение Преднизолона – длительное, до снижения активности патологического процесса. Препарат полагается принимать до снижения объективных и субъективных признаков болезни.
Известны случаи приёма Преднизолона длительно – до восьми лет.
Применение нестероидных противовоспалительных препаратов не даёт необходимой эффективности, в большинстве случаев не назначаются. Иногда препараты назначают в комбинации с Преднизолоном.
Наиболее эффективный препарат группы – Циметидин. Дополнительно назначаются цитостатики (Азатиоприн). При выраженном фиброзе назначают D-пеницилламин.
Дозировка цитостатиков – до 150 миллиграммов в сутки, а Д-пенициллин назначается до 600 мг в сутки.
При корректном назначении терапевтических мер, правильном выполнении больным рекомендаций врача патологические симптомы пропадают. Пациенты чувствуют облегчение состояния и заметное улучшение активных движений в суставах.
Показана местная противовоспалительная и противофиброзирующая терапия. Используют аппликации диметилсульфоксида, фонофорез Трилона Б. При условии, что активность патологического процесса снижена, применяют лечебную физкультуру и массаж. Лечебные теплые ванны способствуют улучшению состояния пациентов.
Только при неэффективности лечебных мероприятий показана гемосорбция. При этом из крови больного удаляются токсины, вредные белки, антигены и прочие агенты.
В ходе процедуры из вены пациента осуществляется забор крови, которая поступает в ёмкость с сорбентом. Чужеродные вещества потом оседают, очищенная кровь вводится назад.
Метод проявляет недостатки: риск возникновения коллаптоидного состояния и озноба.
При диффузном фасциите показаны аппликации Димексида. Препарат обладает указанным спектром действия:
- Иммунодепрессивное;
- Антибактериальное;
- Антифиброзное;
- Местное обезболивающее;
- Фибринолитическое.
Для аппликаций применяют раствор в концентрации 30-50 процентов. Время процедуры не превышает часа. Димексид не применяется во время беременности, при глаукоме, катаракте, при почечной или печёночной недостаточности.
Известны случаи спонтанного выздоровления от заболевания. При этом больные не обращались за врачебной помощью. Однако менее благоприятные варианты течения болезни приводили к формированию стойких контрактур суставов. Работоспособность человека снижалась.
Отдельные редчайшие случаи характеризовались упорным течением болезни с прогрессирующей утратой мышечной силы и развитием деформаций суставов.
По-видимому, в описанных случаях играет роль степень реакции иммунной системы и взаимодействие с клетками и тканями организма.
Профилактические мероприятия относительно заболевания не разработаны. Это связано с неясной этиологической картинной болезни.
Источник: https://OtNogi.ru/bolezn/drugie/lechenie-diffuznogo-fasciita.html
Симптомы и лечение диффузного фасциита
При заболевании диффузный фасциит симптомы и признаки, выявленные в ходе врачебного осмотра, позволяют подобрать наиболее эффективные методы лечения. Диффузный (эозинофильный) фасциит – редкая болезнь, затрагивающая соединительную ткань. В данный процесс вовлекается преимущественно подкожная жировая клетчатка и околомышечные фасции.
Обычно заболевание развивается после тяжелой физической нагрузки, которой человек был подвержен за несколько недель, дней или часов до нарушения состояния здоровья.
Развитию диффузного фасциита подвержены люди разного возраста.
Эпидемиология и патоморфология заболевания
Эпидемиология мало изучена по той причине, что болезнь принадлежит к редко возникающим заболеваниям. Данные медицинской литературы свидетельствуют о том, что под наблюдением врачей находилось больше 100 человек, проживающих в разных странах.
Первые описания болезни в нашей стране (15 случаев) были произведены в 1978 году. Среди больных были разные люди, но в основном мужчины среднего возраста.
В соединительных участках подкожной клетчатки и дермы, расположенной более глубоко, присутствовали периваскулярные гистиоцитарные инфильтраты, включающие отдельные эозинофилы.
Кроме того, отмечалось развитие фиброза. Больше изменений было обнаружено именно в фасции. Разрушение коллагеновых волокон приводило к фибриноидному некрозу и фиброзу.
У некоторых больных были повреждены мышечные волокна. Диагностика заболевания на поздних стадиях, когда в пораженных тканях развились процессы склероза, затруднена.
Источник: https://zdorovyestopy.ru/raznoe/diffuznyj-fasciit-simptomy.html
Проявления и терапия диффузного эозинофильного фасциита
Содержание:
- Причины
- Клиническая картина
- Диагностические критерии
- Консервативное лечение
Диффузный эозинофильный фасциит – системное поражение соединительной ткани, когда в большинстве случаев целью становятся фасции конечностей. Это сопровождается очень сильным отёком, сгибательными контрактурами, эозинофилией и гипергаммаглобулинемией. Чаще всего патология диагностируется у мужчин в возрасте от 26 до 60 лет.
Причины
К сожалению, выяснить причины этого заболевания пока не удалось. Возможно есть некоторая связь с большой постоянной физической нагрузкой, травмой, инфекцией или аллергией. Но всё же точно известно, что в основе патологического процесса лежит иммунное воспаление, которое приводит к поражению фасций, мышц, подкожной клетчатки и кожи.
Клиническая картина
Диффузный фасциит начинается чаще всего с ощущения набухания, распирания и уплотнения в предплечьях и голенях. Иногда отмечается слабость, ограничение в движениях и повышение температуры тела.
Если пациента осмотрит врач, то он без труда обнаруживает уплотнение предплечий и голеней, которое симметрично на обеих руках и ногах. Также возможно вовлечение в процесс и других частей тела – туловища и бёдер. Что же касается лица и шеи, то здесь воспаление отмечается довольно редко.
Как правило, кисти и стопы в патологию не вовлекаются, однако у некоторых пациентов могут быть диагностированы теносиновиты и синдром карпального канала. Также отмечается утолщение ладонного апоневроза.
В области плечевых и локтевых суставов выявляются контрактуры, возможна также гиперпигментация кожи и чрезмерное утолщение рогового слоя эпидермиса. При отведении рук в стороны можно увидеть и другие изменения кожи на внутренней стороне предплечий и плеч. Здесь она больше напоминает апельсиновую корку.
Симптомы диффузного фасциита включают в себя и нарушения в работе внутренних органов. При этом страдают лёгкие, кишечник, пищевод, селезёнка и печень. При обнаружении таких симптомов необходима тщательная дифференциация с другим заболеванием – системной склеродермией.
К общим признакам, которые могут насторожить, стоит отнести лихорадку, чаще всего это повышение температуры до 37, 5 градусов, слабость и похудение.
Диагностические критерии
- Наличие предшествующей физической нагрузки;
- Острое начало;
- Наличие контрактур сгибателей;
- Повышение эозинофилов в крови;
- Хороший эффект от использования глюкокортикоидов;
- Благоприятный прогноз.
Что касается дифференциальной диагностики, то её следует проводить с такими системными заболеваниями, как системная склеродермия, которая чаще всего поражает женщин, очаговой склеродермией, где нет чётких разделений по полу, и паранеопластической склеродермией.
Для подтверждения диагноза необходимо провести следующие обследования: анализ крови и мочи, анализ на общий белок, белковые фракции, серомукоид, фибрин, а также провести биопсию кожи и мышц.
Консервативное лечение
После того, как нужный положительный эффект будет достигнут, дозу постепенно снижают и оставляют на уровне поддерживающей, которая составляет около 5 – 10 мг в сутки. Такая доза назначается пациенту на протяжении длительного периода – месяцы, и даже годы.
Терапия кортикостероидами может совмещаться с приёмом нестероидных противовоспалительных препаратов, например, мелоксикама, диклофенака и многих других. Также к лечению подключают аминохинолиновые производные — делагил, резохин, хингамин, плаквенил.
При отсутствии лечения, что часто наблюдается на позднем этапе заболевания, назначаются препараты из группы иммуносупрессоров. Преимущественно это азатиоприн в дозировке 150 мг в сутки. Принимается препарат на протяжении нескольких месяцев.
Среди других препаратов:
- Д-пеницилламин по 40 – 600 мг в сутки;
- Унитиол по 5 – 10 мг внутримышечно;
- Аппликации с димексидом;
- Электрофорез с димексидом и унитиолом;
В некоторых случаях хороший клинический эффект может дать процедура карбогемосорбции. При этом такой экстракорпоральный метод гемокоррекции помогает вывести из крови пациента токсические соединения, как эндогенной, так и экзогенной природы.
При начальном этапе заболевания свою эффективность доказали регулярный массаж и лечебная физкультура.
Источник: https://vashaspina.ru/proyavleniya-i-terapiya-diffuznogo-eozinofilnogo-fasciita/
Диффузный (эозинофильный) фасциит
А Б В Г Д Е Ж З И К Л М Н О П Р С Т У Ф Х Ц Ч Ш Щ Э Ю Я
Диффузный (эозинофильный) фасциитД(Э)Ф-системное заболевание соединительной ткани с преимущественным поражением глубокой фасции (воспаление с исходом в фиброз), подкожной клетчатки и подлежащих мышц и дермы, сопровождающееся эозинофилией и гипергаммаглобулинемией. ЭФ был выделен в 1975 г. L. Е. Shulman из системной склеродермии как склеродер моподобный синдром.
Д(Э)Ф не изучен изза относительной редкости заболевания. Очевидно широкое распространение заболевания, поскольку по данным литературы известно более 100 наблюдений за больными из различных стран мира. В нашей стране первое описание ЭФ относится к 1978 г., всего описано 15 случаев. Среди заболевших ЭФ преобладают мужчины среднего возраста, но болеют дети и пожилые люди.
Изучена достаточно хорошо благодаря исследованию биоптата кожи, подлежащих тканей и мышц. Эпидермис и верхние слои дермы обычно нормальные, иногда утолщены, отечны.
В глубоких слоях дермы и в подкожной клетчатке по соединительнотканным прослойкам обнаруживаются периваскулярные гистиоцитарные инфильтраты с включением отдельных эозинофилов и развитием фиброза.
Особенно значительные изменения обнаруживаются в фасции — она утолщена во много раз по сравнению с нормой, инфильтрирована большим количеством лимфоцитов и гистиоцитов с примесью плазматических клеток и эозинофилов. В фасции определяются фибрино идные изменения коллагеновых волокон вплоть до фибриноид ного некроза.
В последующем в фасции развивается фиброз. Соединительнотканные прослойки с выраженными признаками воспалительной инфильтрации; иногда наблюдаются признаки повреждения мышечных волокон. В поздних стадиях болезни, при преобладании процессов склероза в пораженных тканях, дифференциальная диагностика с ССД затруднена.
Этиология и патогенез заболевания изучены недостаточно. В качестве провоцирующих факторов фигурируют чрезмерное охлаждение, физическое перенапряжение, например, ношение тяжестей, спортивные перетренировки, травмы.
Реже Д(Э)Ф развивается после острой инфекции или аллергической реакции. Возможно, играет роль генетическое предрасположение. Например, М.
Thibierge отмечает в семьях больных случаи очаговой склеродермии, РА, сахарного диабета.
Среди механизмов развития Д(Э)Ф значительное внимание уделяется иммунным нарушениям, что проявляется гипергамма глобулинемией и повышением содержания иммуноглобулинов, особенно IgG, циркулирующих иммунных комплексов и развитием иммунного по своей сути воспаления в глубокой фасции и близлежащих тканях. S. J. Wasserman и соавт.
предложили оригинальную гипотезу патогенеза ЭФ, в соответствии с которой начальным звеном является антигенная альтерация наиболее пораженных при болезни тканей, включая мышцы, в результате чрезмерной физической нагрузки или другой причины с поступлением в очаг поражения эозинофилов, возможно, обусловленным лимфокинной и иммунокомплексной или специфической эозинофильной активностью. Привлеченные в пораженные ткани фагоциты стимулируют развитие воспаления и фиброза, представляющих основные клинические проявления болезни. Интересна также концепция G. Solomon и соавт., в основу которой положено преимущественное нарушение клеточного иммунитета, вовлечение субпопуляции Тлимфоцитов, обладающих Н2рецепторами. Авторы получили удовлетворительный эффект от применения циметидина, являющегося антагонистом Н2рецепторов. Следовательно, вопросы этиологии патогенеза ЭФ еще не решены, однако особенностью болезни является избыточная эозинофилотаксическая активность, определяющаяся у большинства больных, а также нарушение функции Тсупрес соров. Различные взаимоотношения основных патогенетических процессов определяют клинические особенности течения Д(Э)Ф.
Клиническая картина характериуется уплотнением мягких тканей верхних и нижних конечностей с нарушением их двигательной активности, вплоть до развития сгибательных контрактур в различных суставах, преимущественно пальцев рук.
Один из наиболее ранних признаков болезни — появление чувства стягивания кожи в области верхних и (или) нижних конечностей, ощущение набухания и плотности, реже зуда. Почти одновременно отмечается ограничение движений в руках, слабость в ногах при подъеме по лестнице.
Характерно развитие уплотнения мягких тканей предплечий и (или) голеней, распространяющегося на плечи и бедра, появляющегося на протяжении нескольких месяцев или даже дней. Крайне редко умеренное уплотнение обнаруживается на шее, лице, животе или на туловище.
Уплотнения, как правило, неболезненны, хотя изредка больные жалуются на умеренные спонтанные боли в этих участках.
Структура кожи обычно не меняегся, ни в местах уплотнений становится натянутой, блестящей, изредка гиперпигментирован ной с признаками гиперкератоза. Характерен симптом «апельсиновой корки» в виде мягких втяжений при максимальном натяжении, т. е.
максимальном разгибании конечности (на внутренней поверхности плеч, бедер).
У всех больных наблюдается ограничение активных движений в суставах конечностей изза их уплотнений, вплоть до развития стойких контрактур преимущественно в пальцах рук, реже в локтевых и коленных суставах.
Суставы не изменены, артриты не выявляются, но у ряда больных могут наблюдаться полиартралгии как проявление общей активности болезни. Значительно чаще больные жалуются на полимиалгию и мышечную слабость, хотя клинически признаки миозита не обнаруживаются.
Поражений внутренних органов, сосудистых расстройств, включая синдром Рейно, какихлибо нарушений трофики не отмечается, что и отличает ЭФ от ССД. Может быть непостоянный субфебрилитет.
Среди лабораторных показателей диагностическое значение имеет эозинофилия до 10-44 %, сопровождающаяся гипергам маглобулинемией. У 50 % больных увеличена СОЭ до 20- 30 мм/ч, реже до 50 мм/ч, отмечается повышение СРБ. В острой стадии болезни повышается содержание серомукоида, фибриногена, церулоплазмина у /з больных, но незначительно.
Изменения гуморального иммунитета нехарактерны. Чаще повышается количество IgG, реже выявляются ЦИК и крайне редко АНФ.
Диагноз Д(Э)Ф труден при обнаружении характерных уплотнений на верхних и нижних конечностях, симптома «апельсиновой корки», ограничения движений вплоть до развития сгибательных контрактур. Диагностическое значение имеют гиперэозинофилия и гипергаммаглобулинемия.
Диагностическое значение имеет биопсия всего комплекса пораженных при Д(Э)Ф тканей: кожи, подкожной клетчатки, фасции, мышцы. При этом характерны патоморфологические изменения в фасции — значительное утолщение с признаками воспаления и фиброза.
Однако в связи с недостаточной квалификацией врачи нередко ошибочно ставят неправильный диагноз (ССД, дермато миозит или фибромиозит, тендовагинит, РА и др.). По данным Н. Г. Гусевой и соавт. , только 2 из 10 больных были направлены в клинику с правильным диагнозом Д(Э)Ф. Таким образом, в первую очередь Д(Э)Ф следует дифференцировать с ССД и склеродермоподобными синдромами.
ССД отличается от Д(Э)Ф наличием синдрома Рейно, плотным отеком пальцев рук и кистей, дилатацией пищевода, поражением легких по типу базального пневмофиброза и развитием других висцеритов. В то же время нужно иметь в виду возможность сочетания ССД и Д(Э)Ф.
Склеродерма Бушке отличается от Д(Э)Ф развитием плотного отека верхней части туловища и проксимальных отделов конечностей, отсутствием характерных для ЭФ морфологических изменений фасции в области поражения.
Отсутствие миозита, дерматита и артрита позволяет отличить Д(Э)Ф от дерматомиозита и РА. Для тендовагинита характерно локальное несимметричное поражение того или иного сухожилия, в то время как при ЭФ процесс всегда симметричный с присущими ему внешними изменениями тканей и эозинофи лией.
Наличие плотного симметричного отека и характерного био птата позволяет отличить ЭФ от гиперэозинофилии различного происхождения.
Лекарственные средства эффективны в раннем периоде болезни, однако нередко постепенное развитие процесса приводит к несвоевременному распознаванию и запоздалому лечению. Как и при других заболеваниях из группы ДБСТ, при ЭФ необходимо длительное, нередко многолетнее, комплексное лечение.
Поскольку на первое место в клинической картине болезни выступают признаки воспалительной активности, наиболее показаны ГКС, главным образом преднизолон по 20-30 мг/сут, реже больше (60-70 мг/сут).
В подавляющих дозах преднизолон назначают до снижения активности процесса, уменьшения субъективных и объективных признаков болезни.
В дальнейшем дозу преднизолона постепенно снижают до поддерживающей, которую нередко приходится назначать в течение многих месяцев и даже лет (до 8 лет, по данным Н. Г. Гусевой и соавт.
Терапия НПВП обычно неэффективна.
При неэффективности лечения ГКС дополнительно назначают цитостатики, преимущественно азатиоприн по 150 мг/сут в течение нескольких месяцев, а при развитии фиброза — Dпени цилламин до 450-600 мг/сут. Длительность приема препаратов определяется наличием воспалительных, иммунных или фиброзных изменений.
В качестве местной противовоспалительной и антифиброзирующей терапии в комплексе лечения включаются курсы аппликаций ДМСО (50 %), фонофореза трилона Б на пораженные области. При снижении активности процесса проводятся ЛФК, курсы массажа.
При торпидном течении болезни и неэффективности терапии, по данным Н. Г. Гусевой и соавт., рекомендуется гемо сорбция. Возможно, что экстракорпоральная терапия показана и в более ранние сроки болезни в связи с повышением активности эозинофилотаксического фактора.
По данным S. Herson и соавт., на ранних стадиях болезни следует назначать преднизолон по 0,35-0,6 мг/кг в сочетании с циметидином в дозе до 1000 мг/сут в качестве бло катора Н2рецепторов.
Таким образом, эффективность лечения зависит от сроков его начала. При раннем распознавании и систематическом лечении почти у всех больных к концу 1го года развивается значительное улучшение состояния или клиническая ремиссия. Однако при позднем распознавании и развитии фиброза результаты лечения намного хуже.
Первичная профилактика не разработана. Вторичная профилактика обострении связана с систематичностью проводимой комплексной терапии.
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Диффузного (эозинофильного) фасциита, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику: Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Если Вами ранее были выполнены какие-либо исследования, обязательно возьмите их результаты на консультацию к врачу. Если исследования выполнены не были, мы сделаем все необходимое в нашей клинике или у наших коллег в других клиниках.
У Вас ? Необходимо очень тщательно подходить к состоянию Вашего здоровья в целом. Люди уделяют недостаточно внимания симптомам заболеваний и не осознают, что эти болезни могут быть жизненно опасными. Есть много болезней, которые по началу никак не проявляют себя в нашем организме, но в итоге оказывается, что, к сожалению, их уже лечить слишком поздно.
Каждое заболевание имеет свои определенные признаки, характерные внешние проявления – так называемые симптомы болезни. Определение симптомов – первый шаг в диагностике заболеваний в целом.
Для этого просто необходимо по несколько раз в год проходить обследование у врача, чтобы не только предотвратить страшную болезнь, но и поддерживать здоровый дух в теле и организме в целом.
Если Вы хотите задать вопрос врачу – воспользуйтесь разделом онлайн консультации, возможно Вы найдете там ответы на свои вопросы и прочитаете советы по уходу за собой.
Если Вас интересуют отзывы о клиниках и врачах – попробуйте найти нужную Вам информацию в разделе Вся медицина.
Также зарегистрируйтесь на медицинском портале Eurolab, чтобы быть постоянно в курсе последних новостей и обновлений информации на сайте, которые будут автоматически высылаться Вам на почту.
Если Вас интересуют еще какие-нибудь виды болезней и группы заболеваний человека или у Вас есть какие-либо другие вопросы и предложения – напишите нам, мы обязательно постараемся Вам помочь.
Источник: https://www.eurolab.ua/diseases/2171/
Диффузный эозинофильный фасциит (болезнь Шульмана). Диффузный фасциит и его особенности
Диффузным (эозинофильным) фасциитом принято называть системное заболевание соединительной ткани, при котором преимущественно поражаются глубокие фасции (с воспалением с исходом в фиброз), подлежащих мышц, подкожной клетчатки, дермы, что сопровождается гипергаммаглобулинемией и эозинофилией. Болезнь была выделена в 1975 году из системной склеродермии как склеродермоподобный синдром. Болезнь изучена плохо ввиду относительной редкости заболевания. Среди заболевших преобладают мужчины среднего возраста, но заболевают пожилые люди и дети. При болезни верхние слои дермы и эпидермис остаются обычно нормальными, иногда утолщенными, отечными. В глубоких слоях дермы и в подкожной клетчатке по соединительнотканным прослойкам обнаруживают гистиоцитарные периваскулярные инфильтраты. Патогенез и этиология болезни изучены недостаточно. Провоцирующими факторами могут быть:
- физическое перенапряжение,
- чрезмерное охлаждение,
- ношение тяжестей,
- травмы,
- спортивные перетренировки.
Иногда болезнь развивается после аллергической реакции или острой инфекции, определенную роль играет генетическое предрасположение. Диагностировать состояние бывает непросто.
Стоит обратить внимание на характерные уплотнения на конечностях, симптом апельсиновой корки, ограничение движений, развитие сгибательной контрактуры.
Но врачи, к сожалению, нередко ошибочно ставят неправильный диагноз дерматомиозита, фибромиозита, тендовагинита.
лечение
Лекарственные средства бывают эффективными на ранней стадии болезни, но нередко постепенное развитие процесса способно привести к запоздалому лечению, несвоевременному распознаванию. Показано длительное, многолетнее, комплексное лечение. Назначают:
- преднизолон,
- цитостатики и др.
Длительность приема препаратов определена наличием иммунных, воспалительных фиброзных изменений.
профилактика
Первичную профилактику не разработали. Вторичная профилактика обострений бывает связанной с систематичностью проводимой комплексной терапии.
симптоматика
Для клинической картины бывает характерной:
- появление уплотнения мягких тканей нижних и верхних конечностей,
- нарушение двигательной активности конечностей,
- формирование сгибательных контрактур в суставах, в пальцах рук,
- появление чувства стягивания кожи в зоне верхних или нижних конечностей,
- ощущение плотности, набухания,
- ограничение движений в руках,
- появление слабости в ногах при подъеме по лестнице,
- уплотнение мягких тканей в предплечьях и голени,
- умеренное уплотнение на лице, шее, животе, туловище,
- спонтанные умеренные боли в этих зонах.
21.11.2014
- Диффузный (эозинофильный) фасциит (болезнь Шульмана) — это заболевание характеризуется диффузным воспалением фасций.
- (болезнь Шульмана)-относительно редкое системное заболевание соединительной ткани с преимущественным поражением глубокой фасции (воспаление с исходом в фиброз), подкожной клетчатки и подлежащих мышц и дермы, сопровождающееся эозинофилией и гипергаммаглобулинемией.
- Этиология и патогенез
Как самостоятельная нозологическая форма заболевание выделено в 1974 г. L. Е. Shulman из склеродермической группы болезней. ДЭФ развивается преимущественно в возрасте 25-60 лет, хотя возможно возникновение заболевания в детском и пожилом возрасте. Мужчины болеют в 2 раза чаще, чем женщины.
Этиология и патогенез заболевания изучены недостаточно. Среди провоцирующих факторов, способствующих развитию ДЭФ, отмечают чрезмерную или необычную для больного физическую нагрузку (физическое перенапряжение), в частности поднятие тяжестей, спортивные перетренировки.
Из других предшествующих факторов следует отметить переохлаждение, травмы, операции, нервно-психическое перенапряжение и стрессы. Предполагается также роль генетической предрасположенности. В патогенезе ДЭФ центральное место занимают иммунные нарушения, что подтверждается наличием гипергаммаглобулинемии, повышением содержания иммуноглобулинов, особенно иммуноглобулина G, циркулирующих иммунных комплексов и развитием иммунного воспаления в глубокой фасции и близлежащих тканях.
Клиника
Заболевание обычно начинается остро с возникновения характерных изменений в течение первого месяца (и даже недели), хотя возможно и постепенное начало с медленным прогрессированием заболевания. Начало болезни может совпадать с физическим перенапряжением.
В клинической картине преобладает уплотнение мягких тканей верхних и нижних конечностей, главным образом в области предплечий и голеней. Кисти и стопы при этом, как правило, не поражаются. Возможно распространение процесса на туловище, редко — на шею и лицо.
Характерен симптом «апельсиновой корки» в виде мягких втяжений при максимальном натяжении кожи (при максимальном разгибании конечности).
Могут также наблюдаться диффузная или очаговая гиперпигментация кожи в пораженных участках, кожный зуд, сухость и явления гиперкератоза.
Пораженные ткани отечны и напряжены. Несмотря на то, что кожные покровы над ними не вовлечены в процесс, кожа в этих участках выглядит сморщенной. При эозинофильном фасциите нередко развиваются сгибательные контрактуры локтевых и коленных суставов, редко — пальцев кистей. У части больных отмечаются полиартралгии.
Вовлечение внутренних органов не наблюдается. Специфические лабораторные изменения отсутствуют.
Не присуща заболеванию и сосудистая патология, лишь изредка имеют место сосудистые нарушения в виде «стертого» синдрома Рейно. Тесты на ревматоидные факторы и антинуклеарные антитела обычно отрицательны.
У некоторых больных выявляется значительная эозинофилия (до 50%). Увеличение числа эозинофилов обнаруживается и в участках воспаления.
Диагностика
Из лабораторных показателей диагностическим признаком болезни считается эозинофилия (до 50%). Периферическая и тканевая эозинофилия выявляется обычно в раннем периоде заболевания, а в дальнейшем может уменьшиться или полностью исчезнуть, особенно при назначении ГКС.
Могут также наблюдаться: увеличение СОЭ, наличие СРБ, гиперα 2 — и γ-глобулинемия, повышение содержания в сыворотке крови серомукоида, фибриногена, церулоплазмина, иммуноглобулинов G и М, ЦИК, повышение титра антинуклеарных и ревматоидного факторов.
Это отражает воспалительную и иммунологическую активность заболевания.
При морфологическом исследовании патологические изменения обнаруживаются преимущественно в фасциях и прилежащих тканях. В раннем периоде ДЭФ утолщенная и отечная фасция содержит набухшие коллагеновые волокна, инфильтрирована лимфоплазмоцитарными клетками, гистиоцитами и эозинофилами.
Аналогичная инфильтрация выявляется в подкожной клетчатке, нижних слоях дермы и участках мышцы, прилегающих к фасции. В поздних стадиях наблюдается преобладание склероза и гиалиноза в фасции и прилегающих тканях, уменьшение или исчезновение клеточной инфильтрации и экссудативных процессов.
Диагноз ДЭФ основывается в первую очередь на сочетании характерных клинических (уплотнение тканей преимущественно в области предплечий и голеней с нарушением объема движений и развитием сгибательных контрактур) и лабораторных (эозинофилия, гипергаммаглобулинемии) признаков болезни. При постановке диагноза следует также учитывать связь с предшествующим физическим перенапряжением, преимущественное поражение мужчин и острое начало заболевания. Диагноз ДЭФ должен быть подтвержден морфологическим исследованием биоптатов фасции и прилежащих тканей.
Лечение
Лечение ДЭФ должно быть длительным и систематическим. Терапия более эффективна в раннем периоде болезни. Прежде всего назначаются кортикостероиды, главным образом преднизолон в начальной дозе 20-40 мг в сутки. После достижения клинического эффекта доза постепенно снижается до поддерживающей — 5-10 мг в сутки.
В такой дозе преднизолон может применяться в течение многих месяцев и даже лет. Лечение стероидами может комбинироваться с НПВП (мелоксикам, диклофенак и др.) и аминохинолиновыми производными.
При неэффективности гормонотерапии дополнительно назначаются иммуносупрессоры, преимущественно азатиоприн по 150 мг в сутки в течение нескольких месяцев.
Показано применение при ДЭФ антифиброзных средств, в частности тиоловых соединений и димексида.
Д-пеницилламин назначается по 450-600 мг в сутки, унитиол вводится внутримышечно ежедневно по 5-10 мл 5% раствора в течение 30-40 дней или методом суперэлектрофореза с димексидом (20-25 ежедневных сеансов на курс лечения). Используются также аппликации 50% раствора димексида.
Источник: https://www.abcderma.ru/treatment/diffuznyi-eozinofilnyi-fasciit-bolezn-shulmana-diffuznyi-fasciit-i/