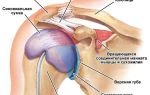
Опорно-двигательный аппарат человека составляет основу всего организма и включает в себя кости и их сочленения, сухожилия и мышцы. Благодаря ему внутренние органы защищены от внешних повреждений, человек имеет возможность передвигаться, совершать точные скоординированные движения.
Однако подвергаясь нагрузке и другим неблагоприятным воздействиям, костно-мышечная система изнашивается. Особенно подвержены патологическим изменениям и нарушениям хрящевые соединения костей. Воспаление, возникающее в них, носит название артрит суставов. Группа артритов обширна, заболевания, связанные с изменениями в суставной сумке и хрящевых оболочках имеют различную природу и течение, отличаются склонностью к хронизации, могут иметь множество осложнений и значительно ухудшать жизнь человека. Поэтому артриты суставов считаются довольно опасным и серьезным состоянием.
Классификация
Разделение артритов суставов на группы из-за разнородности причин и механизмов возникновения весьма затруднительно. Поэтому ревматологи до сих пор пытаются систематизировать данную группу болезней. Чаще всего используется классификация принятая еще в 1958 году. Выделяют:
- инфекционные артриты: в свою очередь подразделяются на стрептококковые артриты (ревматизм), инфекционный неспецифический, реактивный артрит и артриты, вызванные установленным возбудителем (при гонорее, сифилитический, дизентерийный, туберкулезный и т.д.);
- дистрофические (дегенеративные) артриты: хронический деформирующий остеоартрит, воспаление суставов, возникающие при обменных нарушениях (сахарный диабет, избытке солей мочевой кислоты);
- травматические артриты;
- аллергические и иммунные артриты (ЮРА, болезнь Стилла, болезнь Бехтерева);
- вторичные артриты суставов, связанные с другими заболеваниями (псориаз, саркоидоз, системная красная волчанка, опухоли и проч.);
- редкие формы артрита: лекарственные, при отравлениях, сывороточные и т.д.
По количеству пораженных суставов выделяют:
- моноартрит, как правило, имеет свое название от имени единственного сустава: коленный – гонит, тазобедренный – коксит, крестцово-подвздошный артрит – сакроилеит, локтевого сустава– эпикондилит и т.д.
- олигоартрит – воспалительный процесс затрагивает более четырех суставов одновременно;
- полиартрит – множественное поражение, часто сочетается со всевозможными внесуставными проявлениями со стороны других органов и систем.
По течению:
- острый – начинающийся бурно, с яркими симптомами, обычно имеет благоприятное течение и проходит бесследно;
- подострый – более стертая и длительно текущая форма;
- хронический – возникает как исход двух предыдущих вариантов, либо возникает как первично хроническая самостоятельная форма, прогноз чаще всего неблагоприятный.
Причины возникновения
В отдельных случаях этиологический фактор четко установлен: например при инфекционных артритах, поскольку удается выделить возбудителя из синовиальной жидкости сустава. В других установить причину невозможно (аллергические, аутоиммунные, псориатические и др.). Пусковым механизмом, запускающим воспаление, могут стать:
- травмы;
- переохлаждения;
- ультрафиолетовое излучение (как солнечное, так и искусственное);
- наследственность;
- профессиональные и бытовые вредности, употребление алкоголя, наркотических и токсических средств;
- длительный прием определенных лекарств;
- введение вакцин;
- тяжелые физические нагрузки.
Клиническая картина
Артрит суставов не щадит никого, ему подвержены не только пожилые люди, но и дети, и даже младенцы. Частота встречаемости у каждой из форм различна.
Аутоиммунные процессы типа ювенального ревматоидного артрита, реактивный артрит в большинстве случаев наблюдается у детей, тогда как ревматизм и подагра – удел людей старшего возраста.
Несмотря на всю палитру симптомов, при любом артрите суставов пациенты будут жаловаться на:
- боль – от легкой, быстро проходящей до выраженной, постоянной;
- ограничение подвижности, скованность – от утренней, проходящей до сильной, приводящей к обездвиживанию;
- изменение кожных покровов в месте поражения — покраснение или бледность, возможно сыпь, появление специфических узелков, тофусов, свищей и т.д.
- локальное повышение температуры над суставом;
- отек или припухлость, грыжи.
Артриты сопровождаются неспецифическими симптомами воспалительного процесса:
- лихорадка, которая может быть высокой при остром течении или маловыраженной, субфебрильной при подостром и хроническом;
- интоксикация – слабость, недомогание, головная или мышечная боль, потливость, озноб, снижение аппетита;
- похудание;
- анемия;
Часто при артрите суставов встречаются сопутствующие поражения мышц и сухожилий: бурситы, тендениты, синовииты, возникающие из-за нарушений кровоснабжения и отека.
Синовит коленного сустава
Это может приводить к потере эластичности суставной капсулы и возникновению грыж, подвывихов. Постепенно развиваются деструктивные изменения, приводящие к деформации костей, структурным изменениям хряща, разрастаниям внутри сустава, что приводит к нарушению конфигурации и ухудшению функции. С течением болезни формируются анкилозы, артрозы и контрактуры, приводящие к инвалидности.
Внесуставные проявления также нередки, особенно при системных генерализованных формах. Со стороны сердечно — сосудистой системы это поражение оболочек – перикардит, эндокардит, а также непосредственно сердечной мышцы – миокардит. Иногда миокардиты протекают бессимптомно и выявляются только при диагностическом исследовании.
Грозным осложнением может стать поражение почек – амилоидоз, исходом которого становится хроническая почечная недостаточность, зачастую приводящая к летальному исходу. Симптомы поражения других органов мочевыводящей системы могут быть первичны, как проявления инфекции, вызвавшей артрит сустава, например хламидиозный уретрит или цистит.
Возможны поражения легких, печени, сосудистые изменения. В ряде случаев встречается сопутствующая патология глаз – увеит.При инфекционных артритах, особенно острых септических, возможно гнойное расплавление кости – остеомиелит, распространение возбудителя током крови по всему организму с развитием гнойных очагов в любых тканях, а при массивности процесса к грозному осложнению – сепсису.
Диагностические мероприятия
Согласно статистике артрит суставов хотя бы раз в жизни беспокоил больше половины населения старше пятидесяти лет. Группа артропатий огромна, и поставить правильный диагноз иногда очень затруднительно. Патологией суставов занимается врач – ревматолог, однако пациенты чаще приходят с жалобами на боль к хирургу или терапевту.
Обследование начинается с тщательного сбора анамнеза и конкретизации жалоб, внимательный опрос позволяет определить начало артрита и установить как развивались симптомы. Осмотр пораженного сустава и физикальные исследования: прощупывание, измерение температуры и т.д. позволяют выявить характерные признаки данной патологии.
Лабораторные исследования проводят всем больным с целью выявления признаков воспалительной реакции организма: в общем анализе крови это лейкоцитоз, сдвиг формулы влево, высокая скорость оседания эритроцитов, сопутствующая анемия или снижение уровня тромбоцитов. Исследование мочи выявляет изменения со стороны мочеполовой сферы – лейкоцитурию, наличие белка, эритроцитов или солей. Биохимия крови позволяет определить острофазовые белки, косвенно подтверждающие наличие активного процесса: серомукоид, сиаловые кислоты, общий белок, СРБ, антистрптолизин О, фибриноген и другие. Важным в обследовании считается проведение иммунологических анализов, которые определяют наличие либо отсутствие аутоантител к клеткам организма, уровень иммуноглобулинов, специфических комплексов – ревматоидного, антинуклеарного и фактора некроза опухоли.
Иногда при некоторых формах артрита суставов, особенно в случаях серонегативности (отсутствии в крови и синовиальной жидкости ревматоидного фактора) решающим значением в диагностике становится рентгенологическое обследование.
Рентгенография, компьютерная томография позволяют не только поставить диагноз артрита, но и определить стадию болезни, степень повреждения, наличие остеопороза, дефектов костной ткани, разрастаний, анкилозов.
Более информативным является современный метод магнитно — резонансной томографии, выявляющий не только изменения сустава и прилегающих костей, но и окружающих мягких тканей.
Артроскопия применяется как для диагностики, так и для лечения артритов. Во время пункции можно провести биохимический анализ синовиальной жидкости, сделать забор материала для посева и выявления возбудителя, взять биопсию, ввести в полость лекарственные вещества.
Вспомогательным методом считается проведение ультразвукового сканирования суставов, чаще УЗИ используют для проверки других органов на наличие патологических изменений. При наличии внесуставных проявлений потребуется проведение электрокардиографии, аллергопроб, консультации врачей – специалистов: кардиолога, невролога, эндокринолога, гинеколога, уролога, окулиста.
При подозрении на наследственный характер болезни рекомендуют генетическое обследование, с целью выявления аутоиммунного артрита – консультацию иммунолога.
На постановку диагноза и однозначное определение формы и стадии артрита суставов иногда требуется несколько месяцев. Если диагноз неясен – нельзя прекращать обследование, даже если клинические проявления стихли и не беспокоят. Ведь от точности диагностики зависит правильность и своевременность подобранного лечения, а значит и прогноз для выздоровления и жизни.
Тактика лечения заболевания
Терапия любого артрита должна быть комплексной, длительной и регулярной. Выделяют:
- Консервативные методы: лекарственная терапия, физио, массаж, ЛФК и т.д.
- Оперативные: хирургическое вмешательство – операции, пункции и пр.
Лечение острых артритов или обострения хронических проводят в ревматологическом стационаре. Показано уменьшение нагрузки, в отдельных случаях полная иммобилизация с помощью шин, гипса, лангет.
Консервативная помощь применяется при всех вариантах болезни, даже в сочетании с хирургическими методами. Выбор лекарственных препаратов связан с этиологией, либо механизмом возникновения артрита. При всех формах основными средствами стали нестероидные противовоспалительные (НСПВС) – немисулид, диклофенак, вольтарен, нурофен, в некоторых случаях аспирин.
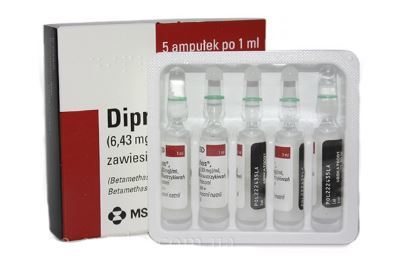
Они уменьшают отек, купируют болевой синдром, понижают температуру. Вводить их можно не только в сустав или принимать в таблетках, но и наружно в виде мазей, кремов и гелей. Дополнительно для снятия боли в качестве средства скорой помощи применяют анальгетики – баралгин, спазган, кетонал. Если применение НСПВС оказывается недостаточно эффективным – назначают гормональные средства (дипроспан, кеналог, преднизолон). Нельзя применять их при острых инфекционных процессах.
Если этиологический фактор известен (например, выявлен возбудитель) показано длительное применение антибиотиков. При иммунных процессах показана базисная терапия цитостатиками (метотрексат, д- пеницилламин, сульфасалазин). Широко используются новейшие препараты – блокаторы фактора некроза опухоли.
Симптоматическая терапия включает назначение лекарств в зависимости от отдельных симптомов – это могут быть витамины, антигистаминные вещества, антидепрессанты и прочие. Хондропротекторы назначают для восстановления и укрепления хряща при не осложненных артритах.
Физиопроцедуры: лазер, УВЧ, электрофорез, криотерапия подбираются индивидуально на фоне стихания процесса. В некоторых случаях хороший эффект дает мануальная терапия и массаж.
Важное значение имеет лечебная физкультура: даже в остром периоде можно использовать терапию положением, а при уменьшении клиники – постепенное увеличение нагрузки.
Комплекс упражнений для каждого пациента разрабатывается индивидуально.
Популярными методами считаются нетрадиционные народные рецепты. С древних времен известны полезные свойства многих трав, соков, отваров.
- Лавровый лист применяют в отваре для приема внутрь, так и заваривают в качестве наполнителя для ванн.
- Принимать внутрь рекомендуется отвар березовых почек.
- В качестве компрессов народная медицина советует размятый отварной картофель, свежие капустные листья, спиртовый настой цветков сирени.
Другие рецепты для лечения артрита можно посмотреть в данном видео:
Пользуясь народными средствами, обязательно посоветуйтесь с лечащим врачом. В некоторых случаях теплые компрессы противопоказаны, а при наличии аллергии некоторые травы могут вызвать реакцию и ухудшение состояния. Помните, что нетрадиционные способы могут использоваться как дополнение к назначенному лечению, а ни в коем случае не заменять его.
Хирургическое вмешательство в качестве основного метода лечения показано только при гнойных септических артритах – вскрытие и дренирование сустава. Во всех остальных случаях применяется редко, в качестве восстановительной реконструктивной помощи при значительных деформациях, контрактурах и утрате подвижности.
Профилактика
Специфических мер не разработано. Однако сделать организм более здоровым, а суставы подвижными позволит соблюдение следующих правил:
- ведение активного здорового образа жизни;
- отказ от вредных привычек;
- закаливание;
- занятия физкультурой;
- полноценное питание и борьба с лишним весом;
- устранение всех очагов хронической инфекции (кариес, тонзиллит).
Если врач назначил вам диету, а вы не знает как составить правильное меню? — То детальную информацию, советы и меню на неделю вы можете прочитать в этом материале.
Помните, что предупредить болезнь, не допустить ее развитие легче, чем потом длительно и порой безуспешно ее лечить. Берегите свое здоровье.
Источник: https://lechsustavov.ru/artrit/artrit-sustavov-klassifikaciya-simptomy-diagnostika-i-lechenie-zabolevaniya.html
Причины возникновения артрита аутоиммунного генеза, симптоматика, методы диагностики, лечения, профилактики и потенциальные осложнения
Ревматоидный артрит (РА) – хроническое воспалительное заболевание внутренней оболочки суставов, сухожилий и бурсы. РА поражает всю скелетно-мышечную систему.
РА
Внимание! В международной классификации болезней 10-го пересмотра (МКБ-10) серопозитивный аутоиммунный артрит обозначается кодом M05, а серонегативный – M06.0.
Причины ревматоидного аутоиммунного артрита
РА – это аутоиммунное заболевание, при котором иммунные клетки атакуют собственную ткань тела – суставы. При РА иммунитет разрушает и повреждает суставные ткани.
Болезнь прогрессирует и проводит к необратимым изменениям. В результате аутоиммунной реакции иммунные клетки разрушают собственные фибробласты организма – специальные хрящевые клетки во внутренних оболочках суставов.
Результатом является хроническое воспаление пораженных суставов.
Хроническое воспаление приводит к удержанию воды в суставе и, следовательно, к отеку. В то же время кожа внутреннего сустава сильно повреждается. В случае пролиферации кожа расширяется, вытесняет кости и хрящ, а также приводит к деформации пораженного сустава.
Иногда отдельные клетки или целые куски хряща или синовиальной мембраны разрушаются из-за аутоиммунной реакции. Иммунные клетки дополнительно увеличивают секрецию воспалительных медиаторов – ФНО-α и ИЛ-1.
Фактор некроза опухоли (ФНО)
По сравнению с другими воспалительными аутоиммунными заболеваниями, причины РА не до конца изучены. Поэтому не так ясно, что является причиной аутоиммунного процесса и воспаления суставов.
Однако, существуют методы лечения, которые уменьшают симптомы, снимают боль и воспаление. В дополнение к наследственности, факторы образа жизни играют важную роль в развитии болезни.
Семейная предрасположенность также играет роль в раннем появлении РА. Это связано с тем, что он часто встречается в некоторых семействах, и поэтому конкретный генотип, по-видимому, чаще затрагивается болезнью. Однако, генетические факторы не оказывают такого сильного влияния, как, например, при диабете 1 типа.
В случае гомозиготных близнецов, второй близнец также затрагивается только с вероятностью 15-20%, если первый уже имеет заболевание.
Основной фактор риска – генотип HLA-DRB1, который отвечает за синтез HLA (или комплекса MHC) лейкоцитов. HLA очень важен для распознавания посторонних веществ. Главный комплекс гистосовместимости играет важное значение в дифференциации чужеродных и эндогенных клеток.
У курильщиков чаще развивается РА, чем у некурящих. Причиной может быть отложение токсинов от сигаретного дыма в суставах. Почему токсины осаждаются в суставах, неизвестно. Однако они, по-видимому, связывают и модифицируют определенные клеточные структуры или белки в синовии. Иммунитет распознает эту измененную структуру и пытается уничтожить.
Аутоиммунные расстройства также могут возникать из-за инфекционных заболеваний различной этиологии. Причиной этого является так называемая «молекулярная мимикрия».
Некоторые белки на поверхности патогена сходны по структуре с эндогенными белками организма. Если этот патоген заражает человеческое тело, иммунитет распознает его как патоген.
В результате теряется способность различать собственные клетки от чужеродных, поэтому иммунитет начинает атаковать как собственные, так и чужеродные клетки.
РА был связан с двумя бактериальными штаммами Prevotella и Borrelia (боррелиоз) и Parovirus B19 25 (краснуха). Если возникает подозрение на РА, рекомендуется провести анализ на специальные антитела.
Боррелиоз
Некоторые питательные вещества нужны для правильного функционирования иммунитета. Витамин D является одним из этих основных питательных веществ. Поэтому устранение гиповитаминоза D является также важным моментом в лечении пациента от аутоиммунного ревматоидного артрита.
Согласно последним исследованиям, избыточный вес увеличивает риск ревматических заболеваний. Ожирение вес не только приводит к хроническому воспалению в организме, но и изменяет баланс иммунных клеток.
В настоящее время около 16 миллионов человек в России страдают от ревматизма. Ревматоидный артрит является наиболее распространенной ревматической болезнью: около 1 600 000 человек страдает от РА.
Теоретически РА также может возникать в детском возрасте (ювенильный РА). Заболеваемость среди населения в целом составляет около 1%. У женщин болезнь развивается в три раза чаще, чем у мужчин. Первые проявления заболевания возникают в среднем у мужчин и женщин в возрасте 55-65 лет.
Как проявляется болезнь
Заболевание может появиться внезапно на любом этапе жизни человека.
Начальная (ранняя) фаза расстройства сопровождается следующими симптомами:
- набуханием суставов с задержкой жидкости и болью;
- симметричными симптомами на суставах;
- анорексией;
- потерей в весе;
- тендинитом;
- легкой лихорадкой;
- ночным гипергидрозом;
- миалгией (мышечной слабостью);
- скованностью суставов в утреннее время суток.
Тендинит
При фазе артрита (прогрессировании заболевания) наблюдаются следующие проявления:
- пальцы деформируются к внешней стороне руки;
- сильный изгиб пальцев;
- ревматические узелки под кожей в больших суставах;
- уменьшение силы хвата руки;
- вовлечение других органов в воспалительный процесс: кровеносных сосудов, глаз, легких, роговицы, конъюнктивы;
- периферический артрит, то есть даже небольшие суставы поражаются болезнью;
- синдром запястного канала, или туннельный синдром;
- кисты пекаря.
В некоторых случаях болезнь поражает не только костно-мышечную систему, но и другие части тела и внутренние органы. Если сердце поражается, полиартрит вызывает перикардит в большинстве случаев. Плеврит может развиться в результате полиартрита в легких.
На коже РА характеризуется такими симптомами, как типичные ревматоидные узелки, а также небольшие воспалительные состояния, которые могут вызывать серьезные дефекты кожи.
Если глаза поражены, часто возникает воспаление различных слоев глазных стенок – склерит или эписклерит. В редких случаях аномальный рост ткани, вызванный этим заболеванием, также может привести к перфорации глазного яблока.
Хроническое воспаление слезных желез, которое приводит к постоянной сухости глаз, часто встречается как сопутствующий симптом полиартрита.
Склерит
На поздней стадии заболевания четко видны симптомы болезни. На разгибательных сторонах разрушенных суставов, особенно на предплечьях, обычно развиваются спайки, которые видны как узелки.
Методы диагностики
Американский колледж ревматологии определил семь критериев, по которым можно поставить диагноз «ревматоидный артрит»:
- утренняя скованность сочленений продолжительностью не менее 60 минут;
- суставной выпот или отек, которые возникает по меньшей мере в 3 областях тела (коленном суставе или других);
- артрит пальцев рук или ног;
- симметричное воспаление;
- наличие ревматоидных узелков в колене или иных частях тела;
- АЦЦП и ревматоидный фактор в крови;
- суставной остеопороз или эрозии, которые можно выявить на рентгеновском снимке.
РА ставится в том случае, если у пациента присутствуют 4 из 7 критериев. Первые 4 критерия должны существовать в течение не менее 4-6 недель.
Способы лечения
Своевременная терапия помогает замедлить или полностью остановить прогрессирование болезни. Терапия должна быть начата немедленно и с высокими дозами лекарств.
Медикаментозная терапия
В начале необходимо уменьшить воспаление суставов и всего тела. С этой целью назначают болеутоляющие средства (например, Ацетаминофен, Аспирин), чтобы улучшить качество жизни пациента.
Потом назначают глюкокортикоидные средства, чтобы полностью остановить воспаление в организме. Эта фаза лечения длится около 4-16 недель, потому что не каждый организм быстро реагирует на лекарства.
Полный эффект развивается в течение нескольких недель после начал терапии.
Ацетаминофен
Важно! Чем раньше начинается лечение, тем выше шансы выйти в ремиссию. Лекарства могут влиять только на симптомы, но не на причину болезни. Несвоевременное лечение может привести к тяжелой инвалидности. Обо всех симптомах нужно сообщать доктору, чтобы избежать долгосрочных последствий.
Если терапия не оказывает необходимого эффекта, врачи назначают базовые лекарства. На этом этапе анальгетики сочетаются с биопрепаратами и специальными противоревматическими препаратами.
Биофармацевтические препараты представляют собой сложные лекарственные средства, которые либо ингибируют определенный прововоспалительный белок, либо имитируют противовоспалительный эндогенный белок. При терапии РА используются следующие биопрепараты:
- ФНО антитела;
- ИЛ-1 антитела;
- Ритуксимаб (CD20-антитело);
- Абатацепт (ингибитор активации Т-клеток).
Противоревматическую препараты играют ключевую роль на этом этапе терапии:
- Метотрексат;
- Гидроксихлорохин;
- Циклоспорин А;
- Сульфасалазин.
Если заболевание достигло серьезной стадии или препараты не оказывают нужного эффекта, можно провести хирургическое вмешательство.
Хирургические методы лечения
Операция необходима, поскольку в более позднем течении заболевания вовлеченные суставы частично или полностью разрушаются, деформируются и больше не выполняют своей функции.
Следующие оперативные методы лечения используют на практике:
- эндопротезирование;
- удаление внутренней оболочки сустава;
- синоэктомия;
- коррекция суставной поверхности.
При терапии РА назначают сразу несколько лекарственных препаратов. Такие препараты проверялись в течение многих лет и надежно уменьшают воспаление в организме. В большинстве случаев прогрессирование заболевания прекращается или, по крайней мере, значительно уменьшается. Поэтому очень важно начать терапию как можно скорее.
Помимо здорового питания, лекарств и изменения образа жизни, можно назначить следующие виды лечения:
- физиотерапию;
- крио- и термотерапию;
- массаж;
- ходунки;
- ортопедическую обувь или стельки.
Эти варианты очень хорошо дополняют традиционную терапию. Также необходимо обратить внимание на диету и образ жизни.
Массаж
Профилактика
Если не лечить болезнь, она продолжает прогрессировать, полностью разрушая кость и хрящ. В результате подвижность пациентов ограничивается, что в выраженных случаях может привести к полной нетрудоспособности или, по крайней мере, частичной инвалидности пациента. Основной метод профилактики расстройства – своевременно начатое лечение.
Совет! При артритных заболеваниях не рекомендуется лечиться народными средствами или альтернативами лечебными методами.
Если возникает выраженная симптоматика во время беременности или у ребёнка, требуется обратиться к врачу и пройти все необходимые обследования. Определять лечение и диагноза может только врач.
Если возникают более опасные признаки (сильная боль в мышцах, лихорадка, сепсис), больному нужно срочно обратиться к врачу, чтобы предотвратить возможные последствия.
Врач назначит симптоматическое лечение и программу упражнений.
Источник: https://LechiSustavv.ru/vospalitelnyie-i-infektsionnyie-zabolevaniya/artrit/10525-artrita-autoimmunnogo.html
Гнойный артрит: патогенез, симптомы (ФОТО) и лечение
- Ревматолог высшей категории Олег Валентинович
- 25273
- Дата обновления: Ноябрь 2019
Одним из заболеваний суставов с тяжелой формой течения является гнойный артрит.
При отсутствии адекватного лечения он приводит к развитию серьезных осложнений. Данное состояние может быть опасным для здоровья и жизни человека, так как оно сопровождается инфекционным поражением всего организма.
Причины гнойного артрита
Существует множество факторов, которые могут привести к развитию гнойного артрита. Главной причиной болезни является попадание и активное размножение в полости сустава патогенной микрофлоры. Данный процесс сопровождается накоплением лейкоцитов, которые движутся к очагам воспаления.
Суставы могут быть поражены разными видами болезнетворных бактерий, которые вызывают артрит гнойного типа:
- Стрептококки;
- Стафилококки;
- Гонококки;
- Микоплазмы;
- Клебсиеллы.
Чаще всего болезнь вызывается золотистым стафилококком. Он, как и другие бактерии, могут проникнуть в полость сустава двумя путями. Возбудитель инфекции попадает в нее по причине нарушения целостности защитной оболочки или же гематогенным путем.
Не у каждого человека начинается гнойный артрит коленного или любого другого сустава. Развитию патологии сопутствуют определенные факторы, которые не самым лучшим образом отражаются на здоровье человека. К ним относятся:
- Хронические инфекции;
- Сахарный диабет;
- Заболевания сердечно-сосудистой системы хронического характера;
- Ослабление иммунной системы из-за болезней;
- Механическое повреждение сустава.
В большинстве случаев гнойные артриты появляются из-за инфекций, которыми поражены внутренние органы. Намного реже причиной заболевания являются разрывы синовиальной оболочки, вызванные травмами, переломами и операциями.
Виды и локализация
Гнойный артрит может поражать любые суставы
Медики выделяют несколько видов гнойной формы артрита. Они отличаются друг от друга своей локализацией, объемом пораженных тканей, а также способом проникновения патогенной микрофлоры в полость уязвимого сустава.
| Тип классификации | Вид заболевания |
| В зависимости от способа проникновения в сустав бактерий. | Первичный. Вызывается травмой сустава. |
| Вторичный. Развивается по причине проникновения в сустав инфекции, которая уже находится в организме человека. | |
| В зависимости от объема поражения тканей | Гнойная форма артрита, при которой отсутствует разрушение отдельных элементов сустава. |
| Артрит гнойного типа, при котором происходит разрушение хрящей, связок и капсул. | |
| Гнойный остеоартрит, который сопровождается остеомиелитом костей и разрушением хрящей сустава. | |
| В зависимости от локализации патологического процесса | Гнойный артрит области голеностопного сустава. Одна из самых опасных форм заболевания. Все потому, что она приводит к гниению мягких тканей и костей. Если патология продолжает прогрессировать, то происходит полная дегенерация сустава. |
| Гнойный артрит структур локтевого сустава. Не менее опасная патология. Заболевание обычно развивается вторично, то есть возникает на фоне других заболеваний. | |
| Гнойный артрит области тазобедренного сустава. Болезнь приводит к затруднению или полному ограничению движений нижними конечностями. Пациентов с таким диагнозом мучают сильные боли в месте локализации инфекции. | |
| Гнойное поражение коленного сустава. Болезнь развивается по причине проникновения патогенной микрофлоры в сустав из-за его травмы или ранения. Она выдает себя припухлостью в месте поражения и болевым синдромом. | |
| Гнойный артрит структур плечевого сустава. Данная форма патологии способна привести к разложению хрящей и образованию абсцессов. Поэтому ее лечение должно быть незамедлительным. |
Независимо от того, выявлен у пациента артрит пальца руки или голеностопа с поврежденной лодыжкой, ему потребуется срочное лечение. С ним лучше не затягивать, так как отсутствие терапии оборачивается для больного появлением серьезных осложнений. Также прогрессирование патологии приводит к инвалидности.
Чем опасна патология
Гнойный артрит несет опасность для жизни
Острый гнойный процесс в суставе, которым является артрит, опасен для здоровья человека. Чтобы в этом удостовериться, достаточно подробно изучить этиопатогенез заболевания. Сама патология считается очень коварной, так как даже при положительной динамике лечения она способна привести к появлению осложнений.
На фоне гнойной формы артрита могут проявиться следующие заболевания:
- Пневмония;
- Тромбоэмболия крупных сосудов;
- Сепсис внутренних органов;
- Инфекционно-токсический шок;
- Остеомиелит.
Большинство этих осложнений несут прямую угрозу жизни человека. Для их устранения требуется проведение реанимационных мероприятий, которые способны улучшить общее состояние больного.
Симптомы
Заболевание характеризуется особыми проявлениями. Именно эти признаки позволяют врачу до проведения инструментальной диагностики заподозрить у пациента течение артрита гнойного характера. Симптоматика патологического процесса является следующей:
- Острые и пульсирующие боли;
- Нарушение функций сустава;
- Отечность и покраснение кожи;
- Повышение температуры тела;
- Учащение пульса;
- Лихорадка;
- Головные боли и обмороки.
У пациентов с гнойным артритом медики замечают признаки интоксикации организма.
Диагностика
Диагностика обязательно включает инструментальные исследования
Гнойный плечевой или любой другой артрит может диагностировать грамотный специалист. Он обнаружит нарушение в сочленении, если осмотрит плечо или колени и проведет пальпацию проблемной зоны. Далее пациенту требуется пройти ряд лабораторных и инструментальных методов исследования:
- Анализ крови и содержимого сустава;
- УЗИ;
- МРТ мягких тканей, нервов и сосудов;
- Рентген в трех проекциях;
- КТ.
Данные методы диагностики не дадут врачу ошибиться в поставленном диагнозе. С их помощью медик сможет отличить проблемы с соединением сустава, которые вызваны гнойным артритом, от бурсита, невромы и кист, поражающих локоть или другую часть тела человека.
Методы лечения
Медикаментозная терапия – основной метод лечения гнойного артрита
Гнойный артрит требует немедленного лечения. Если пациент обнаружит у себя симптомы болезни, ему срочно нужно будет обратиться к специалисту. После тщательной диагностики медик предложит больному комплексную терапию, которая решит его проблему.
Медикаментозная терапия
Для каждого пациента с гнойным артритом подбирается свой набор лекарственных препаратов. Он может включать в себя медикаменты таких групп:
- НПВС;
- Анальгетики;
- Противогрибковые препараты;
- Антибиотики;
- Антиоксиданты;
- Витамины В;
- Десенсибилизанты.
При тяжелом поражении сустава потребуется курс уколов с мощным действием, которые способны остановить развитие патологического процесса и восстановить регенеративные способности тканей.
Рецепты народной медицины
Нередко пациент лечится от артрита народными средствами. Врачи допускают такой метод, но при условии, что все нагноения и очаги инфекции устранены. Нетрадиционная терапия и ее лечебные средства позволяют дополнить лечение медикаментозными препаратами. Для данных целей принято использовать следующие рецепты:
- Настойка с луком, медом и чесноком. Каждый ингредиент берут по 1 ст. л., смешивают и заливают 1 стаканом спиртового раствора (45%). Настаивают лекарство 3-5 дней, после чего используют для наложения компрессов;
- Настойка сабельника. Для ее приготовления требуется 200 мл спирта и 250 г основного компонента. Полученным средством рекомендуется растирать сустав;
- Аппликации с лечебной грязью. Их делают из парафина и озокерита. Процедуры нужно проводить в течение 1,5 месяца.
При остром течении болезни лучше всего ограничиться традиционными методами лечения, чтобы избежать ухудшения состояния.
Физиотерапия
Справиться с гнойным артритом помогают физиотерапевтические процедуры. Наиболее востребованными являются лазерная терапия, УВЧ и электрофорез. Они улучшают кровоснабжение пораженных тканей и иннервацию суставов после воспаления.
Оперативное вмешательство
Медики назначают пациентам с гнойным артритом операцию в том случае, если имеется повышенный риск образования тромбофлебита, остеомиелита или сепсиса. Во время процедуры происходит раскрытие сустава и его очищение от некротических элементов. Обязательно удаляется гной и проводится дезинфекция раны. Дополнительно устанавливается дренаж.
При наличии показания пациенту ставится имплантат после проведения основных хирургических манипуляций.
Советы по профилактике
Человеку удастся избежать развития болезни, если он не допустит попадание патогенной микрофлоры в сустав. Для этого следует предупреждать травмирование данной зоны, своевременно лечить инфекционные заболевания и бороться с трофическими изменениями. Также требуется тщательно вести контроль над течением хронических патологий.
Необходимо помнить о том, что гнойная форма артрита угрожает жизни человека. Поэтому в интересах каждого пациента своевременно начинать лечение и выполнять все требования специалиста, которые касаются проведения основных терапевтических процедур.
Источник: https://sustavy.guru/artrit/vidy-artrita/simptomy-gnoynogo-artrita/
Гнойный артрит
Гнойный артрит – это воспаление всех структур сустава, вызываемое гноеродной микрофлорой. Заболевание проявляется отеком, резкими болями, нарушением функции, местным повышением температуры, а также выраженными симптомами общей интоксикации: общей гипертермией, слабостью, разбитостью, головной болью. Диагноз устанавливается на основании результатов физикального обследования и данных инструментальных исследований (исследование пунктата, рентгенография, МРТ, КТ). Лечение хирургическое – вскрытие и дренирование сустава на фоне антибиотикотерапии.
Гнойный артрит – воспалительный процесс в полости сустава, вызываемый гноеродными микробными агентами.
Является тяжелым заболеванием, способным вызывать серьезные отдаленные местные последствия (артроз, контрактура) и становиться причиной распространения инфекции с развитием осложнений, опасных для здоровья и жизни пациента (флегмона, абсцесс, остеомиелит, сепсис).
Лечением гнойных артритов нетравматической природы занимаются гнойные хирурги. Лечение артритов, являющихся следствием травмы (открытых переломов, проникающих ран) осуществляют травматологи.
Гнойный артрит
Контактное распространение микробов может наблюдаться при непроникающей ране в области сустава, гнойничковом процессе, инфицированных ссадинах, абсцессе, флегмоне окружающих тканей и остеомиелите кости, участвующей в образовании сустава.
Лимфогенное и гематогенное распространение инфекции возможно при сепсисе, остеомиелите, карбункулах, абсцессах или флегмонах любой локализации, в том числе расположенных на значительном отдалении от пораженного сустава.
Кроме того, гнойное воспаление сустава может стать осложнением ряда инфекционных заболеваний, сопровождающихся бактериемией: рожистого воспаления, гонореи, пневмонии, брюшного тифа и т. д. Вторичные гнойные артриты наблюдаются чаще первичных.
Обычно возбудителями гнойного артрита являются стрептококки или стафилококки. Реже причиной развития воспалительного процесса становятся гонококки, кишечная палочка, клебсиеллы, протей, пневмококки, сальмонеллы, микобактерии и другие микроорганизмы.
Предрасполагающими факторами, увеличивающими вероятность развития гнойного артрита, являются обильное загрязнение ран и открытых переломов, а также снижение общей сопротивляемости вследствие иммунных нарушений, тяжелых соматических заболеваний, истощения, тяжелой сочетанной травмы и т. д.
Гнойный артрит может развиться в любом суставе, но чаще страдают крупные суставы конечностей: коленные, локтевые, тазобедренные и плечевые.
Особенности анатомического строения суставов (наличие изолированной замкнутой полости) способствуют скоплению гноя и распространению гнойного процесса на все структуры сустава, включая капсулу, синовиальную оболочку, хрящи и суставные концы костей.
Вместе с тем, многочисленные связи суставной сумки с кровеносной и лимфатической системой создают благоприятные условия для диссеминации возбудителя через кровь и лимфу с возможным развитием сепсиса или формированием гнойных очагов в отдаленных сегментах.
В гнойной хирургии и травматологии-ортопедии выделяют два вида гнойных артритов: первичные и вторичные.
Первичные возникают при проникновении возбудителя непосредственно в полость сустава и могут развиваться при проникающих ранениях, открытых переломах, вывихах и переломовывихах, а также являться следствием заноса инфекции при пункции сустава либо при проведении оперативного вмешательства. Вторичные артриты развиваются в результате заноса инфекции через окружающие ткани, кровь или лимфу.
Болезнь начинается остро. Пораженный сустав отекает, становится горячим. Кожа над ним краснеет. В суставе возникают интенсивные боли, через некоторое время приобретающие пульсирующий или стреляющий характер и лишающие больного сна. Пальпация и движения резко болезненны.
Наблюдается выраженное нарушение функции, обусловленное болевым синдромом. В течение нескольких дней развивается реактивный отек мягких тканей ниже и выше пораженного сустава.
При этом отечность больше выражена в нижележащем сегменте, что обусловлено сдавлением лимфатических сосудов.
Местные признаки артрита сочетаются с ярко выраженными симптомами общей интоксикации. Температура поднимается до фебрильных цифр, часто наблюдается гектическая лихорадка с выраженными ознобами.
Пациента беспокоит сильная слабость и разбитость. Возможны головные боли, тошнота, в тяжелых случаях – нарушения сознания. Пульс учащен, при этом его частота нередко не соответствует температуре тела.
При внешнем осмотре конечность отечна, находится в вынужденном положении. Особенно выраженный отек выявляется в области сустава, там же наблюдается местная гиперемия. Ниже кожа часто приобретает синюшный или синюшно-багровый оттенок.
Пальпация сустава резко болезненна, возможна флюктуация. Пассивные и активные движения ограничены из-за боли.
При опросе, как правило, удается установить наличие инфекционного заболевания, гнойного процесса или травмы в течение 2-3 недель, предшествующих началу болезни.
Диагноз гнойный артрит выставляется на основании характерного анамнеза, клинических проявлений, анализов крови, подтверждающих наличие острого воспаления (увеличение СОЭ, лейкоцитоз со сдвигом формулы влево), пункции сустава с последующим исследованием синовиальной жидкости, а также данных инструментальных исследований.
Жидкость, полученную при пункции, направляют на исследование мазка по Граму, на посев и на определение количества лейкоцитов. Обнаружение микробов в мазке, положительный результат посева, а также наличие лейкоцитов в количестве около 50 тыс.
на 1 мл в сочетании с преобладанием сегментоядерных нейтрофилов (даже при отрицательном посеве) является подтверждением гнойного артрита.
При этом следует учитывать, что число лейкоцитов в пунктате может значительно варьироваться, и их малое количество не должно быть основанием для исключения гнойного артрита.
Всем больным с подозрением на гнойный артрит назначается рентгенография. На рентгенограммах может выявляться отечность мягких тканей, расширение или сужение суставной щели (как равномерное, так и неравномерное), эрозивные изменения в субхондральной части кости и периартикулярный остеопороз.
В начальных стадиях болезни рентгенографическая картина может соответствовать норме, поэтому отсутствие изменений на рентгенограмме также не является основанием для исключения гнойного процесса в суставе. Наряду с традиционной рентгенографией, применяются современные неинвазивные методы, позволяющие оценить состояние мягких тканей: МРТ сустава и УЗИ сустава.
При наличии в анамнезе инфекционных заболеваний показана консультация терапевта, инфекциониста, пульмонолога или гастроэнтеролога.
КТ стопы. Деструкция сустава Лисфранка на фоне длительно существующего хронического гнойного артрита посттравматического характера.
Пациенты подлежат немедленной госпитализации. Назначается антибиотикотерапия. На ранних стадиях (при синовите с отсутствием гноя) лечение консервативное. Накладывается гипс, проводятся пункции сустава с последующим введением антибиотиков. При эмпиеме (гное в суставе) и выраженной интоксикации показана немедленная артротомия с последующим дренированием сустава.
При обширных гнойных ранах и открытых переломах проводится вторичная хирургическая обработка с рассечением краев раны, удалением инородных тел и свободно лежащих костных отломков, иссечением нежизнеспособных тканей, широкой артротомией и вскрытием гнойных затеков. При развитии сепсиса необходимо более объемное хирургическое вмешательство – резекция сустава.
В исходе часто наблюдаются ограничения движений, артрозы.
Профилактическими мерами по предотвращению гнойного процесса в суставе являются ранние операции при остеомиелите, локализующемся вблизи суставов, своевременное вскрытие флегмон и абсцессов, адекватное лечение инфекционных заболеваний, а также правильная организация обработки случайных ран и открытых переломов.
Первая помощь при открытых травмах суставов должна быть оказана в ранние сроки. На доврачебном этапе необходимо провести туалет раны (аккуратно смыть грязь с кожи, смазать края раны йодом и наложить асептическую повязку), выполнить иммобилизацию и как можно быстрее доставить пациента в специализированное мед. учреждение.
Источник: https://www.KrasotaiMedicina.ru/diseases/traumatology/purulent-arthritis
Гнойный артрит: причины, симптомы, лечение и прогноз
Гнойный артрит развивается вследствие проникновения бактерий в полость сустава. Чаще всего причиной являются грамположительные кокки (стрептококки, стафилококки). Микроорганизмы могут попадать в суставную полость несколькими способами:
- Контактный путь. Гноеродные бактерии проникают в суставную полость через открытую рану при проникающем ранении. Нередко инфицирование возникает вследствие проведения пункции, при недостаточном соблюдении правил асептики и антисептики.
- Гематогенный путь. Распространение микроорганизмов через кровь может возникать при гнойничковых процессах на коже (фурункул, карбункул), гнойном поражении костной ткани. Также гематогенный путь инфицирования может реализовываться при системных инфекционных заболеваниях. Локализация инфекции при этом не играет решающей роли, артрит может быть осложнением пневмонии, остеомиелита, пиелонефрита.
- Лимфогенный путь. В случае лимфогенного распространения микроорганизмы переносятся с током лимфы по лимфатическим сосудам.
Видео «Борьба с артритом без таблеток»
Из этого выпуска передачи «Жить здорово» вы узнаете, как лечить артрит без приема медикаментов.
Основные виды гнойного артрита и симптомы
В зависимости от причины, вызвавшей заболевание, выделяют первичный и вторичный артрит.
Первичный артрит, который вызван контактным распространением инфекции, в свою очередь разделяется на травматический и нетравматический. Клинические проявления при данном заболевании зависят от локализации процесса.
Чаще всего поражаются тазобедренный, коленный или плечевой суставы. Значительно реже наблюдается воспаление мелких суставов.
Однако можно выделить общие симптомы, которые характерны для любой локализации гнойного процесса:
- Синдром общей интоксикации. Характеризуется резким повышением температуры, ухудшением самочувствия, тошнотой, головной болью. В случае распространенного процесса может наблюдаться тахикардия, снижение артериального давления. Интоксикационный синдром характерен именно для гнойного процесса, при другом виде воспаления он менее выражен.
- Синдром местного воспаления. Проявляется локальными изменениями в пораженной области. Наблюдается значительный отек, выраженная боль, покраснение, гипертермия.
Тазобедренный сустав
Гнойный артрит тазобедренного сустава имеет острое начало с выраженным интоксикационным синдромом и местными проявлениями. Особенностями данного вида артрита является то, что боль локализуется в наружной части бедра, может иррадиировать в паховую область.
Болезненные ощущения усиливаются при ходьбе, длительном стоянии. Наблюдается нарушение функции тазобедренного сустава при попытке отведения бедра. Местные симптомы характеризуются отечностью, покраснением в тазобедренной области. Пальпация пораженной области характеризуется болезненностью, объем пассивных и активных движений в суставе снижен.
Плечевой сустав
Вторым по частоте встречаемости является гнойный артрит плечевого сустава. Боль при этом локализуется в плечевой области, имеет острый характер.
Усиливается при попытке поднять руку, совершить вращательные движения. При осмотре выявляется значительный отек плечевой области, выбухание, покраснение кожных покровов.
При помощи пальпации можно выявить болезненность, симптом флюктуации, снижение объема движений.
Другие варианты
Гнойное поражение мелких суставов кисти может возникать при суставной форме панариция. При этом поражается суставное сочленение, которое соединяет фаланги пальцев.
Такое состояние может наблюдаться при травматическом поражении с проникновением в суставную область или как осложнение кожной формы панариция.
Клинически это проявляется болью, снижением функции пальца, отеком и деформацией.
Лечение заболевания
Лечение гнойного артрита может носить как консервативный, так и оперативный характер.
Объем терапии зависит от распространения гнойного процесса, выраженности системных проявлений, общего состояния пациента, сопутствующей патологии опорно-двигательной системы.
Основные направления терапии включают в себя воздействие на микробную флору, уменьшение проявлений интоксикации, восстановление функции пораженной конечности, купирование болевого синдрома.
Первая помощь при гнойном артрите
Первая помощь при нетравматическом артрите заключается в иммобилизации конечности. Если причиной гнойного поражения является открытая травма, то необходимо провести обработку раны, аккуратно промыть ее.
При выраженном болевом синдроме нужно дать обезболивающие препараты. Дальнейшие действия должны проводиться в медицинском учреждении.
Первая врачебная помощь включает в себя первичную хирургическую обработку раны, профилактическую антибиотикотерапию, коррекцию болевого синдрома.
Основное лечение
Базовое консервативное лечение включает два основных направления:
- Лечебная пункция суставной полости. При помощи специальной иглы проводится аспирация жидкости из полости сустава, промывание, внутрисуставное введение антисептиков и антибиотиков. При значительно выраженном гнойном процессе проводится дренирование.
- Антибиотикотерапия. В начале заболевания антибиотики назначаются эмпирически. После получения результатов анализа синовиальной жидкости выбор антибактериальных препаратов основывается на выявленной флоре.
Кроме того, может назначаться инфузионная терапия для уменьшения проявление общей интоксикации. Для этого капельно вводятся солевые растворы.
При выраженных болевых проявлениях, особенно в начале заболевания, применяется обезболивающая терапия.
С целью купирования боли назначаются нестероидные противовоспалительные средства в виде таблеток или инъекций. Например, «Диклоберл», «Мовалис», «Нурофен».
В запущенных случаях, особенно при развитии сепсиса, назначается оперативное лечение в виде резекции пораженного сустава.
Возможные осложнения при гнойном артрите
Различают местные и системные осложнения. Местные осложнения возникают вследствие нарушения функции сустава, к ним относят артроз, контрактуру.
Развитие системных осложнений связано с генерализацией инфекции и имеет более грозный исход. Бактериальная инфекция может распространяться на мягкие ткани (с развитием абсцесса, флегмоны) или на костные структуры.
Наиболее неблагоприятным осложнением является развитие сепсиса и септического шока.
Профилактика
Профилактические мероприятия включают в себя адекватное лечение гнойничковых процессов на коже, системных инфекционных заболеваний, своевременное вскрытие флегмон и абсцессов.
В случае травматического артрита профилактика развития гнойного процесса заключается в раннем обращении за медицинской помощью, проведении первичной или вторичной хирургической обработки раны, своевременном назначении антибактериальных препаратов.
Есть вопросы и нужны ответы? Задать вопрос специалисту
Источник: https://SustavBol.ru/artrit/gnojnyj-2113/
 Особенно подвержены патологическим изменениям и нарушениям хрящевые соединения костей. Воспаление, возникающее в них, носит название артрит суставов. Группа артритов обширна, заболевания, связанные с изменениями в суставной сумке и хрящевых оболочках имеют различную природу и течение, отличаются склонностью к хронизации, могут иметь множество осложнений и значительно ухудшать жизнь человека. Поэтому артриты суставов считаются довольно опасным и серьезным состоянием.
Особенно подвержены патологическим изменениям и нарушениям хрящевые соединения костей. Воспаление, возникающее в них, носит название артрит суставов. Группа артритов обширна, заболевания, связанные с изменениями в суставной сумке и хрящевых оболочках имеют различную природу и течение, отличаются склонностью к хронизации, могут иметь множество осложнений и значительно ухудшать жизнь человека. Поэтому артриты суставов считаются довольно опасным и серьезным состоянием.

 При инфекционных артритах, особенно острых септических, возможно гнойное расплавление кости – остеомиелит, распространение возбудителя током крови по всему организму с развитием гнойных очагов в любых тканях, а при массивности процесса к грозному осложнению – сепсису.
При инфекционных артритах, особенно острых септических, возможно гнойное расплавление кости – остеомиелит, распространение возбудителя током крови по всему организму с развитием гнойных очагов в любых тканях, а при массивности процесса к грозному осложнению – сепсису. Вводить их можно не только в сустав или принимать в таблетках, но и наружно в виде мазей, кремов и гелей. Дополнительно для снятия боли в качестве средства скорой помощи применяют анальгетики – баралгин, спазган, кетонал. Если применение НСПВС оказывается недостаточно эффективным – назначают гормональные средства (дипроспан, кеналог, преднизолон). Нельзя применять их при острых инфекционных процессах.
Вводить их можно не только в сустав или принимать в таблетках, но и наружно в виде мазей, кремов и гелей. Дополнительно для снятия боли в качестве средства скорой помощи применяют анальгетики – баралгин, спазган, кетонал. Если применение НСПВС оказывается недостаточно эффективным – назначают гормональные средства (дипроспан, кеналог, преднизолон). Нельзя применять их при острых инфекционных процессах.