Гонорея — это инфекционное заболевание, которое передается половым путем. В народе его называют триппером или «гусарским насморком», у мужчин при гонорее часто наблюдают характерные выделения из полового члена.
Заболевание одолевает чаще мужчин, но встречается также у женщин и новорожденных. Основными признаками гонореи являются боль и жжение при мочеиспускании, необычные зелено-желтые гнойные выделения из половых путей, покраснение половых органов. Но болезнь может протекать и без симптомов.
Причины возникновения, возбудитель
Вызывает гонорею бактерия Neisseria gonorrhoeae (гонококк). Она поражает, в первую очередь, мочеиспускательный канал (при этом возникает уретрит) и шейку матки (вызывая цервицит), реже — прямую кишку, слизистую горла и глаз, вызывая воспаление.
Пути заражения
Гонорея относится к венерическим болезням, она передается от человека к человеку при незащищенном половом акте: при контакте с пораженными бактерией участками (половыми органами, анусом, ртом).
Важно! Бактерия находится не в семенной или влагалищной жидкостях, а непосредственно на поверхности половых органов. Прерванный половой акт не уменьшает и не исключает риск заражения гонореей.
Инфекция может проникнуть в прямую кишку при анальном половом акте, а в горло – при оральном. Через ротовую полость больного гонореей человека бактерия может передаться его здоровому партнеру.
У новорожденных гонорею обнаруживают, если бактерия находилась в организме матери во время родов. Заражение происходит при контакте ребенка с фаллопиевыми трубами и маткой. Причем бактерия чаще всего поражает глаза новорожденных, вызывая гонорейный конъюнктивит (бленнорею).
Так как бактерия не способна существовать вне тела человека (то есть вне клетки-хозяина), заразиться триппером в общественных местах, бассейнах и туалетах нельзя. Гонорея также не передается воздушно-капельным путем.
Кто в группе риска?
В группе риска заражения гонореей – люди, практикующие незащищенный секс (без использования презерватива):
- работники сферы интимных услуг и их клиенты;
- люди, практикующие однополые незащищенные половые контакты (мужчины, которые занимаются сексом с мужчинами, и женщины, которые вступают в половой акт с женщинами);
- люди, часто меняющие половых партнеров.
Заболеть гонореей можно повторно, если иметь контакты с больным человеком. Риск заражения увеличивается при наличии других заболеваний, передающихся половым путем (хламидиоза, сифилиса и т. д.).
Виды заболевания, классификация
Гонорея может затрагивать не только органы мочеполовой системы, хотя урогенитальная инфекция наиболее распространена. Различают:
- Урогенитальную инфекцию: у мужчин воспаление происходит в половом члене, мошонке, простате, у женщин – в шейке матки, влагалище и органах малого таза (рис. 1).
- Гонорею прямой кишки: попадание бактерии в организм происходит при анальном сексе. Симптомами являются зуд, кровотечение, нарушения дефекации (запор, понос).
- Гонококковые инфекции глотки (гонококковый фарингит): причина – оральный секс. Симптомы могут отсутствовать, но инфекция может привести к ангине.
- Диссеминированную гонорейную инфекцию (синдром артрита-дерматита): инфекция поражает кожу и суставы. На коже появляются красные пятна, суставы отекают. Одной из разновидностей инфекции является гонорейный септический артрит.
- Гонорейный конъюнктивит (бленнорея): случается при попадании зараженной бактерией жидкости в глаза. В результате – отек и покраснение.
- Синдром Фитца-Хью-Куртиса (венерический перигепатит): воспаление тазовой области и печени, сопровождается болью в правой верхней части живота с тошнотой, рвотой и температурой.
Рисунок 1. Распространенное развитие урогенитальной инфекции при гонорее. А — уретрит, воспаление мочеиспускательного канала у мужчин. Б — цервицит, воспаление матки у женщин. Источник: СС0 Public Domain
Симптомы гонореи
Течение болезни может быть абсолютно незаметным для зараженного человека.
Первые признаки заболевания
Первые симптомы гонореи могут проявить себя только через 2 недели или несколько месяцев после незащищенного полового акта с инфицированным партнером. Иногда признаки заболевания возникают раньше — на третий или пятый день после заражения. Обычно половые органы краснеют, ощущается жжение и дискомфорт, усиливающиеся при мочеиспускании.
Далее симптомы варьируются в зависимости от вида гонореи.
Симптомы у женщин
У женщин симптомы проявляются в течение 10–14 дней:
- жжение, боль при мочеиспускании;
- необычные выделения из влагалища: они могут иметь более плотную, чем обычно, структуру, быть гнойными или водянистыми, с зеленым или желтоватым оттенком;
- кровянистые выделения до или после менструации;
- более редко: боль в нижней части живота, кровь после секса, менструация может протекать в более тяжелой форме (более обильные выделения).
Следует помнить – у половины заболевших гонореей женщин болезнь протекает бессимптомно.
Симптомы у мужчин
У мужчин симптомы заявляют о себе на 2–14 день после незащищенного полового акта (рис. 2):
- нарушение мочеиспускания: боль, жжение, дискомфорт, недержание, частые позывы;
- необычные выделения из головки полового члена, чаще гнойные, зеленого или желтоватого оттенка;
- покраснение и припухлость головки полового члена;
- более редко: боль в мошонке, припухлость.
У каждого десятого заразившегося гонореей мужчины болезнь не проявляет никаких симптомов.
Рисунок 2. Распространенные симптомы урогенитальной инфекции при заражении гонореей у мужчин и женщин. Источник: Verywell
Симптомы при заражении кожи, глаз, прямой кишки
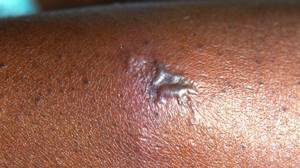
Гонорея на коже (синдром артрита-дерматита) проявляется в виде красных гнойных точек. Их сопровождает лихорадка, сильная боль в суставах. Суставы опухшие, кожа в районе лодыжек, запястий или коленей красная.
- При гонорее прямой кишки к симптомам относят зуд, кровотечение, запор или понос.
- Гонорея слизистой горла может никак себя не проявлять, но в дальнейшем может стать причиной гонорейной ангины.
- Гонорейный конъюнктивит (бленнорея) выражается в покраснении и отеке глаз.
Гонорея на коже. PHIL CDC
Симптомы у новорожденных
При родах гонорея может передаться ребенку. У новорожденных признаками болезни являются красные и опухшие глаза с гнойными выделениями.
В качестве превентивной меры еще до рождения ребенка врач может прописать матери антибиотики. После рождения ребенку вводят антибиотик внутривенно и промывают глаза физиологическим раствором.
Диагностика гонореи
К диагностике и лечению гонореи следует относиться серьезно. Даже если гонорея никак себя не проявляет, человек все равно является переносчиком инфекции.
При появлении первых симптомов, а также при отсутствии уверенности в партнере или после незащищенного полового акта нужно немедленно посетить врача-венеролога (дерматовенеролога).
Какие анализы нужны?
Для определения гонореи врач берет мазок со слизистой пениса или мочеиспускательного канала мужчины и, соответственно, со слизистой шейки матки – у женщин.
Затем врач отправляет мазок на исследование. Для выявления возбудителя используют:
- метод ПЦР (полимеразная цепная реакция, в образце обнаруживают бактериальную ДНК);
- культуральный метод (бактериологический посев);
- метод окраски по Граму.
Так как гонорея способствует заражению другими венерическими инфекциями, врачи советуют сдать анализ также на микоплазму, трихомонады и хламидии.
Каждый метод диагностики гонореи имеет свои плюсы и минусы.
Метод ПЦР
Самый чувствительный и широко используемый подход – метод ПЦР. Используется для анализа мазка из половых органов, горла, прямой кишки, а также для исследования пробы мочи.
Помимо гонококков, методом ПЦР выявляют микоплазмы и хламидии. Результат можно получить уже на следующий день.
Метод окраски по Граму
Второй метод – окраска по Граму – довольно простой и быстрый. На взятый образец воздействуют красителями и затем результат изучают под микроскопом (рис. 3).
Рисунок 3. Диагностика гонореи, окраска по Граму. Препарат последовательно окрашивают красителями. В результате бактерии Neisseria gonorrhoeae приобретают оранжево-красный цвет на фоне фиолетового цвета клеточных элементов.
Этот метод используют для диагностики гонореи у мужчин при поражении уретры. Он не эффективен при заражении горла, шейки матки и прямой кишки, так как его результат в этом случае часто оказывается недостоверным.
Метод окраски по Граму также не выявляет наличие других возбудителей – микоплазмы и хламидий.
Культуральный метод
Культуральный метод состоит в том, что образец помещают в специальный сосуд и культивируют. Бактерии образуют колонии. Выделенную чистую колонию бактерий идентифицируют путем микроскопирования с использованием окраски по Граму.
Основной плюс этого метода – он позволяет определить бактерий к различным антибиотикам. Среди недостатков – длительность проведения исследования (около 3 дней) и строгое следование правилам взятия пробы и перевозки материала. При малейшем нарушении среды, в которую помещают бактерии, анализ может дать ложный результат.
Культуральный метод применяется для анализа проб из горла, прямой кишки и при синдроме артрита-дерматита, когда в лабораторию отправляют жидкость из суставов.
Важно! Для получения достоверного результата необходимо соблюдать правила подготовки к исследованию. За 2 недели прекращают прием любых антибиотиков, так как они могут повлиять на результат. Анализы не сдаются во время менструации (идеальное время – за 5 дней до или 5 дней после месячных).
Что такое провокационная проба?
- После того, как пациент прошел лечение и повторные анализы дали отрицательный результат, врачи могут прибегнуть к провокационной пробе.
- Такая проба заключается в раздражении бактерии, чтобы она снова проявила себя.
- Ведь не до конца вылеченная гонорея может проникнуть вглубь организма, и выявить ее на слизистых с помощью мазка будет уже невозможно.
- Для этого используют следующие методы:
- химический (используют раствор серебра для уретры или раствор Люголя для прямой кишки);
- термический (прогрев тканей с помощью электротерапии);
- алиментарный (когда пациент ест острую и соленую пищу для раздражения бактерии);
- физиологический (проверяют, не проявит ли себя бактерия при гормональном всплеске у женщин до и во время менструации);
- биологический (врач вводит гонококковую вакцину и пирогенал).
Лечение гонореи
Гонорея лечится только с помощью антибактериальных препаратов, которые назначаются строго врачом.
kuprevich / freepik.com
Лечение препаратами
Основные препараты для лечения гонореи: комбинация антибиотиков двух групп — цефалоспоринов и макролидов.
Если у пациента есть аллергия на макролиды, ему прописывают препарат из группы тетрациклинов (противопоказаны при беременности).
Беременным женщинам также назначают курс антибиотиков. Очень важно вылечить гонорею до рождения ребенка, чтобы снизить риск его заражения при родах.
Улучшение наступает уже после первого дня лечения, но терапию обязательно нужно пройти до конца. Если курс антибиотиков не был завершен, бактерии могут выработать устойчивость к используемым препаратам. В этом случае избавиться от инфекции будет очень трудно. Она может стать хронической и неизлечимой.
Через 7 дней после завершения курса лечения необходимо явиться к врачу для взятия контрольных проб.
Следует помнить, что во время терапии необходимо воздерживаться от половых контактов. Половой акт может спровоцировать новую инфекцию. Кроме того, вы можете заразить своего партнера. К половой жизни можно будет вернуться после получения отрицательных результатов контрольных проб.
Важно! Курс лечения от гонореи обязательно должны проходить оба партнера. Гонореей можно заболеть снова, если вы прошли лечение, а ваш партнер – нет.
Иммунотерапия
В качестве вспомогательного лечения гонореи врач может назначить противовоспалительные препараты и средства для укрепления иммунитета. Иммунотерапия не может являться основой терапии, так как она не обладает достаточной эффективностью.
Лечение других половых инфекций на фоне гонореи
Больные гонореей вследствие незащищенного полового акта и из-за ослабленного иммунитета могут быть заражены и другими инфекциями, которые передаются половым путем (хламидии, сифилис, ВИЧ).
Перед началом лечения врач проводит обследование пациента и на другие половые инфекции, на случай если потребуется комплексная терапия сразу против нескольких патогенных микроорганизмов.
Возможные осложнения гонореи
Гонококковая инфекция, как и любая другая невылеченная инфекция, может привести к осложнениям.
У женщин гонорея, если ее не лечить, может повлечь воспаление шейки матки (цервицит) и воспаление органов малого таза (ВЗОМТ). А те, в свою очередь, могут привести к бесплодию и внематочной беременности. Еще одно последствие вовремя невылеченной гонореи – хронические тазовые боли.
У мужчин гонококковая инфекция может проявляться в виде воспаления мочеиспускательного канала (уретрит) или воспаления придатка яичка (эпидидимит). Если гонорею оставить без лечения, инфекция поразит простату и семенные пузырьки, а это может привести к бесплодию и импотенции.
Среди редких последствий – воспаление эндокарда (внутренней стенки сердца) и воспаление головного или спинного мозга (менингит), а также гонорейный артрит, при котором инфекция распространяется на кожу и суставы. А запущенная бленнорея может привести к слепоте.
Гонорея ослабляет иммунитет и может способствовать заражению другими инфекциями, включая ВИЧ.
Профилактика
От венерических болезней 100-процентную защиту дает только сексуальное воздержание.
Чтобы снизить риск заражения гонореей, нужно:
- использовать презервативы. Для орального секса – презервативы или латексные салфетки;
- состоять в моногамных отношениях;
- проходить вместе с новым партнером обследование на гонорею и другие венерические заболевания до первого полового акта;
- воздерживаться от беспорядочных половых связей;
- не использовать вместе с другими людьми одни и те же секс-игрушки;
- ежегодно проходить обследование у гинеколога;
- проходить скрининг – тест мочи на нуклеиновые кислоты. Его регулярное прохождение рекомендуют женщинам моложе 25 лет, которые ведут активную половую жизнь, мужчинам, которые вступают в половые отношения с другими мужчинами, и людям, которые ведут беспорядочную половую жизнь.
Заключение
Заразиться гонореей взрослый человек может только через незащищенный половой акт с инфицированным партнером. Новорожденным инфекция передается от матери.
Самый распространенный вид гонореи – инфекция уретры у мужчин и шейки матки у женщин. Впрочем, бактерия приживается и на прямой кишке, а также в горле, на коже и глазах человека.
Симптоматика при гонорее может полностью отсутствовать, но болезнь имеет свои специфические признаки: зуд и жжение при мочеиспускании, гнойные выделения желто-зеленого цвета из гениталий, покраснение и припухлость половых органов.
Лечить гонорею можно только антибиотиками и только по назначению врача. Самолечение крайне опасно. Обязательно прохождение полного курса лечения.
Проблема устойчивости бактерии к антибиотику – главная сложность выбора антибактериального препарата.
А если болезнь не лечить, она может перейти в хроническую форму, затронуть другие важные органы: сердце, печень, органы малого таза, суставы, кожный покров, и даже привести к бесплодию.
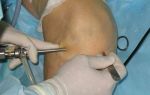
Вазэктомия (мужская стерилизация)
Вазэктомия – операция, делающая мужчину стерильным (неспособным зачать ребенка). Это наиболее распространенный метод пожизненной мужской контрацепции. По статистике, в США такому хирургическому вмешательству подвергался каждый шестой мужчина старше 35 лет. В некоторых странах только женская стерилизация и прием оральных контрацептивов превосходят по популярности вазэктомию. Мужская стерилизация – это простой, не влияющий на сексуальное удовлетворение, относительно безопасный и почти на 100% эффективный метод предохранения от нежелательной беременности. Однако, предотвращая беременность, вазэктомия не предохраняет от заболеваний, передающихся половым путем.
Суть процедуры
Суть вазэктомии в том, чтобы предотвратить попадание сперматозоидов в семенную жидкость, выделяемую во время полового акта.
Сперма, содержащая мужские репродуктивные клетки, вырабатывается в яичках. Перемещаясь по семявыводящим протокам, она попадает в другие железы яичек, где смешивается с семенной жидкостью.
В результате вазэктомии семявыводящие протоки перерезаются или блокируются. Тем самым попадание спермы в семенную жидкость предотвращается: она просто «утилизируется» самим организмом.
Естественно, без спермы зачатие невозможно.
Существующие техники
Обычно операция длится 30-45 минут. При традиционном подходе с одной стороны мошонки вводится обезболивающее. Затем врач делает в ней 2 маленьких разреза и перерезает семявыводящие протоки или удаляет их небольшую часть. Концы протоков завязывают, а разрезы в мошонке зашивают. То же самое выполняется с другой стороны.
Иногда операцию делают без разрезов на мошонке. Специальным инструментом врач делает небольшой прокол, немного растягивает кожу, перерезает и завязывает концы семявыводящих протоков. В этом случае кровопотеря меньше, не требуется наложения швов. Это новый метод, он менее болезненный и вызывает меньше осложнений, по сравнению с традиционной операцией.
Будет ли больно?
Для проведения операции чаще всего применяется местная анестезия, которая делает процедуру практически безболезненной. Отмечается лишь небольшой дискомфорт от самого укола анестетика, а также в момент, когда врач вытягивает проток через разрез.
После операции вы будете плохо себя чувствовать несколько дней. Как минимум, на 1 день назначается постельный режим. Операции без скальпеля не так болезненны. Специальный бандаж, поддерживающий мошонку, холодные компрессы и обезболивающие, не содержащие аспирина, облегчат ваше состояние.
Следуйте указаниям врача по поводу ограничений физических нагрузок.
Осложнения
Операции обоих типов могут вызвать осложнения. Серьезные побочные эффекты возникают редко. Как правило, они связаны с инфекцией (занести ее можно как через разрез, так и через прокол). Сообщите врачу о возможных признаках инфекции: повышении температуры, кровотечении, выделении гноя из разреза, сильной боли и воспалении.
Другие возможные проблемы:
- Кровоподтеки (вскоре после операции проходят). В редких случаях возникает гематома. В этом случае требуется медицинское наблюдение.
- В 18% случаев после операции из семявыводящих протоков продолжает вытекать небольшое количество спермы. В результате под кожей рядом с местом надреза может образоваться опухоль (гранулема). Обычно гранулема рассасывается сама, но иногда требуется хирургическое вмешательство.
- Еще реже возникает гнойник. Он устраняется путем отсасывания гноя через разрез в мошонке. Требуется также курс лечения антибиотиками.
- Крайне редко концы семявыводящих протоков снова срастаются (реканализация). Чаще всего это случается через 4 месяца после операции. Реканализация делает возможным наступление беременности.
- Может ли операция пройти неудачно?
- Да, но вероятность неблагополучного исхода – 0,2%.
- Когда часто можно заниматься сексом после операции?
Это зависит от вас и от решения врача. В первое время нужно продолжать предохраняться, так как для того, чтобы сперма перестала выделяться, требуется 8-10 недель и 15-20 эякуляций.
Узнать о наступлении полной стерильности можно с помощью анализа семенной жидкости. Образец жидкости можно получить с помощью мастурбации или использовать специальный презерватив во время обычного полового акта.
Лабораторные исследования полученного образца позволяют сказать, присутствуют ли в извергаемой при оргазме жидкости сперматозоиды.
До тех пор, пока анализ не покажет отсутствие спермы, придется использовать другие средства предохранения.
Уменьшает ли вазэктомия сексуальное наслаждение и потенцию?
Эрекции, оргазмы и эякуляции, скорее всего, будут такими же, и как раньше.
Большинство мужчин говорят, что удовольствие даже усилилось, поскольку после операции им больше не приходится беспокоиться о возможном наступлении беременности. Многие не замечают никаких изменений.
Иногда наблюдается небольшое снижение сексуального влечения. Крайне редко мужчины утрачивают способность к эрекции. Это связано, скорее, с эмоциональным состоянием до операции.
Вазэктомия делает мужчину стерильным, а не импотентом. Она не влияет на уровень мужских гормонов в крови. Гормоны, отвечающие за рост бороды, низкий голос и сексуальное желание, по-прежнему будут вырабатываться.
Гормоны продолжают циркулировать в крови, поэтому все мужские половые признаки сохраняются.
И даже количество жидкости, выделяемой при эякуляции, останется почти таким же: сперма составляет всего 2-5% от объема семенной жидкости.
Обратима ли вазэктомия?
Да. Современное развитие микрохирургии повысило эффективность операций по восстановлению семявыводящих протоков. Правда, гарантий успеха такой операции никто не дает.
Она очень сложная, дорогостоящая ($10 000 – 15 000) и занимает около 2 часов. Операцию по восстановлению семявыводящего канала хотят сделать 2-6% ранее стерилизованных мужчин.
Самые распространенные причины – повторный брак, смерть ребенка или желание завести ребенка в связи с повышением благосостояния.
Выполнение обратной операции
Существуют 2 типа таких операций: вазовазостомия и эпидидмовазостомия. В ходе вазовазостомии устраняется то, что было сделано при вазэктомии, то есть концы семявыводящих протоков сшиваются между собой.
Эпидидмовазостомия – гораздо более сложная операция, требующая от микрохирурга огромного опыта и мастерства. Ее делают в том случае, если сперма не попадает в семявыводящие протоки из-за воспаления придатка яичка – канала, расположенного за семенником. В ходе операции семявыводящие протоки прикрепляются непосредственно к придатку яичка.
Эффективность обратных операций
Согласно исследованиям, в 90% случаев сперма начинает вновь выделяться при эякуляции.
В 50% пар, после того, как мужчине делают операцию по восстановлению семявыводящего канала (вазовазостомию), партнерше удается забеременеть.
Эффективность обратной операции зависит от времени, которое прошло с момента вазэктомии. Чем быстрее мужчина решается на обратную операцию, тем больше шансов на успех.
Женское бесплодие: диагностика и лечение
До четверти российских браков оказываются бесплодными. Проблемы женской фертильности начинаются при отсутствие беременности в течение года регулярной половой жизни без предохранения. После 35 лет шансы на зачатие снижаются, и этот срок сокращается до полугода. Разбираемся, каким бывает бесплодие, как его диагностируют и лечат.
Проблемы с гормонами
Самая частая причина эндокринного бесплодия — синдром поликистозных яичников. Это состояние, при котором у женщины повышен уровень андрогенов — мужских половых гормонов, нарушен менструальный цикл, а овуляция происходит редко или ее нет вообще.
Еще одна причина — гормональные нарушения. Это проблемы в работе желез внутренней секреции — гипофиза, гипоталамуса, щитовидной, поджелудочной железы и яичников.
Они взаимосвязаны: например, организм повышает выработку тиреотропного гормона гипофиза при низком уровне гормонов щитовидной железы, чтобы вернуть их в норму.
Но происходит другое: вместе с тиреотропным гормоном повышается уровень гормона пролактина. Когда его много, овуляция подавляется.
В норме в каждом цикле должен созревать хотя бы один доминантный фолликул. Из него в маточную трубу выходит яйцеклетка. При СПКЯ фолликулы в яичниках не созревают, а замирают на незрелой стадии.
Со временем они накапливаются в яичниках в виде мелких кист. Инсулина и андрогенов, становится больше. Результат — лишний вес на животе и бедрах, повышенное оволосение и акне.
Беременность не наступает.
Если врач подозревает, что с гормонами не все в порядке, он назначает анализы крови и УЗИ малого таза. Например, при синдроме поликистозных яичников часто повышен уровень андрогенов, а на УЗИ видно множество мелких кист в одном или обоих яичниках.
Эндокринное бесплодие лечат гормональными препаратами. Например, при СПКЯ врач назначает комбинированные оральные контрацептивы.
Они снижают уровень мужских половых гормонов в крови, нормализуют менструальный цикл и облегчают симптомы. Эти препараты подавляют овуляцию, так что с планированием ребенка придется подождать.
Есть и положительные моменты: после курса лечения может возникнуть «ребаунд-эффект» — беременность в первые циклы после отмены препарата.
Трубно-перитонеальный фактор
Частая причина бесплодия — спайки в малом тазу или внутри маточных труб. Это результат инфекции, оперативного вмешательства или травмы.
Из-за спаек сперматозоид не может достигнуть яйцеклетки — оплодотворения не происходит.
Даже если яйцеклетке и сперматозоиду чудом удается найти друг друга, эмбрион может не добраться до матки и прикрепиться к стенке трубы — образуется внематочная беременность.
Диагностика трубно-перитонеального бесплодия проходит в три этапа. Первый — осмотр у гинеколога на кресле.
«Спайки нельзя диагностировать без инвазивных исследований. Можно только заподозрить» — рассказывает к.м.н., врач акушер-гинеколог, репродуктолог GMS Clinic Мария Клименко.
Если врач предполагает спайки, он переходит ко второму этапу и назначает одно из исследований проходимости маточных труб:
- ЭХО-гистеросальпингография — введение раствора в полость труб под контролем УЗИ.
- Гистеросальпингография — введение контрастного вещества в полость труб под рентген-контролем в операционной.
Третий этап — лапароскопия. Ее назначают только при показаниях, но Если пациентка перенесла острое воспаление придатков матки, гонорею или хламидиоз — у врача достаточно оснований подозревать наличие спаек.
В этом случае он может сразу направить на лапароскопию. Врач делает три небольших отверстия в брюшной стенке и с помощью камеры осматривает полость малого таза.
Лапароскопия позволяет увидеть спайки снаружи маточных труб.
«Гистеросальпингография предпочтительнее УЗИ-методики, особенно при хирургических вмешательствах в анамнезе и подозрении на спаечный процесс. Когда есть показания к хирургическому лечению, проводится лапароскопия с проверкой проходимости маточных труб.
Например, при миоме матки или кисте яичника. Есть противопоказание — острые воспалительные заболевания. Перед исследованием проходимости маточных труб нужно сдать мазок на флору» — рассказывает к.м.н.
, врач гинеколог-репродуктолог Клиники Фомина Елена Харламова.
От спаек можно избавиться только хирургически — во время лапароскопии. Если рассечь спайки невозможно, то женщине предлагают сделать ЭКО. Свечи и уколы с гиалуронидазой при спайках бесполезны — это лишняя трата денег.
«Решение проблемы зависит от возраста пациентки и от того, было ли хирургическое лечение в анамнезе. Это может быть лечебно-диагностическая лапароскопия или проведение ЭКО» — поясняет Елена Харламова.
Аномалии матки
Ее состояние — один из факторов, влияющих на зачатие. В некоторых случаях она отсутствует или размер не позволяет выносить плод. Иногда причина бесплодия — хроническое воспаление, полипы, синехии — внутриматочные спайки. Также причиной снижения шансов забеременеть может быть миома — доброкачественная опухоль, если она расположена возле маточной трубы.
В план обследования входит осмотр на кресле, гинекологическое УЗИ и, если необходимо, гистероскопия. Это процедура, при которой полость матки осматривают с помощью камеры. Во время гистероскопии можно взять образец ткани на исследование.
Некоторые аномалии вылечить нельзя, другие — можно, но хирургически. Синехии и некоторые виды миоматозных узлов удаляют, а при отсутствии матки и сохранных яичниках женщине предлагают воспользоваться услугами суррогатной мамы.
Бесплодие по неизвестной причине
Иногда врачи не могут найти причину бесплодия. У женщины регулярный менструальный цикл, гормоны в норме, со стороны матки и придатков проблем нет, а она все равно не может забеременеть больше года. В таком случае можно обратиться к вспомогательным репродуктивным технологиям.
«Если были диагностические лапароскопия и гистероскопия и это действительно бесплодие неясного генеза, то можно провести внутриматочное введение спермы после стимуляции овуляции или сразу ЭКО», — говорит Мария Клименко.
Иногда проблема бесплодия по неясной причине решается сама. Это бывает, когда пара уже смирилась с диагнозом и начала подготовку к ЭКО. Елена Харламова рассказала случай из практики:
«После длительного бесплодия одна супружеская пара уже прошла обследование для проведения программы ЭКО, но до стимуляции не дошло: наступила долгожданная беременность».
Психологическое бесплодие
Такого диагноза нет. Но известно, что зацикленность на проблеме бесплодия может ухудшить психологическое состояние будущих родителей и отношения в браке. Постоянные мысли о бесплодии и нахождение в стрессе могут отсрочить желаемую беременность. Этому есть научное объяснение:
«Если девушка долго не может забеременеть, она тревожится. В организме повышается уровень гормона кортизола, а он сигнализирует телу, что ситуация неблагоприятная. С возрастом его влияние на организм растет.
Девушка живет в режиме „надо“, пытаясь контролировать даже то, что ей неподвластно. И правда: от ее желания и усилий мало что зависит — они не влияют на процесс зачатия. Секс превращается в миссию.
Для организма нет разницы, откуда стресс: из-за отсутствия воды, еды или из-за желания получить беременность. Плохо и все. А в плохих условиях беременность лучше отложить.
Выход — отпустить ситуацию, передать ответственность своему организму и лечащему врачу, отдохнуть и набраться сил для предстоящего материнства», — поясняет клинический психолог Европейского медицинского центра Валерия Замятина.
Женское бесплодие — это отсутствие беременности в течение года при условии регулярной половой жизни без контрацепции. Причин бесплодия много, а обнаружить их и назначить лечение может только врач:
- при эндокринном делают УЗИ и анализ крови, а лечат гормональными таблетками;
- при трубно-перитонеальном делают гистеросонографию, гистеросальпингографию или лапароскопию, а лечат хирургически;
- при аномалиях матки делают гистероскопию, а лечат операцией или отправляют на ЭКО;
- при бесплодии неясного происхождения можно обратиться к вспомогательным репродуктивным технологиям или просто отдохнуть и ждать чуда.
Лечение женского бесплодия
C проблемой бесплодия сталкиваются, по разным данным, от 15% до 18% семейных пар в России. Эта статистика была бы более позитивной, если бы мужчины и женщины не тратили время на сомнения и долгие ожидания наступления беременности. Благодаря современным репродуктивным технологиям большинство бесплодных пар после лечения могут стать родителями.
Неспособность зачать ребенка врачи объясняют нарушением репродуктивной функции. Бесплодие может быть женским, мужским и комбинированным (при несовместимости партнеров).
Если беременность у женщины не наступает в течение 8–12 месяцев при регулярной половой жизни без контрацепции, необходимо обратиться за медицинской помощью.
Чем раньше врачи выяснят, с чем связана безуспешность попыток естественного зачатия, тем больше шансов решить проблему.
- Женское бесплодие чаще всего бывает связано с гормональным дисбалансом, непроходимостью маточных труб, эндометриозом, спаечным процессом в малом тазу, генетическими аномалиями. Большое значение имеет возраст. После 38 лет количество и качество вырабатываемых яйцеклеток снижается. Это отрицательно влияет на способность к зачатию.
- Мужское бесплодие в большинстве случаев возникает по причине недостаточной выработки и низкой активности сперматозоидов. Никакой связи между репродуктивным здоровьем и потенцией нет. К наиболее частым причинам отклонений относят врожденные патологии репродуктивных органов и болезни, передающиеся половым путем.
Более чем в 75% случаев врачам удается определить и устранить причину бесплодия в паре. Специалисты делают все возможное, чтобы восстановить естественную способность к зачатию. Если шансов на это нет, используются вспомогательные репродуктивные технологии.
Диагностика бесплодия
- Для восстановления репродуктивных способностей комплексную диагностику должны пройти оба партнера.
- В рамках диагностики бесплодия проводятся следующие виды исследований:
- УЗИ органов репродуктивной системы;
- генетические тесты;
- исследование гормонального статуса;
- исследование иммунитета;
- анализы на инфекции;
- у мужчин – урологическое обследование, спермограмма, биохимический анализ спермы;
- у женщин – гинекологическое обследование, кольпоскопия, биопсия эндометрия, гистеросальпингография (проверка проходимости маточных труб).
Методы диагностики, применяемые в ЦКБ РАН, позволяют практически во всех случаях (за исключением т.н. идиопатического бесплодия, когда мужчина и женщина полностью здоровы и совместимы, но не способны зачать ребенка) безошибочно установить причину бесплодия в паре. Лечение назначается по результатам обследования.
Методы лечения
Для восстановления репродуктивного здоровья пациентам ЦКБ РАН предлагаются высокоэффективные современные методы лечения. Назначаются они строго по показаниям и при отсутствии ограничений (противопоказаний).
- Гормональная терапия. При сбоях в работе эндокринной системы используются качественные лекарственные средства, не вызывающие побочных эффектов.
- ИКСИ – интрацитоплазматическая инъекция сперматозоида. Проводится в случаях, когда нет шансов на оплодотворение яйцеклетки естественным путем. Сперматозоиды выделяют из тканей яичек и вводят в матку. Женская яйцеклетка оплодотворяется, дальнейшее развитие эмбриона идет обычным путем.
- Внутриматочная инсеминация. При нарушении эякуляции и низком качестве спермы малоподвижные сперматозоиды с помощью специальных приборов вводят в женские репродуктивные органы.
- Хирургическое вмешательство. Малотравматичные эндоскопические вмешательства показаны женщинам при патологиях строения половых органов, наличии спаечного процесса, кист, опухолей.
- ЭКО (экстракорпоральное оплодотворение). На сегодняшний день это одна из самых востребованных и эффективных технологий. После медикаментозной терапии, стимулирующей готовность яичников, в яйцеклетку женщины подсаживают зрелые мужские сперматозоиды.
Без профессиональной медицинской помощи решить проблему бесплодия невозможно.
В отделении вспомогательных репродуктивных технологий ЦКБ РАН в Москве вам готовы предложить эффективные и безопасные варианты восстановления репродуктивного здоровья с использованием передовых технологий. Квалифицированные врачи обладают достаточным опытом и знаниями для лечения всех форм бесплодия, включая сложные случаи.
Для записи на прием в клинику и уточнения стоимости услуг можно позвонить по телефону +7 (499) 400 47 33 или воспользоваться специальной формой на сайте.
Естественное зачатие
Естественное зачатие – то, к чему стремятся будущие родители, планирующие беременность.
Именно естественное: без вмешательства медиков! К счастью, в подавляющем большинстве случаев, беременность наступает «сама», без каких-то специальных манипуляций.
Особенно «продвинутые» родители проходят обследование перед планированием, а иногда «высчитывают» нужные дни, чтобы быстрее достичь цели.
Что же делать, если получить желаемое не удается? Для начала стоит вспомнить, как именно происходит зачатие.
Итак, во время полового акта сперматозоиды попадают во влагалище и начинают движение «вверх» по репродуктивному тракту: через шейку матки, полость матки, и затем, через отверстие в трубных углах, — в трубы.
Именно в одной из труб они и встречаются с яйцеклеткой. Образовавшийся в результате оплодотворения эмбрион движется в сторону матки и на 5-6й день развития попадает в полость матки, где и происходит «приживление» — т.н.
имплантация (прикрепление к стенке матки).
Другими словами, чтобы эта встреча состоялась, необходимо соблюдение обязательных условий: трубы должны быть проходимы, а сперма должна быть способна к оплодотворению (как говорят врачи, быть достаточно фертильной).
Определение дня овуляции
При соблюдении указанных условий «решающий» половой акт должен произойти максимально близко к овуляции; чтобы понять, когда именно овуляция произойдет, достаточно, к примеру, установить приложение на смартфон, и оно укажет «опасные» дни.
Либо, посчитав длительность цикла, разделить количество дней от менструации до менструации (возьмем для удобства 30 дней) на два. Именно в этот промежуток (в нашем примере это 15-16й дни) следует ожидать овуляции. Нужно учесть при этом, что II фаза обычно не короче 13-14 дней.
Можно воспользоваться услугами врача-гинеколога, который с помощью УЗИ сможет очень точно определить день овуляции – врачи называют такую «схему» «программированным зачатием».
Дополнительные рекомендации
Супружеская пара, планирующая беременность, естественно должна придерживаться некоторых рекомендаций, которые снизят риск для потомства и облегчат вынашивание беременности. Такого рода советы дают семье, имея в виду, что соблюдение их желательно для обоих супругов.
Рекомендуют отказ от курения табака и иных курительных трав, от употребления крепкого алкоголя, наркотиков; желательны прогулки на чистом воздухе и отсутствие воспалительных заболеваний (актуально во время эпидемий).
Прием витаминно-минеральных комплексов — с учетом сезона и региона проживания.
Единственная рекомендация только для женщины – прием фолиевой кислоты в дозе 400-800 мкг, которая достоверно предотвращает патологию нервной трубки у будущего ребенка; прием следует начать за 2-3 месяца до планируемой беременности.
Как проводится стимуляция для зачатия естественным путем
Повторим: стимуляция возможна только в том случае, если доказана проходимость труб и фертильность спермы, необходимо также убедиться в отсутствии патологии матки и придатков; в некоторых случаях проводят тест Курцрока-Миллера (тест на совместимость спермы и шеечной слизи).
При неуточненном состоянии маточных труб и общего состояния репродуктивных органов (малого таза, матки, придатков) стимуляция может привести к крайне нежелательным последствиям, из которых самое грозное – внематочная беременность.
Естественно, внематочная беременность может наступить и вне зависимости от того, была ли стимуляция, но неоправданная стимуляция создает условия, при которых возникновение эктопической беременность более вероятно.
Для стимуляции, в большинстве случаев, применяют так называемые гонадотропины. Принято назначение малых доз с 4-6 дня менструального цикла. Дозы и день начала стимуляции подбирают с таким расчетом, чтобы в цикле выросло 2-3 фолликула.
Именно рост более одного фолликула (а значит яйцеклетки) и повышает шансы на беременность в данном цикле. Назначение стимуляции – ювелирная работа: важно не допустить рост большого количества фолликулов, и, при этом, добиться синхронного роста двух-трёх.
Принято назначать триггер – препарат (обычно ХГЧ), который поможет фолликулам совулировать одновременно и подскажет точно, когда именно нужно постараться зачать ребенка.
Добавим, что, соглашаясь на стимуляцию для зачатия, родители должны осознавать, что такая стимуляция повышает вероятность многоплодной беременности, ведь созревшие яйцеклетки имеют равные шансы на оплодотворение.
Особняком стоит ситуация, когда стимуляция применяется с целью лечения ановуляции (отсутствия самопроизвольной овуляции): назначение лечения в этом случае может заключаться в целом комплексе мероприятий в зависимости от причины патологии.
Стоимость стимуляции для естественного зачатия
Стоимость препаратов для стимуляции овуляции для зачатия естественным путем рассчитывается исходя из наименования препарата и длительности назначенного курса. Во время стимуляции проводят мониторинги (ультразвуковые исследования для определения размеров фолликулов), что дает возможность корректировать лечение.
Минимальная начальная доза гонадотропина 75 Ед в день (редко 50Ед) в расчете на ФСГ (фолликулостимулирующий гормон). Средняя стоимость такой инъекции около 1500 руб. Длительность назначения — 5-8 дней. Таким образом, общая стоимость препаратов не превысит 10-12 тысяч. В общую стоимость лечения нужно включить стоимость ультразвуковых мониторингов.
Некоторые клиники предлагают программы стимуляции для естественного зачатия в виде программы типа «всё включено». В нашей клинике такая практика не принята; мы предпочитаем прозрачность назначений ради полного понимания пациентом происходящего.
Эффективность стимуляции для естественного зачатия
Вероятность беременности у здоровых супругов в возрасте 20-35 лет в одном менструальном цикле (!) не превышает 15-20%. Стимуляция для зачатия естественным путем на 5-10% повышает шансы на беременность.
Как и любая медицинская манипуляция, стимуляция должна проводиться опытным врачом с подробным предварительным обследованием.
Это поможет предотвратить осложнения и ненужную потерю времени на пути к достижению беременности.