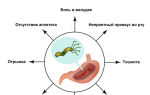
Сахарный диабет — это группа метаболических заболеваний, характеризующихся хронической гипергликемией, которая является результатом нарушения выработки инсулина, действия инсулина или обоих этих факторов.
Записаться на приём Задать вопрос в WHATSAPP
- Нарушается синтез и секреция гормона инсулина клетками поджелудочной железы вплоть до полного прекращения. Чаще наблюдается в детском или подростковом возрасте. Относится к заболеваниям с наследственной предрасположенностью. Симптомы проявляют себя ярко, наблюдается резкое повышение белкового и жирового обмена на фоне декомпенсации углеводного обмена.
- Характеризуется ранними и тяжелыми осложнениями в виде диабетической стопы, диабетической энцефалопатии, нарушением зрения и диабетической комы.
- Происходит снижение чувствительности инсулинозависимых тканей к воздействию на них инсулина, который перестаёт усваиваться клетками. Гормонотерапия необходима на поздних стадиях, когда клетки поджелудочной железы перестают вырабатывать инсулин в нужном количестве.
- В последние годы отмечено значительное омоложение СД2 и рост его заболеваемости среди детей. Часто сопровождается ожирением и гипертонической болезнью. Кетацидоз (высокая концентрация кетоновых тел в крови) развивается редко, риск развития диабетической комы существенно ниже. — Осложнения развиваются на более поздних стадиях при неэффективной терапии или на фоне её полного отсутствия.
- возникает во время беременности (как её осложнение), в большинстве случаев регуляция глюкозы возвращается к норме после родоразрешения.
- во время беременности наносит существенный вред, как матери, так и плоду.
- выражается в увеличении массы тела плода на момент рождения, развитие соматических уродств и диабетическая фетопатия.
Развитию сахарного диабета способствует ряд факторов:
- наличие вредных привычек (табакокурение, злоупотребление алкоголем);
- злоупотребление тяжелой жирной пищей и продуктами с высоким содержанием простых углеводов;
- избыточный вес;
- гипертоническая болезнь;
- хронический панкреатит и другие сопровождающие заболевания желудочно-кишечного тракта;
- психоэмоциональные перегрузки, стресс;
- травмы поджелудочной железы;
- токсическое отравление;
- инфекции;
- опухоли поджелудочной железы;
- аутоиммунная агрессия.
Какие осложнения могут угрожать при сахарном диабете?
Осложнения при диабете обоих типов можно разделить на острые и хронические (поздние).
1. Острые осложнения при сахарном диабете:
- Диабетический кетацидоз – накопление в крови токсических продуктов промежуточного метаболизма жиров (кетоновых тел), сопровождается потерей сознания и нарушением жизненно важных функций организма.
- Гипогликемия – снижение концентрации глюкозы в крови ниже нормального значения (ниже 3,3 ммоль/л).
- Гиперосмолярная кома (разновидность диабетической комы) – чаще наблюдается у пожилых людей с наличием диабета второго типа. Наблюдается полиурия и полидипсия в течение нескольких дней или недель перед развитием синдрома.
- Лактацидотическая кома — накопление в крови молочной кислоты. Сопровождается нарушением дыхания, снижением артериального давления.
- При обнаружении первых симптомов развития острых осложнений сахарного диабета пациент нуждается в экстренной госпитализации!
- Развитие этих состояний требует времени (месяцы и годы).
- Осложнения можно разделить на сосудистые (микро- и макрососудистые) и неврологические.
Микрососудистые осложнения:
- Диабетическая ретинопатия — поражение сетчатки в виде микроаневризм, точечных кровоизлияний, отёка (является следствием диабетических ангипатий). Патология приводит к кровоизлияниям на глазном дне и отслоению сетчатки.
- Диабетическая нефропатия –поражение капилляров и артерий почечных клубочков, приводящее к окклюзии клубочков, замещению их склеротическими массами. Итог – почечная недостаточность.
Макрососудистые осложнения:
- Ишемическая болезнь сердца. Клинические особенности ИБС при СД – высокая частота безболевых форм ИБС и ИМ, «внезапная» смерть и постинфарктные осложнения.
- Ишемическая болезнь мозга – заболевания и патологические состояния, приводящие к нарушению кровоснабжения в головном мозге (острые и хронические). Хронические облитерирующие заболевания периферических артерий – сосудистые заболевания атеросклеротического генеза.
- Диабетическая нейропатия – комплекс клинических и субклинических синдромов, которые характеризуются диффузным или очаговым поражением периферических и/или автономных нервных волокон в результате СД. Характеризуется поражением периферической нервной системы. Отмечается частичная или полная потеря чувствительности в области голеней и предплечий, пальцев кистей и стоп. Могут присутствовать ощущения мурашек или покалываний, чувство жжения. Усиление симптоматики отмечается в ночные часы. Снижение чувствительности мышц стопы в сочетании с повторяющейся малой травматизацией лежат в основе формирования нейроостеоартропатии (стопа Шарко). Наиболее опасным осложнением диабетической дистальной полинейропатии является синдром диабетической стопы.
- Диабетическая стопа – язвенно-некротическое поражение стоп, развивающееся на фоне изменения сосудов, нервов, кожи и мягких тканей. При развитии диабетической стопы, пациенту требуется хирургическое лечение.
При сахарном диабете велик риск развития психических заболеваний, таких как генерализованное тревожное расстройство, депрессии, расстройства пищевого поведения. Поэтому при подозрении на аффективные расстройства рекомендуется своевременно обратиться за психологической помощью!
Лабораторные исследования:
- Глюкоза крови
- Гликированный гемоглобин
При дифференциальной диагностике типа диабета могут потребоваться дополнительные исследования:
- показатель С-пептида
- иммунореактивный инсулина
- генетическое исследование
- Для оценки выраженности осложнений СД потребуется проведение дополнительных исследований и консультаций узких специалистов.
- Также для уточнения нарушения углеводного обмена может потребоваться проведение перорального глюкозотолерантного теста.
- Записаться на приём Записаться по WHATSAPP
Какие мы можем сделать выводы?
- Сахарный диабет имеет множество серьезных и опасных для жизни осложнений, поэтому заболевание нуждается в качественно подобранной терапии и регулярном медицинском обследовании.
- Сахарный диабет – не приговор, а образ жизни, при котором требуется тщательное соблюдение назначенной терапии, диеты, самоконтроля и рекомендаций.
- При своевременной диагностике и адекватной терапии возможно минимизировать негативные последствия заболевания и возвращение к нормальной полноценной жизни.
Осложнения сахарного диабета
Сахарный диабет (СД) представляет собой многочисленные нарушения обмена веществ. Они вызывают системные острые и хронические осложнения почти во всех тканях, органах и системах. Но при грамотном и ответственном подходе врача и пациента их последствия можно минимизировать и даже свести риск развития к нулю.
Острые краткосрочные осложнения сахарного диабета
Кетоацидоз
Диабетический кетоацидоз ДКА – острый дефицит инсулина. При поздней диагностике без лечения может привести к коме и смерти. Может развиться при любом типе СД, но чаще характерен для I типа.
Причины развития
Без инсулина глюкоза не поступает в клетки. В качестве источника энергии вместо нее организм начинает расщеплять жиры. В результате в избытке образуются токсичные кетоновые тела. В течение нескольких дней они поступают в кровь и мочу.
Ранние признаки патпроцесса:
- сухость во рту, жажда, сухость кожи;
- высокий уровень сахара в крови–13 ммоль/л и выше;
- постоянная усталость;
- частые мочеиспускания;
- снижение веса.
Когда уровень кетоновых тел в организме становится критическим, развивается острый кетоацидоз. Его симптомы:
- боль в животе, тошнота и рвота;
- характерный фруктовый запах изо рта (как правило чувствуют окружающие, а не сам больной);
- высокий уровень кетоновых тел в крови и моче;
- сонливость, вялость;
- частое, глубокое, иногда затрудненное дыхание;
- невозможность сконцентрировать внимание;
- нарушение сознания.
С момента появления рвоты патология начинает прогрессировать стремительно до угрожающего жизни состояния. При появлении перечисленных симптомов нужно срочно вызвать врача либо скорую помощь.
Лечебная тактика при симптомах ДКА
Сначала измеряют уровень глюкозы в крови. Если он 13 ммоль/л и выше, измеряют уровень кетоновых тел в моче с помощью тест-полосок.
Если этот показатель в норме:
- вводят инсулин короткого или ультракороткого действия;
- назначают обильное питье – в среднем 1 л/час;
- контролируют уровень сахара в крови и уровень кетоновых тел в моче каждые 4-6 часов (интервал определяет врач);
- проводят лечение сопутствующих патологий (если есть);
- ограничивают физическую активность до минимально возможной (она способствует более интенсивному образованию кетоновых тел).
Если уровень кетоновых тел выше нормы, показана инфузионная терапия (проводится в стационаре или дома под контролем врача).
Гиперосмолярная кома
Гиперосмолярная диабетическая кома – крайняя степень нарушения обмена вещества без кетоацидозана фонекритической гипергликемии (33 ммоль/л и выше). Организм обезвоживается, в крови повышается уровень азота, натрия и хлора. При поздней диагностике и терапии смертность при гиперосмолярной коме – 30-50%.
Причины состояния:
- кровопотери;
- значительное увеличение объема выводимой мочи – из-за приема диуретиков или других лекарств, диализа, введения солевых растворов;
- диарея и рвота;
- острые нарушения кровообращения;
- травмы и ожоги;
- тяжелые инфекционные заболевания.
Отягчающие факторы – повышение уровня глюкозы в крови и присоединение сопутствующих заболеваний.
Признаки гиперосмолярной комы
В течение 5-14 дней перед приступом наблюдается повышенная жажда и аппетит, частые и/или обильные мочеиспускания, упадок сил и мышечная слабость вплоть до полного прекращения двигательной активности.
Что делать
Необходимо вызывать скорую помощь – лечение проводят в реанимационном отделении или палате интенсивной терапии. Лечебная тактика включает:
- регидратацию – капельное внутривенное введение лекарственных растворов под контролем венозного и артериального давления, уровня обезвоживания и уровня электролитов в плазме крови;
- инсулинотерапию.
Гипогликемия
Снижение уровня глюкозы в крови ниже 3,9 ммоль/л. В сравнительно легкой форме неопасна: больной сам может восстановить нормальный уровень сахара. Тяжелые формы гипогликемии наносят вред клеткам головного мозга и опасны для жизни.
Состояние возникает:
- из-за передозировки инсулина;
- передозировки сахароснижающих препаратов;
- увлечения чувствительности к инсулину из-за физических нагрузок;
- местного нагрева, массажа, чрезмерной глубины инъекции;
- увеличения интервала между инсулином и едой;
- пропуска приема пищи;
- недостатка углеводов;
- голодания;
- замедления эвакуации содержимого желудка;
- приема алкоголя.
Признаки гипогликемии
Большинство пациентов чувствуют нарастание гипогликемии – у них появляются симптомы-предвестники:
- дрожь;
- сердцебиение;
- бледность;
- усталость;
- невозможность сосредоточиться;
- тревожность;
- потливость;
- повышение аппетита;
- нарушения чувствительности – мурашки, онемение и т. п.;
- ночные кошмары.
По мере снижения уровня сахара добавляются головокружения, нарушения речи и зрения, судороги. При гипогликемической коме человек теряет сознание.
Лечение
При гипогликемии важно восстановить нормальный уровень глюкозы крови. При сравнительно легких формах достаточно съесть сахар, конфету, кусочек шоколада, мед. При тяжелых формах нужно вызывать врача или скорую помощь. Внутривенно капельно больному вводят декстрозу либо глюкан.
Лактацидотическая кома
Резкое повышение уровня молочной кислоты в крови.
Причины
Развивается из-за дефицита кислорода в тканях при анемиях, шоке, отравлении угарным газом, алкоголем или некоторыми лекарствами. Может возникнуть на фоне болезней почек, печени, костного мозга, кровотечений. Причиной также может стать инфаркт миокарда, тяжелые заболевания или избыточные физические нагрузки.
Признаки лактацидотической комы
Состояние развивается стремительно, в течение нескольких часов. Основные проявления – боль за грудиной, понос, шумное дыхание, боль в животе и рвота, сонливость либо бессонница.
Могут пропадать рефлексы и нарушаться двигательная активность – снижается мышечная деятельность или наоборот появляются непроизвольные движения.
У больного понижается температура тела, перестает выделяться моча, снижается сократительная способность сердечной мышцы, формируются тромбы и даже некроз пальцев.
Лечение
- Капельное введение раствора соды, метиленового синего или триамина, а также малых доз инсулина на 5% глюкозе.
- В тяжелых случаях показано подключение к аппарату«искусственная почка».
Поздние хронические виды осложнений сахарного диабета
Диабетическая микро- и макроангиопатия
Поражение стенок крупных сосудов и капилляров, сопровождающееся нарушением функционального состояния крови.
Причины
Возникает при декомпенсации диабета – при больших суточных колебаниях уровней глюкозы, белков и жиров. Отягчающие факторы развития – ожирение, гипертония, курение.
Признаки
Из-за метаболических нарушений поражаются сосуды органов-мишеней – сердца и конечностей, глазной сетчатки и почечных клубочков. Поступление кислорода к тканям из-за этого снижается, нарушается гормональный баланс и обменные процессы.
В результате:
- ухудшаются зрительные функции;
- развивается сердечно-сосудистая и почечная недостаточность;
- нарушается мозговая деятельность и нервная проводимость;
- развиваются трофические язвы на руках и ногах.
Без лечения ангиопатии прогрессируют и могут приводить к полной слепоте, ампутациям конечностей, инфарктам и интоксикациям, ухудшению умственных способностей.
Лечение
Диабетическая ангиопатия требует коррекции лечебной схемы, а также нормализации веса и артериального давления, отказа от курения.Кроме этого, врач может назначить препараты, укрепляющие сосудистую стенку – флавоноиды, венотоники и флеботоники.
Диабетическая полинейропатия
Поражение нервных окончаний вплоть до полной ишемии – потери чувствительности на пораженных участках.
Причины
Развивается при повышенном уровне сахара в крови – когда препарат или доза подобраны неправильно.
Признаки
Проявляется болью, нарушением чувствительности, онемением, ночными судорогами. При поражении крупных нервных волокон возможна утрата равновесия.
Лечение
Цель лечения – компенсация сахарного диабета. Также показаны средства, улучшающие нервно-мышечную проводимость и симптоматические препараты при болях и судорогах.
Диабетическая энцефалопатия
Поражение структур головного мозга – преимущественно нейронов и белого вещества. Развивается медленно и незаметно, поэтому нередко проявляется уже на поздних стадиях.
Причины
Типичные метаболические расстройства на фоне длительного течения сахарного диабета. Кроме этого, факторы риска – атеросклероз, гипертония, повышенный уровень С-пептида в крови.
Признаки
- ухудшения умственной деятельности – легкие и умеренные (слабоумие развивается редко);
- эмоциональная нестабильность;
- повышенная тревожность;
- склонность к депрессивным состояниям;
- синдром хронической усталости.
Лечение
Регулярные когнитивные скрининги и поддержание нормального уровня сахара в крови. Для улучшения мозговой деятельности назначают ноотропные, антиоксидантные, антиагрегантные и вазоактивные препараты, витамины группы В, Е и альфа-липоевую кислоту.
Синдром диабетической стопы
Гнойно-некротические и язвенные поражения стоп.
Причины
Состояние возникает из-за комплексных изменений на фоне диабетических патологий сосудов, нервов и тканей.
Признаки
Проявляется повышенной травматизацией и инфицированием тканей, гнойно-некротическими процессами, которые могут потребовать ампутации.
Лечение
- контроль и коррекция уровня глюкозы в крови;
- контроль и коррекция АД и уровня холестерина;
- профессиональный уход за стопами, ежемесячные осмотры врача-подолога;
- разгрузка стопы;
- антисептики и антибиотики при признаках инфицирования ран;
- обезболивающие средства;
- препараты,улучшающие нервную проводимость;
- лекарства, улучшающие кровоток.
При образовании флегмон и абсцессов показано их хирургическое вскрытие. По показаниям проводят пластику сосудов и стентирование. В крайних случаях могут понадобиться щадящие резекции или ампутации.
Диабетическая нефропатия
Поражение структур почек из-за диабетических нарушений обмена веществ.
Причины
Повышенный уровень сахара в крови вызывает повышение давления в почечных клубочках. Из-за этого почки начинают выводить с мочой белок. Со временем это вызывает фиброз почечных тканей. Фактор, ухудшающий прогноз, – сопутствующий атеросклероз.
Признаки
Болезнь годами протекает бессимптомно и в результате приводит к почечной недостаточности. Ее симптомы – резкое снижение суточного объема мочи и критическое нарушение процессов мочевыделения.
Лечение
Побор корректной лечебной схемы позволяет не допустить процесса и даже вызвать его обратное развитие на ранних стадиях болезни. Специфическое лечение проводят ингибиторами АПФ или блокаторами ангиотензинных рецепторов. Нередко назначают нефропротекторы; в тяжелых случаях – гемодиализ.
При повышенном уровне холестерина показаны статины, при гипертонии – гипотензивные препараты. Диабетикам с нефропатией назначают диету с умеренным ограничением животного белка. Также важно нормализовать вес и бросить курить.
Диабетическая ретинопатия
Поражение сосудов сетчатки глазных яблок.
Причины
Развивается из-за декомпенсации диабета. Из-за повышенного уровня глюкозы крови барьерные свойства тканей глазной сетчатки снижаются, просвет сосудов и кровоток в них увеличиваются, внутренняя стенка сосудов повреждается, капилляры становятся проницаемыми. Из-за повторяющихся кровоизлияний развивается дегенерация глазных структур.
Признаки
Диабетическая ретинопатия проявляется ухудшением зрения вплоть до полной слепоты. Возможна болезненность глаз.
Лечение
Ежегодное обследование у офтальмолога, специализирующегося на диабете, контроль уровня сахара и диетотерапия. Животные жиры заменяют растительными, исключают быстрые углеводы, вводят в рацион продукты-липотропы – рыбу, овсянку и творог – для нормализации уровня холестерина.
Также в меню включают больше фруктов и овощей (кроме крахмалистых). Нередко назначают витаминотерапию и ангиопротекторы. На 3-й и 4-й стадии диабетической ангиопатии может быть рекомендована лазерная фотокоагуляция.
Кто подвержен риску развития осложнений
Такой риск выше у пациентов:
- с многочисленными и/или длительными колебаниями уровня глюкозы;
- курящих;
- употребляющих алкоголь;
- с лишним весом или ожирением.
Профилактика осложнений сахарного диабета:
- корректная схема лечения – правильно подобранный препарат и доза (уровень сахара постоянно в норме);
- выполнение всех назначений врача;
- нормализация веса;
- нормальная двигательная активность;
- достаточный сон;
- сбалансированный рацион;
- регулярные осмотры эндокринолога, сосудистого хирурга, невропатолога, офтальмолога, подолога, нефролога.
Профессиональный врачебный контроль, самодисциплина пациента и здоровый образ жизни позволяют свести осложнения диабета к минимуму или даже вообще их не допустить.
Осложнения сахарного диабета
- Отделения и центры
- Методы лечения
- Методы диагностики
- Заболевания и симптомы
Сахарный диабет (СД) — это системное заболевание, обусловленное абсолютным (тип 1) дефицитом инсулина или инсулинорезистентностью (тип 2), который вызывает нарушение углеводного обмена, проявляющееся хроническим повышением уровня сахара в крови. Возникшие патологические нарушения приводят к развитию микро- и макрососудистых осложнений в различных органах (глаз, почек, нервов, сердца и кровеносных сосудов).
Эпидемиология сахарного диабета:
Следует отметить, что постоянно идет увеличение заболеваемости сахарным диабетом, по разным оценкам в России этим недугом страдают от 3 до 6 % процентов населения.
Наибольшее влияние на прогноз жизни у пациентов СД оказывают развитие и прогрессирование осложнений сахарного диабета.
Следует учитывать что при декомпенсации сахарного диабета отмечается непрерывное прогрессирование осложнений сахарного диабета, все осложнения сахарного диабета протекают на начальных стадиях (а это как раз то время когда они должны наиболее интенсивно лечиться, т. к.
именно в этот момент ситуация зачастую обратима) зачастую бессимптомно, и диагноз зачастую может быть поставлен на основании лабораторных и инструментальных методов исследования. Это говорит о том, что обследование и лечение осложнений сахарного диабета должно проходить планово, независимо от наличия жалоб больного.
Это в большой степени создает трудности в общении больного и врача, т.к. врач зачастую должен лечить пациента, у которого «ничего не болит», что влечет за собой низкую приверженность к лечению у пациентов. Такое отношение пациента к рекомендациям врача зачастую ведет к тому, что врач должен иметь дело с запущенными формами заболевания. Достичь выраженного положительного результата в этом случае труднее.
Диабетическая дистальная полинейропатия:
Жалобы пациента с диабетической дистальной полинейропатией:
Для подавляющего числа пациентов с сахарным диабетом характерны жалобы на боли в нижних конечностях (боли в стопах различной интенсивности в покое, чаще в ночные и вечерние часы, онемение, бегание мурашек, эпизоды повышенное чувствительности, зябкость стоп, судороги в мышцах голеней и стоп парестезии, жжение в стопах), сухость кожи, атрофия мышц, реже сердцебиение возникающее в покое, немотивированное потоотделение, изменения артериального (например гипотензия возникающие после приема пищи) , нарушение мочеиспускание, снижение половой функции у мужчин и женщин, диспепсические явления.
Дообследование: диагноз выставляется при осмотре эндокринологом, неврологом, специалистом подологом (т.н. специалист по «диабетической стопе»), специалисты оценивают степень компенсации сахарного диабета, различные виды чувствительности, выраженность изменений. Рекомендуется проведение электромиографии периферических нервов.
Лечение:
- Нормализация углеводного обмена является необходимым условием для лечения диабетической полинейропатии
- Медикаментозное лечение: противоэпилептические препараты, антидепресанты опиоды, препараты витаминов группы В (мильгама), препараты альфалипоевой кислоты (Берлитион, Тиоктацид, Тиогамма)
- Физические методы лечения: магнитотерапия (периферическая магнитная стимуляция, лечение аппаратом мультимаг), микроволновая резонансная терапия, гипербарическая оксигенация, озонотерапия, и др. Следует отметить, что процессы демиелинизации проходят непрерывно при диабетической полинейропатии, поэтому и лечение должно проходить постоянно или регулярными курсами.
Микрососудистые осложнения сахарного диабета: диабетическая нефропатия, диабетическая ретинопатия.
Диабетическая нефропатия — специфическое поражение почек при сахарном диабете, когда происходит поражение основной функциональной единицы почек (сосудистого клубочка), происходит замена рабочей ткани клубочка на соединительную, которая функцию не выполняет. Все это приводит к снижению функции почек терминальная стадия которого характеризуется развитием хронической почечной недостаточности.
Распространенность диабетической нефропатии растет тем больше стаж диабета и может достигать 50 % и выше при стаже 15-25 лет.
Выделяют три стадии течения диабетической нефропатии:
- ДН, стадия микроальбуминурии;
- ДН, стадия протеинурии и сохраненной азотовыводительной функцией почек;
- ДН, стадия хронической почечной недостаточности.
Как правило, больных при диабетической нефропатии в стадии протеинури ничего не беспокоит. В подавляющем большинстве случаев заболевание обнаруживается при исследовании мочи на микроальбуминурии. Данное исследование рекомендуется делать всем больным с сахарным диабетом 1-2 раза в год, это тем более важно, что на данной стадии последствия обратимы.
При развитии диабетичсекой нефропатии наступает стадия протеинурии.
Эта стадия характеризуется появлением постоянного выделение белка с мочой, что соответствует выделения альбумина с мочой более 200 мкг/мин или 300 мг/сутки и экскреции белка в общем анализе мочи более 0,3 г/сутки.
Так же больные предъявляют жалобы на отечность лица по утрам, повышение артериального давления, эпизодически встречается снижение уровня гемоглобина. При отсутствии лечения с момента появления протеинурии почечная недостаточность развивается в среднем через 5-7 лет.
Диабетическая нефропатия в стадии хронической почечной недостаточности: фильтрационная функция почек продолжает неуклонно снижаться, приводя к нарастанию концентрации азотистых шлаков (мочевина креатинин) и появлению электролитных нарушений (повышению уровня калия).
У больных нарастает выделение белка с мочей до 1.0-1.5 грл и выше, отмечается отеки на лице и конечностях, артериальное давление стабильно повышается до высоких цифр, при этом плохо поддается терапии.
В тяжелых случаях больным требуется заместительная почечная терапия (гемодиализ).
Лечение диабетической нефропатии: лечение диабетической нефропатии комплексное длительное, лечение направленно на восстановлением структурной и функциональной целостности клеток эндотелия сосудов (достигается путем назначения ангиопротективных препаратов (Сулодексид), лечение физическими методами (лазеротерапия), антиоксидатная терапия (в т.ч. озонотерапия), терапия направленная на нормализацию внутриклубочкового давления (для этого лучше всего подходят ИАПФ и антоганисты ангитензиновых рецепторов).
Макрососудистые осложнения сахарного диабета:
Сахарный диабет является самостоятельным фактором риска в развитии атеросклероза крупных сосудов (т.н. макроангиопатии) является следствием гиперинсулинемии (высокий уровень инсулина), дислипидемии (повышения уровня в крови фракция холестерина, вызывающие атеросклероз) и гипергликемии (повышение уровня сахара в крови).
Макроангиопатии являются причиной смерти 80-87% больных с сахарным диабетом 2 типа. В 75% случаев причиной смерти является ИБС, в остальных случаях — инсульт и поражения периферических сосудов нижних конечностей.
Таким образом, очень важно контролировать развитие макрососудистых осложнений для увеличения продолжительности жизни и сохранения ее качества.
Среди макроангиопатии можно выделить:
- поражения сосудов сердца (ИБС, инфаркт миокарда, причем зачастую у больных развивается безболевая форма инфаркта миокаарда);
- поражения периферических сосудов, в том числе и нижних конечностей (хроническое окклюзионное заболевание артерий нижних конечностей, гангрена);
- поражения сосудов мозга (острое — инсульт и хроническое нарушение мозгового кровообращения).
- Лечение данных осложненний требует постоянного наблюдения врача эндокринолога, кардиолога, сосудистого хирурга с проведением постоянного и курсового лечения и обследования.
- 1) Необходима норамализация уровня сахара в крови, при необходимости коррекция сахароснижающей терапии с учетом противопоказаний к препаратам.
- 2) Нормализация артериального давления устойчиво до нормальных целевых цифр (целевое артериальное давления
3) Коррекция дислипидемии путем назначения статинов до достижения целевых значений липопротеидов низкой плотности, триглицеридов и липопротеидов высокой плотности. (Целевой уровень ЛПНП
4) Восстановительное лечение. Лазеротерапия, магнитотерапия, антиоксидантная терапия. Восстановление транспорта кислорода к ишемизированным тканям – баротерапия (барокамера), озонотерапия. Назначение препаратов с целью восстановления эндотелия сосудов, восстановление микроциркуляции в т.ч. сосудистой стенки.
5) По показаниям хирургическое лечение.
-
- Руководитель центра лечения остеопороза в Самаре Врач-эндокринолог первой категории
- Стаж: 16 лет.
Записаться на прием в Самаре:
Соматотропный гормон – это гормон, который вырабатывается в гипофизе. Основная функция соматотропного гормона – стимуляция роста различных тканей организма. Биологические эффекты гормона заключаются…
Подробнее
Остеопороз прогрессирующее, обменное заболевание костей скелета, в результате которого развивается снижение плотности костной ткани и нарушение ее внутренней структуры. Результатом остеопороза является…
Подробнее
Физиология щитовидной железы: Функция железы заключается в синтезе и секреции тиреоидных гормонов. Увеличение их количества ведет к более интенсивному обмену и наоборот. Работа щитовидной регулируется…
Подробнее
Феохромоцитома — это опухоль мозгового слоя надпочечника, которая продуцирует катехоламины (адреналин, норадреналин, дофамин). Феохромоцитома состоит из хромаффинных клеток. Феохромоцитома может иметь…
Подробнее
Хронический аутоиммунный тиреоидит, гипотиреоз, узловые образования щитовидной железы. Заболевания щитовидной железы — распространенная проблема в йододефицитных регионах (к которым относится и Самарская…
Подробнее
Сахарный диабет (СД) – это группа метаболических (обменных) заболеваний, характеризующихся хронической гипергликемией,которая является результатом нарушения секреции инсулина, действия инсулина или обоих…
Подробнее
Диабет 1 и 2 типа: чем отличается и как диагностируется
Сахарный диабет или гипергликемия — это хроническое эндокринное заболевание, выраженное повышенным содержании глюкозы в крови из-за недостаточной выработки гормона инсулина. Диабет настолько серьёзная патология, что ведёт к нарушению углеводного, водно-солевого, липидного и белкового обмена.
Механизм развития диабета
Сахар содержится во многих продуктах, не только в конфетах. Он есть во фруктах, варёных овощах, которые употребляются каждый день. Сахар нужен для питания клетки, но не в чистом виде, а расщепленный до глюкозы — шестиатомного спирта с химической формулой C6H12O6. Он обладает высокой энергоёмкостью, и при расщеплении 1 грамма глюкозы получается 3,4 калории.
Но без инсулина — гормона, вырабатываемого поджелудочной железой, сахар не расщепляется до состояния моносахарида, усваиваемого клеткой. Он концентрируется в крови, приводя к нарушению метаболических (обменных) процессов.
В норме у человека, не страдающего сахарным диабетом, избыток сахара откладывается либо на талии, бёдрах и животе, превращаясь из углевода в жиры, либо оседает в печени в виде гликогена. Лишний вес — неприятная патология, со временем приводящая к повышенному сахару в крови.
Все клетки организма нуждаются в энергии, которая берётся из глюкозы. Чем больше сахара человек съел, тем больше инсулина выработалось поджелудочной железой. Но некоторые ткани человеческого организма не являются инсулинозависимыми.
- Берут энергию из глюкозы без участия инсулина: внутренняя поверхность сосудов, хрусталик глаза и нервная ткань. При сахарном диабете эти органы практически не страдают.
- Нуждаются в инсулине: мышцы, печень и жировая ткань. Эти органы и ткани напрямую зависят от количества вырабатываемого поджелудочной железой инсулина.
Если человек ест мало сладкого, организм испытывает нехватку глюкозы. В этом случае он её получает из жировых запасов, расщепляя их до углеводов. На этом основаны многие диеты. Но с похудением будет страдать головной мозг, потому что он нуждается в натуральной легкоусвояемой глюкозе. Вот почему девушка, сидящая на диете, плохо соображает и чувствует себя усталой и разбитой.
Мышцы также нуждаются в глюкозе. У профессиональных спортсменов весь поступивший с пищей сахар расходуется во время тренировок, а недостающее количество энергии берётся из жировых запасов. Вот почему среди спортсменов нет людей с лишним весом. Зато после окончания карьеры многие спортсмены быстро полнеют и теряют былую форму.
Глюкоза, концентрируемая в крови после приёма пищи, без инсулина не поступает к клеткам, а вступает в химическую реакцию с белками мочи и крови. Возникает глюкозотоксичность — отравление организма ядовитыми соединениями.
В итоге у больных сахарным диабетом часть гемоглобина становится гликированной, и уровень эритроцитов значительно снижается.
У диабетиков часто нарушается зрение: гликированные белки сетчатки глаза отмирают, приводя к катаракте.
Формы заболевания: чем отличаются диабет 1-го и 2-го типа и что такое латентный диабет
Существует два типа диабета: инсулинозависимый и инсулиннезависимый.
Инсулинозависимый тип диабета — это более тяжёлая форма гипергликемии, при которой по какой-то причине разрушаются клетки поджелудочной железы, вырабатывающие инсулин. Часть клеток продолжает работать, но количество гормона настолько мало, что не справляется с переработкой сахара даже при строгой безуглеводной диете.
10% случаев заболеваний сахарным диабетом приходится на диабет 1 типа. Такая форма диабета чаще выявляется в возрасте до 15 лет. Истинная причина возникновения диабета 1 типа до сих пор не выяснена. Пусковым механизмом является какой-то патологический процесс, вызывающий уничтожение иммунными клетками организма вырабатывающих инсулин клеток поджелудочной железы.
Инсулиннезависимый тип сахарного диабета развивается у людей старше 40 лет как следствие нарушения углеводного обмена.
При нём клетки поджелудочной железы не атрофируются, они вырабатывают инсулин в нужном количестве, но мышцы, печень и другие инсулинозависимые ткани теряют чувствительность к этому веществу.
Глюкоза остаётся в крови и моче. Постепенно инсулина вырабатывается всё меньше, пока болезнь не перейдёт в 1 тип.
LADA диабет или латентный диабет — промежуточная форма между диабетом 1 и 2 типов. Считается отдельно взятым аутоиммунным заболеванием. Иммунные клетки уничтожают бета-клетки поджелудочной железы медленными темпами, поэтому симптомы заболевания схожи с диабетом 2 типа. Но со временем даже при хорошем лечении LADA диабет переходит в 1 тип, требующий инъекций инсулина.
Причины развития диабета I типа
К факторам, способствующим развитию сахарного диабета 1 типа, относят:
- Наследственность. Если у одного из родителей или у родственников по нисходящей линии (дедушки/бабушки, прадедушки/прабабушки) был установлен инсулинозависимый диабет, у ребёнка значительно увеличивается риск получить такое же заболевание.
- Частые перелёты, переезд в страну с непривычным климатом. Отмечено, что люди, работа которых связана с частыми перелётами, длительным проживанием в странах с тропическим и экваториальным климатом, через какое-то время отмечают у себя признаки гипергликемии. Среди эмигрантов из Европы, переехавших на ПМЖ в страны с жарким климатом, сахарный диабет 1 типа встречается в несколько раз чаще, чем у европейцев, продолжающих жить на прежнем месте.
- Вирусы. Хотя учёными и не доказана прямая связь между вирусами и гипергликемией, но нередко клетки поджелудочной железы, вырабатывающие инсулин, вступают в аутоиммунную реакцию на фоне какого-либо вируса, паразитирующего на мембранах или внутри самих клеток. Есть предположение, что даже вылеченные вирусы оставляют следы в организме, в том числе и в клетках поджелудочной, поэтому иммунитет пытается их уничтожить.
- Медикаментозное лечение. Сегодня антибиотики и многие другие препараты продаются только по рецепту — это очень важный шаг. Неконтролируемый приём лекарств ведёт к сбою в работе разных органов, в том числе и поджелудочной железы. Больные, лечившие бронхит, воспаление лёгких или ангину инъекциями антибиотиков, через некоторое время отмечали у себя признаки гипергликемии.
- Стрессы и депрессии. Сам по себе стресс вызывает повышение уровня сахара в крови. Если, помимо стрессовой ситуации, существует генетическая предрасположенность, вполне может развиться сахарный диабет 1 типа. Нередко диагноз ставится подросткам после вступительных экзаменов или после первой сессии.
- Токсическое отравление. У работников химических предприятий, лаборантов часто развивается сахарный диабет 1 типа. Различные химикаты, вдыхаемые невольно на предприятии, являются токсичными для клеток поджелудочной железы. Они умирают, и вырабатываемого оставшимися бета-клетками инсулина недостаточно, поэтому развивается гипергликемия.
Как развивается диабет II типа
Одна из причин диабета 2 типа — лишний вес и ожирение вследствие нездорового образа жизни. У людей, чья масса тела превышает нормы в более чем 2 раза, риск развития гипергликемии повышается в 10 раз. Помимо этого, болезнь развивается на фоне атеросклеротического поражения сосудов.
Помимо возрастного диабета, выделяют следующие категории диабета 2 типа:
- Гестационный диабет. Он встречается у беременных женщин, у которых раньше уровень сахара в крови был в норме. Возникает в 9% случаев беременностей на 3-м триместре. Чем старше женщина, тем выше риск развития гестационного диабета. Болезнь может развиться до инсулинозависимой формы, но, в отличие от диабета 1 и 2 типа, она проходит с рождением малыша. Беременные с гестационным диабетом должны регулярно сдавать кровь на сахар, повторив анализы несколько раз после родов.
- Детский диабет. Диагностируется у маленьких детей и у подростков до 15 лет. Имеет наследственный характер, также провоцируется нарушением режима питания. Детям до 3-х лет противопоказана сладкая газированная вода, шоколад и т.д., Но некоторые родители не понимая, чем грозит баловство, разрешают есть своим чадам конфеты каждый день, уменьшая количество здоровой пищи. Как результат возникает инсулинозависимый диабет. Также у деток появляется гипергликемия после перенесённого заболевания, например, пневмонии или частых простуд и инфекций. Тяжёлые вирусы (грипп, краснуха) также способствуют развитию болезни.
Редкие формы диабета
- Скрытый диабет. Показатели глюкозы в крови остаются в норме, но постепенно ткани организма становятся толерантными к глюкозе. Скрытую форму вызывает однажды пережитый стресс или вирус. Через 10-15 лет скрытый диабет перерастает в болезнь 1 или 2 типа.
- Тропический диабет. Возникает у здоровых людей, которые в детстве ели мало белковой пищи, в результате чего у них нарушился углеводный обмен. Такое явление наблюдается в бедный африканских, азиатских и латиноамериканских странах. Больные имеют нужное количество инсулина в крови, но ткани не восприимчивы к глюкозе, которая концентрируется в крови и моче.
Как проявляет себя диабет: признаки разных форм заболевания
Диабет 1 и 2 типа проявляет себя по разному.
Для диабета 1 типа характерны следующие симптомы:
- резкое снижение веса из-за нехватки для клеток энергии и получения её из жировых запасов;
- слишком сухая кожа, появление морщин в раннем возрасте;
- уставший вид, повышенная утомляемость по причине нарушения электролитического обмена;
- жажда, постоянная потребность в жидкости;
- потливость, учащённое мочеиспускание;
- постоянное чувство голода, употребление больших порций калорийной пищи, от которой не наступает насыщение.
При диабете 2 типа проявляются аналогичные симптомы, но они выражены менее интенсивно. к ним также прибавляются:
- проблемы с почками;
- плохой запах мочи;
- ухудшение зрения;
- резкий набор веса;
- на теле появляются язвочки, которые плохо заживают;
- волосы становятся ломкими, выпадают;
- неприятный запах изо рта в связи с выработкой кетоновых тел, продуктов распада жиров;
- появляется нервозность, раздражительность;
- онемение конечностей.
У мужчин снижается чувствительность головки полового члена, появляется эректильная дисфункция, у женщин развивается молочница, вагинальный дисбактериоз. У детей пересыхают и трескаются губы, шелушится кожа
Как диагностируется диабет
Самая эффективная диагностика сахарного диабета — анализ сахара и мочи на глюкозу. Если анализ крови, взятый натощак, показывает нормальные показатели уровня глюкозы, это ещё не означает, что человек здоров.
Когда имеются жалобы на состояние здоровья, пациент пьёт много жидкости, у него изменился вес, то ему назначают ему назначают тест на толерантность к глюкозе.
Первый анализ берётся натощак, а затем следующий анализ берут спустя 4 часа после приёма некоторого количества разбавленной в воде глюкозы. Также проводится анализ мочи на содержание ацетона, которого у здорового человека быть не может.
Это характерный признак диабета 1 типа. Ацетон вырабатывается при переработке жиров, из которых берётся энергия для клеток.
Не менее содержательным является анализ на выявление гликированного гемоглобина в биохимическом анализе крови. У больных диабетом 2 типа он повышен, при 1 типе — понижен.
Обязательно назначаются УЗИ поджелудочной железы и УЗИ щитовидной железы.
Какие осложнения даёт диабет
Осложнения при диабете 1 типа проявляются более быстро и интенсивно, чем при заболевании 2 типа. К таким осложнениям относят:
- Кетоацидоз. Это токсическое отравление продуктами окисления жиров, из которых берётся энергия для функционирования клеток. При инсулинозависимом диабете глюкоза не попадает внутрь клетки, и энергию брать неоткуда, кроме как из собственных жировых запасов организма. Образуются кетоновые тела, которые увеличивают содержание ацетона в плазме крови. Возникает тяжёлое отравление организма, больной падает в обморок, у него кружится голова, повышается температура.
- Гипергликемия. Это острый приступ переизбытка глюкозы в крови, при котором больной впадает в кому. Гипергликемию может спровоцировать повышенная физическая активность пациента, употребление алкоголя, передозировка лекарственных средств.
- Лактоцидотическая кома. Возникает у людей старше 50 лет и заключается в повышении уровня молочной кислоты в крови. Вследствие этого у больного возникает сердечно-сосудистая недостаточность, может случиться сердечный приступ и паралич дыхательных путей.
- Ретинопатия. При переизбытке глюкозы поражаются сосуды и капилляры, снабжающие кровью сетчатку глаза. Клетки сетчатки вступают в реакцию с глюкозой и отмирают. В итоге у 85% пациентов, больных диабетом 1 типа, снижается острота зрения, а при 2 типе — у 50%.
- Ангиопатия. Это комплексное повреждение мелких сосудов организма. Стенки вступают в реакцию с глюкозой, утолщаются, теряют способность к проницаемости и пропускают малый объём крови. Это приводит к тому, что треть больных сахарным диабетом 1 типа умирает от сердечнососудистых патологий в возрасте до 50 лет.
- Диабетическая стопа. Стопы поражаются язвами, имеются омертвевшие ткани. В тяжёлых случаях больному ампутируют ногу.
- Нейропатия. Снижается чувствительность ног и рук вследствие отекания нервных окончаний.
Легкие характерные осложнения диабета
Среди незначительных осложнений отмечается ухудшение состояния кожи. У больных диабетом 2 типа утолщается кожа шеи и спины, 1 типа — возникает витилиго — изменение естественного цвета кожи. Все больные диабетом 1 типа испытывают проблемы с кожей: она истончается, становится очень сухой, на ней появляются натёртости до крови.
Мужчины страдают эректильной дисфункцией, женщины — сухостью влагалища. На фоне гипергликемии меняется состав микрофлоры: полезную микрофлору вытесняет условно-патогенная. Кандидоз является постоянным спутником диабета.
Что делать, если есть симптомы диабета 1 или 2 типа?
При любых проявлениях, указывающих на возможность развития диабета любого типа, нужно немедленно записаться к хорошему эндокринологу и сдать анализы. Сделать это можно в эндокринологическом отделении клиники Диана в Санкт-Петербурге.
Это одна из лучших клиник в СПБ, сумевшая удержать доступные цены на обследование и лечение. Например, прием эндокринолога здесь стоит 1000 руб., УЗИ поджелудочной железы, входящее в комплексное УЗИ брюшной полости, обойдется также в 1000 руб.
Консультация врача по результатам анализов будет стоить всего 500 руб, проводится по желанию пациента.