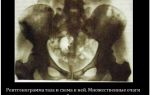
Когда только что рожденному малышу ставится диагноз «дисплазия тбс или врождённый вывих бедра», это реально пугает родителей. К счастью, это не ужасная неизлечимая болезнь.
Можно сказать, что этими словами называется недозрелое тазобедренное сочленение, кости таза недоформированы или сформированы неверно.
Радует то, что если такую проблему обнаружить вовремя и сразу приступить к лечению, то ребенок вскоре будет совершенно здоров, но если у новорожденного симптомы своевременно не заметить и не лечить, то вероятны весьма печальные последствия.
Дисплазия тазобедренных суставов у детей
Дисплазия тазобедренных суставов у детей – это одна из наиболее широко распространенных ортопедических патологий. Статистика утверждает, что около 3 % новорожденных рождаются на свет уже с подвывихами (чаще всего левый сустав), причем у европейцев проблема наблюдается чаще, чем у афроамериканцев, а девочки болеют в десятки раз чаще мальчишек.
К счастью, если ситуацию не запускать и находиться под наблюдением у ортопеда постоянно, то сустав сам «дозревает» до нормы.
Новорожденный
Что это такое?
Дисплазии определяются как любые неправильные формирования органов тела. При дисплазии тбс (код по МКБ-10: Q65.0.) может быть нарушено строение мышц, связок, костей и нервов.
Патология преимущественно обусловлена незрелостью суставного сочленения, кости в суставе сопоставлены физиологически правильно, просто еще не завершилось их физиологическое формирование. Такой вид дисплазии считается наиболее легким.
Элементы сустава легко травмируются, но сам сустав не деформированы.
Степень недоразвитости может быть различной – от сильных патологий (гиперплазия и гипоплазия) до просто повышенной подвижности из-за того, что связки слабые или недостаточно соединительной ткани.
Головка бедра и вертлужная впадина таза образуют собственно сустав, имеющий идеальные ротационные свойства.
У младенцев имеется особенность, связки у них очень эластичные, а суставная впадина расположено почти вертикально и более плоская, чем у взрослых.
Если головка кости у грудничка по какой-то причине не удерживается внутри впадины, а начинает смещаться, то возникает подвывих (частичный выход за пределы положенного места).
Если же выход полный, и теряется контакт головки бедра и суставной ямки, то это вывих (одно- или двусторонний).
Отсутствие лечения грозит ситуацией, когда вертлужная ямка зарастает жировой или соединительной тканью, тогда лечение намного труднее, если вообще возможно.
Причины
В современной медицине имеется несколько теорий по поводу возникновения дисплазии у младенцев.
От чего может возникнуть подобная патология? Акушеры утверждают, что виноваты патологии беременности, сложные роды, инфекции, или экология, а другие специалисты уверены, что основное, это гормональный фактор, поскольку девочки составляют 80% детей с патологией, они намного сильнее чувствительны к изменениям гормонального фона матери.
Суть в том, что организм беременной женщины усиленно вырабатывает гормоны, необходимые для родов (особенно для первых). Окситоцин повышает тонус мышц, но может способствовать вывихам у плода.
Релаксин подготавливает женщину к родам, делает ее бедренно-крестцовые сочленения максимально эластичными и придает костям таза гибкость.
К сожалению, гормоны, помогая матери, могут иногда навредить ребенку, действуя на мать, они влияют и на косточки малыша.
Суставные соединения плода совсем слабые и легко деформируются, и если мягкая головка бедренной косточки выскочит из суставной впадины, то слабые связки не смогут вернуть ее обратно. Вот поэтому у многих младенцев сразу после появления на свет бывает дисплазия.
Беременность
Также факторами риска бывают:
- Сложные роды, переношенный или недоношенный младенец
- Заднее положение плода перед родами. Когда малыш выходит попкой вперед, то тазовые кости испытывают предельные нагрузки, что увеличивает возможность развития проблемы вдесятеро. Кости ещё слишком пластичны, суставная головка выпадает из впадины и не в силах сама вернуться на место.
- Величина. Чем плод больше (3500 и выше), тем неудобнее ему активно двигаться в утробе, что мешает суставам полноценно развиваться.
- Плотное пеленание. В странах, где не принято туго пеленать новорожденных, дисплазии практически не бывает. Когда в Японии официально ввели запрет на традиционное пеленание, заболеваемость резко упала, с 3 процентов до 0.2. Если ребенок постоянно плотно замотан, то это легко провоцирует выпадение сустава из положенного места.
- Генетика. Дисплазия бедер в 4 раза чаще поражает детей, родственники которых имели подобную патологию, в основном по линии матери.
- Экология. Патология возникает впятеро чаще в загрязненных экологически региона.
Причинами могут служить также неверное питание беременной, недостаток продуктов с витаминами Е и В, слабое обеспечение ее организма кальцием, железом, фосфором и йодом. Различные инфекционные болезни, гинекологические заболевания (миомы или спайки), вредные привычки, некоторые медикаменты, сильный токсикоз – все это может вести к внутриутробной деформации.
Варианты развития
Если недуг был диагностирован у ребенка до полугода, то он хорошо поддается лечению и проходит очень быстро. Если ребенок уже ходит, то может понадобиться длительное лечение, при этом возможны дальнейшие осложнения.
В случае, если болезнь несвоевременно обнаружена и не лечилась, взрослый человек, скорее всего, будет иметь трудности с ходьбой и здоровьем в целом (артрозы, неоартрозы, коксартрозы), и может не догадываться, что послужило причиной.
Дисплазия у взрослых людей, как правило, диагностируется случайно, например, при рентгеновском исследовании или УЗИ, и устранить ее возможно лишь хирургически, поскольку организм давно сформировался окончательно.
Когда дисплазия вылечена и осталась позади, ребенок здоров и может вести точно такую же жизнь, как и его сверстники. Единственное, что не рекомендуют доктора, это профессионально заниматься спортом.
Исключением являются водный спорт и занятия лыжами, они очень полезны и хорошо стабилизируют мышцы нижних конечностей.
Еще одной рекомендацией является поддерживание веса в норме, излишняя масса тела – опасность для суставов.
Вывих
Симптомы
На ранних этапах патологию сложно выявить, поскольку признаки дисплазии тазобедренного сустава бывают очень слабо выражены, поэтому всех новорожденных сразу же тщательно осматривают в поисках возможных патологий.
Сразу после родов проводят первый осмотр, далее регулярные осмотры педиатра и ортопеда, и дополнительно положено делать плановое УЗИ в один месяц, три, полгода и годик.
Если заболевание не ярко выражено, то самим родителям выявить его наличие сложно, это должен делать доктор, лечение тут наиболее эффективно как раз на начальных этапах.
Признаки патологии тбс у детей до одного года могут быть ярко заметны даже визуально, но чаще бывают настолько скрытыми, что определить их способен лишь пристальный взгляд опытного врача, который может заметить искажения углов костей ребенка на рентгенограмме. Посещение врача обязательно, если заметны симптомы из описания ниже:
- Разная высота колен. Нужно уложить на спинку младенца, выпрямить ему ноги и согнуть их в коленях, одно колено при этом может оказаться несколько выше другого.
- Симптом Маркса-Ортолани. Положив малыша на спинку, нужно согнуть ему в коленях ножки и развести аккуратно в обе стороны. Младенцы имеют повышенную гибкость, и присогнутые ноги легко почти полностью коснутся горизонтальной поверхности. Если при разведении ощущается звук щелчка или ребёнок “не даёт” отвести бёдра – скорее к врачу.
- Измерение кожных складок. Нужно положить младенца с вытянутыми ножками и рассмотреть паховые складки кожи и складки под попкой — они должны выглядеть похоже и располагаться под одинаковым углом. При патологии на какой-то стороне складочек будет больше.
Малыш
Следует заметить, что указанные выше симптомы существуют и у 40% совершенно здоровых младенцев, в процессе роста они бесследно пропадают. Наличия визуальных признаков еще недостаточно чтобы с точностью поставить диагноз, и при необходимости врач проведет более подробное обследование.
Диагностика
Даже если в наличии имеются некоторые симптомы, то это еще не означает, что младенцу грозит дисплазия, и наоборот, есть множество вариантов проявления проблемы у детей (около 20%), при которых известная симптоматика отсутствует, поэтому диагноз точно установить можно только применяя аппаратные средства исследования.
- Ультразвук показан всем младенцам до трех месяцев. Этот способ практически безвреден для организма малыша и при этом достаточно информативен. Тем не менее методика УЗИ имеет недостаток, результаты бывают недостаточно точными, тогда врачи дополнительно используют рентген для получения нужной информации.
- Рентген и ультрасонография. Методика применяется для более старших деток. Дело в том, что кости новорожденных недостаточно плотные, и плохо отображаются на рентгенснимках, так же не рекомендуется нагружать организм дополнительным облучением. Важность снимка в том, что его расшифровка помогает распознать целостную картину проблемы и стадию патологии.
Важно! Родителям лучше всего пойти на рентген во то время когда малыш должен спать (если он не будет шевелиться, то снимок выйдет намного четче).
Последствия
Дефект, который определен в самом начале жизни, быстро проходит, поскольку ещё не стал серьезной проблемой. Тем не менее без правильной коррекции дисплазия уже в подростковом возрасте может оказаться причиной хромоты, остеохондроза, нарушений осанки и походки, она способна привести к болям суставов и спины, искривлениям позвоночника, перекашиванию таза и, даже к инвалидному креслу.
Терапия
Лечение
В возрасте до годика суставная дисплазия не считается болезнью как таковой, несмотря на это, ее корректировка обязательна.
Главная задача коррекции – на определенное время должным образом закрепить в суставной впадине бедренную головку и дать возможность связкам укрепиться для того, чтобы при движении не происходило смещение.
Нужным физиологическим положением считается поза, когда согнутые ноги малыша дополнительно разводятся в стороны. Для коррекции используют:
- Ортопедические приспособления, фиксирующие нижние конечности в согнутом и разведенном положении. К таким устройствами относятся разнообразные ножные распорки, шины, корсеты из пластика, ткани и кожи.
- Стремена Павлика – популярный фиксатор, названный по имени врача из Чехии, придумавшего закреплять нижние конечности особым бандажом из ремешков и ткани. Такая конструкция держится на груди и не позволяет сдвигать ноги. Носить фиксатор нужно круглосуточно не снимая, только так достигается положительный эффект.
Стремена
- Подушка Фрейка, мягкая конструкция тоже фиксирует ножки в нужном положении, и ее можно снимать, чтобы искупать или покормить ребенка. Иногда требуется более жесткая фиксация, тогда применяют гипсование.
- Широкое пеленание. При таком способе грудному ребенку запеленывают только ручки, а вот ноги могут свободно двигаться и «раскорячиваться». Совет! Если постоянно использовать подгузник на пару размеров больше чем нужно, то это тоже будет замечательной профилактикой дисплазии.
- Массаж и ЛФК – самые приятные и эффективные методы терапии. Для начала родителям следует пройти несколько сеансов у массажиста и специалиста по лечебной гимнастике, а в дальнейшем выполнять все самостоятельно, чаще всего дети воспринимают упражнения как увлекательную игру.
Массаж
- Хирургическое лечение показано, когда консервативные методы не помогают. Применяют воздействие лазером и операции по установке протезов.
Гимнастика
Пытаться вылечить дисплазию ТБС народными способами бесполезно!
Профилактика
Чтобы предупредить и предотвратить проблему, необходимо создавать наилучшие условия женщинам в положении, исключить влияние вредных экзогенных и профессиональных факторов, медикаментов, правильно питаться.
Если существует риск дисплазии, например УЗИ показывает, что родится девочка, а идти плод будет головкой вверх, то для предотвращения проблем с суставами врачи рекомендуют делать кесарево.
Во избежание развития дисплазии ребенка нужно правильно носить. В продаже есть специальные рюкзачки для переноски и разнообразные слинги. В тех странах, где матери носят потомство, привязывая их к себе на спину или живот с широко раздвинутыми ножками, случаев дисплазии тбс вообще не зафиксировано. Хотя не советуется переносить малыша на боку взрослого, тогда ребёнок сидит не симметрично.
Не пропускайте приемы в поликлинике и как можно раньше покажите малыша специалисту ортопеду. Своевременная диагностика и коррекция патологии избавляет в будущем от дорогого, длительного и опасного для здоровья лечения.
Источник: https://lechiserdce.ru/sustavyi/zabolevaniya-tazobedrennogo-sustava/22840-displazii-tazobedrennyih-sustavov-u-detey.html
Дисплазия тазобедренных суставов у детей: причины, симптомы, лечение
Развитие ребенка до года происходит стремительно: каждый день приносит что-то новое. Малыш садится, начинает ползать, встает на ножки… наконец, делает первый шаг. Восторгу и умилению родителей нет предела.
Однако иногда вскоре после этого радостного события становится понятно, что с походкой не все в порядке: ребенок странным образом ставит ножки, или прихрамывает, или переваливается при ходьбе.
Что это? А это, скорее всего, проявления дисплазии тазобедренного сустава.
Дисплазией тазобедренного сустава (ДТС), или врожденным подвывихом тазобедренного сустава называют недоразвитие (или неправильное развитие) самого сустава или его компонентов: вертлужной впадины тазовой кости, хряща, связок и мышц, удерживающих бедренную кость в правильном положении.
При недоразвитии сустава нарушается или отсутствует правильный контакт между головкой бедренной кости и выемкой для нее (вертлужной впадиной в тазовой кости).
Проявления такой патологии иногда трудно выявить родителям в раннем возрасте ребенка.
Первоначальная диагностика этой врожденной патологии проводится непосредственно после рождения младенца, что позволяет не допустить ее серьезных последствий, развивающихся при позднем выявлении.
При отсутствии контакта между бедренной и тазовой костями, бедренная может свободно двигаться вне сустава. Такое состояние называется дислокацией сустава, или вывихом. Различают 2 подвида дислокации: тератологическую и типичную.
Тератологическая развивается внутриутробно вследствие генетических заболеваний или аномалии развития мышечной ткани. Она встречается редко. Типичная дислокация характеризуется имеющимся контактом между двумя костями, но он неполный, нестабильный. Такая патология развития встречается наиболее часто и может возникать как внутриутробно, так и после рождения у здоровых новорожденных.
Подвывих – менее тяжелое состояние: контакт между костями в пределах нормы, но сустав нестабильный и бедренная кость легко отделяется от вертлужной впадины.
Причины
Истинная причина патологического развития или недоразвития сустава до конца не известна.
Предрасполагающими факторами являются:
- генетическая предрасположенность (чаще по женской линии);
- женский пол младенца (80% всех случаев дисплазии);
- гормональный фон: избыток прогестерона у женщины перед родами может способствовать недоразвитию связочно-мышечной системы;
- неправильное положение плода в полости матки, ограничивающее нормальную подвижность ребенка;
- крупные размеры плода, которые ограничивают его движение и препятствуют развитию сустава;
- вредные факторы, особенно в ранние сроки беременности (экология, токсикоз, болезни матери, авитаминоз и др.);
- недоношенность: ткани плода не успевают созреть.
Симптомы
Патология развития суставов в обычном положении ножек не вызывает у младенца каких-либо неприятных или болевых ощущений. Из-за этого заметить родителям недоразвитие суставов в ранние сроки сложно.
Первые проявления патологии могут появиться, когда ребенок начинает ходить. При ДТС с двух сторон отмечается раскачивание при ходьбе или так называемая «утиная походка». При недоразвитии одного или обоих суставов дитя может прихрамывать, ходить «на цыпочках» (не наступать на пятки).
При малейшем подозрении следует обращаться к врачу, который может определить диагноз не только с помощью осмотра, но и проведением специальных манипуляций. При ДТС выявляют такие симптомы:
- разная длина нижних конечностей, укорочение бедра;
- асимметрия складок на внутренней поверхности бедер (неспецифичный симптом, может отмечаться и у здоровых деток);
- боль (ребенок реагирует плачем) или ограничение движений при попытке разведения в стороны полусогнутых ножек (в норме у грудничков ножки разводятся до 90°);
- головка бедренной кости легко (со щелчком) выдвигается из вертлужной впадины и возвращается в нее: это свидетельствует о повышенной эластичности сустава;
- чрезмерная подвижность в тазобедренных суставах: малыш может неестественно выворачивать ножки на внешнюю сторону или внутрь.
Диагностика
Для подтверждения диагноза, заподозренного врачом при осмотре ребенка, применяются:
- УЗИ (в первом полугодии жизни малыша);
- рентгенологическое обследование (после 6 месяцев, так как в более раннем возрасте костная система недоразвита, состоит из хрящей, которые трудно зафиксировать на рентгенограмме).
Дополнительное обследование необходимо для выявления ДТС, так как иногда даже опытный врач может допустить ошибку. Так, согласно статистике, педиатры подозревают эту патологию суставов в 8,6 случаев из 1000, врачи-ортопеды – в 11,6 случаев, а при УЗИ обнаруживаются нарушения структуры суставов у 25 деток из 1000.
УЗИ – превалирующий метод диагностики патологии тазобедренного сустава в первые месяцы жизни малыша: он более информативен, чем простой врачебный осмотр, безболезненный, не дает облучения. Исследование дает возможность увидеть четкую форму впадины тазовой кости, которая имеет большое значение в развитии дисплазии.
Не имеет смысла проводить УЗИ до 4 недель жизни новорожденного, ибо некоторые изменения в структуре тазобедренного сустава исчезают самостоятельно, без лечения в течение первого месяца жизни.
Симптомы ДТС, которые можно выявить с помощью дополнительных методов обследования:
- уплощение или деформация вертлужной впадины тазовой кости;
- недоразвитие головки бедренной кости или хрящей;
- чрезмерное растяжение капсулы сустава или связочного аппарата;
- неправильный угол расположения бедренной кости;
- частичное (или полное) выхождение бедренной кости из вертлужной впадины.
Лечение
Лечебная физкультура и массаж входят в состав лечебных мероприятий при дисплазии тазобедренных суставов.
Цели лечебных мероприятий при ДТС:
- обеспечить фиксированное положение головки бедренной кости в вертлужной впадине;
- укрепление хрящевой ткани и связочно-мышечного аппарата сустава, чтобы исключить чрезмерную подвижность костей и связок.
Лечение после обследования и установления диагноза должно проводиться незамедлительно. Длительность и сложность лечебных мер зависит от степени выраженности дисплазии, от возраста ребенка. Назначает лечение детский врач-ортопед.
В зависимости от степени тяжести и сроков диагностики лечение ДТС может быть консервативным и оперативным.
Консервативное лечение включает такие разновидности лечебных мероприятий:
- ортопедические средства;
- физиотерапевтические процедуры;
- лечебная физкультура;
- массаж;
- закрытое вправление вывиха.
Существует широкий ассортимент ортопедических средств, основное назначение которых – поддержание ножек малыша в разведенном и согнутом положении без ограничения движений ребенка (что очень важно). Ортопедические средства удерживают головку бедренной кости в правильном положении, чем и обеспечивается нормальное формирование сустава.
Наиболее популярное из таких средств – стремена Павлика. Они обычно применяются у детей до 6-месячного возраста. Эффективность средства равна около 85%, поэтому во время их применения необходимо врачебное наблюдение.
Ортопедическое средство сплинтер фиксирует ножки малыша в разведенном положении при помощи металлических приспособлений, что способствует правильному развитию сустава.
Раньше в практике лечения малышей рекомендовалось широкое пеленание малютки: 2 сложенные пеленки рекомендовалось прокладывать между разведенными ножками, а третьей пеленкой фиксировались ножки в этой позиции.
Однако убедительных данных об эффективности такого пеленания не получено. Некоторые врачи рекомендуют его и в настоящее время.
Ни в коем случае не следует туго пеленать ребенка! При таком фиксировании ног недоразвитый подвижный и эластичный сустав выворачивается вовнутрь и срастается в этом неестественном положении. Лучше вообще не пеленать детей, а надевать им ползунки маленького размера.
Из физиотерапевтических методов лечения применяются: электрофорез с хлористым кальцием, аппликации озокерита, грязелечение. Процедуры способствуют укреплению недоразвитых суставов.
Лечебная физкультура используется в виде комплексов специальных упражнений в соответствии с этапом лечения и возрастом ребенка. Хороший эффект дает плавание на животе. ЛФК способствует укреплению мышечного аппарата и восстановлению объема движений.
Мышцы бедра и ягодичной области хорошо укрепляет правильно выполненный массаж.
Если использование указанных методов лечения с 3-месячного возраста и до 2 лет не дало результата, то может применяться жесткая фиксация для полной обездвиженности тазобедренного сустава в виде кокситной повязки после вправления вывиха закрытым способом. Гипс может накладываться в зависимости от сложности случая одним из 3 вариантов: на ногу и половину другой ноги, на две ноги или на одну ногу.
Хирургическое лечение применяется обычно при далеко зашедшей дисплазии и неэффективности проведенных ранее методов лечения. Чаще это случается в тех случаях, когда ДТС выявляется у ребенка старше года уже в стадии сформировавшегося вывиха бедра. Хотя в некоторых случаях даже своевременное выявление и лечение болезни оказывается неэффективным.
Оперативным вмешательством достигается реконструкция тазобедренного сустава. Операции могут проводиться разными методами и подбираются индивидуально в каждом конкретном случае. Иногда проводится только одна операция, а в другом, более сложном случае, может возникать необходимость в проведении многоэтапного хирургического вмешательства.
Применяются такие методы оперативного лечения:
- Вправление вывиха открытым способом и гипс-фиксация. Хирург вставляет головку бедренной кости во впадину тазовой кости во время операции. Применяется в тех случаях, когда вправление закрытым путем было неэффективным. Операция возможна тогда, когда появилось костное ядро, то есть головка бедренной кости из хрящевой уже превратилась в костную.
- Тенотомия, или удлинение сухожилия хирургическим путем для обеспечения правильного вставления головки бедра во впадину. После операции также накладывается гипсовая повязка на 6 недель. После этого проводят осмотр под анестезией (для достижения полного расслабления), и делают рентгенограмму сустава. Если он нестабилен, повторно накладывают гипсовую повязку.
Такой осмотр (под наркозом) может проводиться и после неэффективного применения метода сплинтера для решения вопроса о дальнейшей тактике лечения (например, проводить вправление закрытым или открытым путем).
- Остеотомия тазовой или бедренной кости: проводится искусственный перелом бедренной кости ниже ее головки и разворот бедра в оптимальное положение; или же углубляют вертлужную впадину в тазовой кости. Отломки кости фиксируют в правильном положении с помощью металлоостеосинтеза (металлическими пластинами и болтами). Через год, когда кость срастется, проводится операция удаления металлических пластин. Такие операции уменьшают болевые ощущения в суставе при ходьбе и улучшают функцию сустава.
- Паллиативные операции: не устраняют дефект в суставе, но улучшают качество жизни. Одним из вариантов такой операции является уравнивание длины ног с помощью аппарата Илизарова.
- Эндопротезирование: пораженный сустав заменяется искусственным протезом.
После операции ребенок находится в стационаре несколько дней. После хирургического вмешательства необходимо в течение длительного времени проводить реабилитационное лечение, в процессе которого применяются массаж, лечебная физкультура, физиотерапия.
Прогноз
При своевременном выявлении патологии и лечении с первого месяца жизни малыша прогноз вполне благоприятный: консервативное лечение эффективно, и у 95% деток диагноз к году снимается.
В случае неэффективности проведенного лечения или поздней диагностики ДТС последствия могут быть очень серьезными, велика вероятность инвалидизации ребенка.
В случае недиагностированной или нелеченной ДТС могут развиться такие осложнения:
- некроз головки бедра без нарушения кровообращения (асептический некроз);
- коксартроз: дегенеративный процесс в тазобедренном суставе;
- неоартроз, или псевдосустав, – формируется самостоятельно, нормально функционировать не может: бедренная кость полностью выходит из впадины, впадина постепенно зарастает, а головка бедра формирует в тазовой кости новую впадину; постепенно головка бедра разрушается, это приводит к хромоте, болям и инвалидности.
Резюме для родителей
Самый надежный способ избежать серьезных проблем и операций на тазобедренном суставе – своевременное выявление врожденной патологии и раннее начало безболезненного консервативного лечения. Возможность полного выздоровления ребенка напрямую связана со сроками выявления аномалии развития суставов.
Своевременный осмотр детского ортопеда и УЗИ (при малейшем подозрении на патологию суставов) помогут подтвердить или исключить дисплазию.
Не следует родителям бояться применения ортопедических средств для лечения: во-первых, они совершенно безболезненны, не доставляют страдания малышу и, во-вторых, ребенок легко к ним привыкает.
Зато они могут помочь избавиться от болезни уже к году, и дитя будет свободно ходить.
К какому врачу обратиться
Признаки дисплазии тазобедренных суставов может выявить педиатр, детский хирург, ортопед. Консервативное лечение этого заболевания осуществляется с помощью физиотерапевта, массажиста, мануального терапевта. В подтверждении болезни важную роль играет квалификация врача лучевой, в том числе ультразвуковой, диагностики.
Загрузка…
Источник: https://myfamilydoctor.ru/displaziya-tazobedrennyx-sustavov-u-detej-prichiny-simptomy-lechenie/
Дисплазия тазобедренных суставов
Дисплазия тазобедренного сустава – это врожденное нарушение процесса формирования сустава, которое может стать причиной вывиха или подвывиха головки бедра. Наблюдается либо недоразвитие сустава, либо его повышенная подвижность в комбинации с недостаточностью соединительной ткани. В раннем возрасте проявляется асимметрией кожных складок, укорочением и ограничением отведения бедра. В последующем возможны боли, хромота, повышенная утомляемость конечности. Патология диагностируется на основании характерных признаков, данных УЗИ и рентгенологического исследования. Лечение осуществляется с использованием специальных средств фиксации и упражнения для развития мышц.
Дисплазия тазобедренного сустава (от греч. dys — нарушение, plaseo — образую) – врожденная патология, которая может становиться причиной подвывиха или вывиха бедра.
Степень недоразвития сустава может сильно различаться – от грубых нарушений до повышенной подвижности в сочетании со слабостью связочного аппарата.
Для предотвращения возможных негативных последствий дисплазию тазобедренного сустава необходимо выявлять и лечить в ранние сроки – в первые месяцы и годы жизни малыша.
Дисплазия тазобедренного сустава относится к числу широко распространенных врожденных патологий.
По данным специалистов в сфере травматологии и ортопедии, средняя частота составляет 2-3% на тысячу новорожденных.
Отмечается зависимость от расы: у афроамериканцев она наблюдается реже, чем у европейцев, а у американских индейцев – чаще, чем у остальных рас. Девочки болеют чаще мальчиков (примерно 80% от всех случаев).
Дисплазия тазобедренных суставов
Возникновение дисплазии обусловлено целым рядом факторов. Отмечается четкая наследственная предрасположенность – данная патология в 10 раз чаще наблюдается у пациентов, родители которых страдали врожденным нарушением развития тазобедренного сустава.
Вероятность развития дисплазии в 10 раз увеличивается при тазовом предлежании плода.
Кроме того, вероятность возникновения этой патологии увеличивается при токсикозе, медикаментозной коррекции беременности, крупном плоде, маловодии и некоторых гинекологических заболеваниях у матери.
Исследователи также отмечают связь между частотой заболеваемости и неблагоприятной экологической обстановкой. В экологически неблагополучных регионах дисплазия наблюдается в 5-6 раз чаще.
На развитие дисплазии влияют и национальные традиции пеленания младенцев.
В странах, где новорожденных не пеленают, и ножки ребенка значительную часть времени находятся в положении отведения и сгибания, дисплазия встречается реже, чем в государствах с традициями тугого пеленания.
Тазобедренный сустав образован головкой бедра и вертлужной впадиной. В верхней части к вертлужной впадине крепится хрящевая пластинка – вертлужная губа, которая увеличивает площадь соприкосновения суставных поверхностей и глубину вертлужной впадины.
Тазобедренный сустав новорожденного младенца даже в норме отличается от сустава взрослого: вертлужная впадина более плоская, расположена не наклонно, а почти вертикально; связки гораздо эластичнее.
Головка бедра удерживается во впадине благодаря круглой связке, суставной капсуле и вертлужной губе.
Выделяют три формы дисплазии тазобедренного сустава: ацетабулярную (нарушение развития вертлужной впадины), дисплазию верхних отделов бедренной кости и ротационные дисплазии, при которых нарушается геометрия костей в горизонтальной плоскости.
При нарушении развития какого-то из отделов тазобедренного сустава вертлужная губа, суставная капсула и связки не могут удерживать головку бедра на положенном месте. В результате она смещается кнаружи и вверх.
При этом вертлужная губа также смещается, окончательно теряя способность фиксировать головку бедренной кости.
Если суставная поверхность головки частично выходит за пределы впадины, возникает состояние, называемое в травматологии подвывихом.
Если процесс продолжается, головка бедра сдвигается еще выше и полностью утрачивает контакт с суставной впадиной. Вертлужная губа оказывается ниже головки и заворачивается внутрь сустава. Возникает вывих. При отсутствии лечения вертлужная впадина постепенно заполняется соединительной и жировой тканью из-за чего вправление становится затруднительным.
Подозрение на дисплазию тазобедренного сустава возникает при наличии укорочения бедра, асимметрии кожных складок, ограничении отведения бедра и симптоме соскальзывания Маркса-Ортолани. Асимметрия паховых, подколенных и ягодичных кожных складок обычно лучше выявляется у детей старше 2-3 месяцев. Во время осмотра обращают на разницу в уровне расположения, формы и глубины складок.
Следует учитывать, что наличия или отсутствия данного признака недостаточно для постановки диагноза. При двухсторонней дисплазии складки могут быть симметричными. Кроме того, симптом отсутствует у половины детей с односторонней патологией. Асимметрия паховых складок у детей от рождения до 2 месяцев малоинформативна, поскольку иногда встречается даже у здоровых младенцев.
Более надежен в диагностическом плане симптом укорочения бедра. Ребенка укладывают на спинку с ногами, согнутыми в тазобедренных и коленных суставах. Расположение одного колена ниже другого свидетельствует о самой тяжелой форме дисплазии – врожденном вывихе бедра.
Но самым важным признаком, свидетельствующим о врожденном вывихе бедра, является симптом «щелчка» или Маркса-Ортолани. Малыш лежит на спине. Врач сгибает его ноги и обхватывает бедра ладонями так, чтобы II-V пальцы располагались по наружной поверхности, а большие пальцы – по внутренней.
Затем врач равномерно и постепенно отводит бедра в стороны. При дисплазии на больной стороне чувствуется характерный толчок – момент, когда головка бедренной кости из положения вывиха вправляется в вертлужную впадину. Следует учитывать, что симптом Маркса-Ортолани неинформативен у детей первых недель жизни.
Он наблюдается у 40% новорожденных, и в последующем часто бесследно исчезает.
Еще один симптом, свидетельствующий о патологии сустава – ограничение движений.
У здоровых новорожденных ножки отводятся до положения 80-90° и свободно укладываются на горизонтальную поверхность стола.
При ограничении отведения до 50-60° есть основания заподозрить врожденную патологию. У здорового ребенка 7-8 месяцев каждая ножка отводится на 60-70°, у малыша с врожденным вывихом – на 40-50°.
При незначительных изменениях и отсутствии лечения какие-либо болезненные симптомы в молодом возрасте могут отсутствовать. В последующем, в возрасте 25-55 лет возможно развитие диспластического коксартроза (артроза тазобедренного сустава). Как правило, первые симптомы заболевания появляются на фоне уменьшения двигательной активности или гормональной перестройки во время беременности.
Характерными особенностями диспластического коксартроза являются острое начало и быстрое прогрессирование. Заболевание проявляется неприятными ощущениями, болями и ограничением движений в суставе.
На поздних стадиях формируется порочная установка бедра (нога развернута кнаружи, согнута и приведена). Движения в суставе резко ограничены. В начальном периоде болезни наибольший эффект обеспечивается за счет правильно подобранной физической нагрузки.
При выраженном болевом синдроме и порочной установке бедра выполняется эндопротезирование.
При невправленном врожденном вывихе бедра со временем образуется новый неполноценный сустав, сочетающийся с укорочением конечности и нарушением функции мышц. В настоящее время данная патология встречается редко.
Предварительный диагноз дисплазия тазобедренного сустава может быть выставлен еще в роддоме. В этом случае нужно в течение 3-х недель обратиться к детскому ортопеду, который проведет необходимое обследование и составит схему лечения. Кроме того, для исключения данной патологии всех детей осматривают в возрасте 1, 3, 6 и 12 месяцев.
Особое внимание обращают на детей, которые входят в группу риска. К данной группе относят всех пациентов, в анамнезе у которых наблюдался токсикоз матери во время беременности, крупный плод, тазовое предлежание, а также тех, чьи родители тоже страдают дисплазией. При выявлении признаков патологии ребенка направляют на дополнительные исследования.
Клинический осмотр малыша проводят после кормления, в теплом помещении, в спокойной тихой обстановке. Для уточнения диагноза применяют такие методики, как рентгенография и ультрасонография.
У детей раннего возраста значительная часть сустава образована хрящами, которые не отображаются на рентгенограммах, поэтому до достижения 2-3-месячного возраста этот метод не используется, а в последующем при чтении снимков применяются специальные схемы.
Ультразвуковая диагностика является хорошей альтернативой рентгенологического исследования у детей первых месяцев жизни. Эта методика практически безопасна и достаточно информативна.
Следует учитывать, что одних только результатов дополнительных исследований недостаточно для постановки диагноза дисплазия тазобедренного сустава. Диагноз выставляется только при выявлении как клинических признаков, так и характерных изменений на рентгенограммах и/или ультрасонографии.
Лечение должно начинаться в самые ранние сроки. Используются различные средства для удержания ножек ребенка в положении сгибания и отведения: аппараты, шины, стремена, штанишки и специальные подушки.
При лечении детей первых месяцев жизни применяются только мягкие эластичные конструкции, не препятствующие движениям конечностей.
Широкое пеленанием применяется при невозможности провести полноценное лечение, а также в ходе терапии малышей из группы риска и пациентов с признаками незрелого сустава, выявленными в ходе ультрасонографии.
Одним из наиболее эффективных способов лечения детей младшего возраста являются стремена Павлика – изделие из мягкой ткани, представляющее собой грудной бандаж, к которому крепится система специальных штрипок, удерживающих ноги ребенка отведенными в стороны и согнутыми в коленных и тазобедренных суставах. Эта мягкая конструкция фиксирует ножки малыша в нужном положении и, одновременно, обеспечивает ребенку достаточную свободу движений.
Большую роль в восстановлении объема движений и стабилизации тазобедренного сустава играют специальные упражнения для укрепления мышц. При этом для каждого этапа (разведение ножек, удержание суставов в правильном положении и реабилитация) составляется отдельный комплекс упражнений. Кроме того, в ходе лечения ребенку назначают массаж ягодичных мышц.
В тяжелых случаях проводят одномоментное закрытое вправление вывиха с последующей иммобилизацией гипсовой повязкой. Данная манипуляция выполняется у детей от 2 до 5-6 лет. По достижении ребенком возраста 5-6 лет вправление становится невозможным.
В отдельных случаях при высоких вывихах у пациентов в возрасте 1,5-8 лет используется скелетное вытяжение.
При неэффективности консервативной терапии выполняются корригирующие операции: открытое вправление вывиха, хирургические вмешательства на вертлужной впадине и верхней части бедренной кости.
При раннем начале лечения и своевременном устранении патологических изменений прогноз благоприятный.
В отсутствие лечения или при недостаточной эффективности терапии исход зависит от степени дисплазии тазобедренного сустава, существует высокая вероятность раннего развития тяжелого деформирующего артроза.
Профилактика включает осмотры всех детей раннего возраста, своевременное лечение выявленной патологии.
Источник: https://www.KrasotaiMedicina.ru/diseases/traumatology/hip-dysplasia
Что такое дисплазия суставов и ее лечение
Термин «дисплазия» в дословном переводе с древнегреческого языка означает нарушение образования (дис – нарушение, плазия – образование, развитие). Дисплазия суставов — это нарушение формирования суставных структур.
Причем данная патология затрагивает не только суставные костно-хрящевые поверхности, но и близлежащие мышцы, связочный аппарат.
А при некоторых заболеваниях дисплазия суставов сочетается с тяжелыми поражениями внутренних органов.
Причины
Дисплазия суставных структур – это одна из форм пороков развития.
Закладка нашего опорно-двигательного аппарата начинается еще в период эмбрионального развития, примерно на 4-й неделе, а заканчивается – уже в период новорожденности.
Основные причины дисплазии суставов заключаются в генных мутациях или в действии различных неблагоприятных факторов на организм матери и плода во время беременности. Среди этих факторов:
- Неполноценное питание;
- Бытовые и профессиональные вредности;
- Курение, употребление алкоголя и наркотиков;
- Инфекционные заболевания;
- Маловодие;
- Стрессы.
Генетически обусловленная суставная дисплазия является одним из проявлений дисплазий соединительной ткани. Эти состояния объединяют в себе группу наследственных патологий, среди которых – синдром Элерса-Данлоса, Марфана, несовершенный остеогенез.
Наряду с некоторыми клиническими отличиями у этих заболеваний есть один общий признак. Это нарушение синтеза белковых соединений – гликопротеидов, коллагена, обеспечивающих прочность соединительнотканных структур — костей, суставов, мышц.
При этих состояниях страдают не только суставы, а весь опорно-двигательный аппарат – нарушается конфигурация грудной клетки, позвоночника, голеней, стоп.
Помимо этого, развиваются патологические изменения и в различных системах внутренних органов – сердечно-сосудистой, нервной, пищеварительной, дыхательной.
Хотя в большинстве случаев дисплазия суставов протекает изолированно, слабо выражена, и впервые обнаруживается во время взросления.
При этом обращает на себя внимание «разболтанность» суставных связок, избыточная подвижность (гипермобильность) некоторых суставов.
Дисплазия суставов у взрослых может быть следствием преждевременного износа при регулярных нагрузках во время занятий спортом, танцами.
Признаки
Среди всех суставных дисплазий преобладают структурные и функциональные нарушения в тазобедренном суставе у новорожденных. Согласно статистическим данным эта патология наблюдается примерно у 2-3% родившихся детей. Это состояние еще называют врожденным вывихом бедра. Причем девочки болеют чаще, чем мальчики. Почему именно тазобедренный сустав? Для этого есть определенные предпосылки.
Суть в том, что даже у здоровых детей в период новорожденности тазобедренный сустав является незрелым с анатомической точки зрения. Этот сустав образован вертлужной впадиной таза и головкой бедренной кости, имеет собственную капсулу и укреплен мышцами и связками. Вертлужная впадина окружена хрящевой губой, которая дополнительно увеличивает площадь соприкосновения головки и вертлужной впадины.
В период новорожденности площадь вертлужной впадины значительно превосходит площадь головки бедренной кости, имеет скошенную поверхность, из-за чего создаются условия для развития вывиха.
Помимо этого, дисплазия тазобедренного сустава может быть следствием замедленного окостенения головки и близлежащих отделов бедренной кости, повышенной эластичности суставной капсулы и связочного аппарата.
В этой связи выделяют несколько видов дисплазии тазобедренного сустава:
- Ацетабулярная – изменения вертлужной впадины;
- Дисплазия бедренной кости и ее головки;
- Ротационная – изменение оси тазобедренного сустава.
Тазобедренная дисплазия может иметь несколько степеней выраженности:
- Предвывих – головка соскальзывает с суставной поверхности, но при движениях вновь возвращается на место;
- Подвывих – головка частично смещается за пределы вертлужной впадины;
- Вывих — головка полностью смещается за пределы вертлужной впадины, и вывих не вправляется.
Дисплазия коленного сустава в сочетании с другими скелетными нарушениями осложнилась вывихом голени. Из-за грубых структурных изменений сформировалась патологическая подвижность в суставе
Последняя степень, вывих бедра, безусловно, является самой тяжелой. Основные симптомы при врожденном вывихе бедра:
- Асимметрия складок кожи – ягодичных, паховых, надколенных. Определяется при укладывании ребенка на живот.
- Укорочение конечности на стороне вывиха.
- Симптом щелчка. Слышен характерный щелчок, свидетельствующий о вправлении вывиха при разведении в стороны ножек, согнутых в коленных и в тазобедренных суставах. Наблюдается у детей с вывихом бедра до 2-3 мес.
- Ограничение отведения. У здоровых детей угол отведения в сторону ножек, согнутых в коленных и тазобедренных суставах, равен 80-90 градусов. При тазобедренной дисплазии эта величина значительно меньше. Наблюдается у детей до года.
К сожалению, далеко не все родители обращают внимание на эти признаки, и дисплазия тазобедренных суставов диагностируется в более позднем возрасте, когда ребенок начинает ходить.
В это время настораживающими признаками являются хромота (при односторонней дисплазии), переваливающаяся утиная походка (при двусторонней дисплазии), а также тот факт, что ребенок начал ходить намного позже своих сверстников.
Дисплазия коленного сустава встречается намного реже, чем дисплазия тазобедренного. Чаще всего она является следствием нарушения роста хрящевой ткани надколенника, бедренной и большой берцовой кости.
Клинически проявляется видимым изменением конфигурации коленного сустава, болью при ходьбе, вальгусным (О-образным) или варусным (Х-образным) искривлением ног. Изредка наблюдается дисплазия голеностопных суставов. Основной признак – деформация голеностопного сустава, стопы и голени по типу косолапости.
Патология имеет двусторонний характер и в подавляющем большинстве случаев наблюдается у мальчиков.
Сопутствующие нарушения
При генетически обусловленных дисплазиях соединительной ткани патологические изменения по типу гипермобильности имеют множественный характер и проявляются в различных группах суставов.
Нередки случаи дисплазии трубчатых костей, позвонков, вследствие чего развиваются различные виды искривлений позвоночника – сколиоз, патологический лордоз и кифоз.
Хотя искривления позвоночника могут носить и вторичный характер, когда возрастает нагрузка на нормальный позвоночник при дисплазиях суставов нижних конечностей. В большинстве случаев вместе с позвоночником деформируется грудная клетка.
При этом наряду с опорно-двигательным аппаратом страдают внутренние органы. Со стороны сердечно-сосудистой системы нарушения могут иметь вид лапанных пороков, аневризм (истончения стенок) крупных сосудов. Зрительные расстройства принимают характер подвывиха хрусталика, отслойки сетчатки. Возникает опущение органов желудочно-кишечного тракта, почек.
Лечение
Чтобы лечение суставных дисплазий у детей было максимально результативным, его следует начинать как можно раньше. В противном случае, даже при минимальной степени дисплазии, в суставе формируются дегенеративные артрозные изменения. В последующем это приводит к необратимым двигательным нарушениям и к инвалидности.
Стремена Павлика – одно из самых эффективных ортопедических приспособлений для лечения дисплазии тазобедренных суставов. Представляют собой регулирующиеся распорки для разведения и фиксации ножек ребенка
Лечение тазобедренных дисплазий предусматривает приведение конечностей в положение сгибания и отведения. Именно в таком положении создаются оптимальные условия для вправления вывиха бедра. Фиксация должна быть непрерывной. При этом активные движения в конечностях должны быть сохранены.
Всем этим требованиям соответствуют разнообразные ортопедические приспособления по типу шин, ходунов, штанишек, подушек. В особо тяжелых случаях вывих вправляют, и конечность фиксируют гипсовой повязкой. Грудничкам с тазобедренной дисплазией противопоказано тугое пеленание.
При дисплазиях коленного и голеностопного суставов на ножки накладываются различные типы фиксирующих повязок, в т. ч. и гипсовые. Лечение в этих случаях начинают буквально с первых дней жизни.
Видео о дисплазии тазобедренного сустава у ребенка:
В дополнение к ортопедическим приспособлениям проводят лечение с использованием упражнений лечебной физкультуры. Это лечение направлено на укрепление мышц таза и нижних конечностей. Комплексы упражнений подбираются индивидуально для каждого ребенка.
Обязателен массаж и лечение физиотерапевтическими процедурами, среди которых — озокерит, парафин, грязи, электрофорез. Если консервативное лечение неэффективно или диагностика проведена поздно, проводят хирургическое лечение, в ходе которого осуществляют различные виды реконструкции и пластики суставных структур.
При сопутствующих нарушениях со стороны внутренних органов проводится симптоматическое лечение этих нарушений с применением препаратов различных групп.
Источник: https://dialogpress.ru/displaziya-sustavov
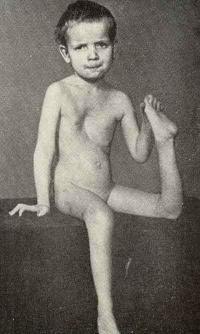 Дисплазия коленного сустава в сочетании с другими скелетными нарушениями осложнилась вывихом голени. Из-за грубых структурных изменений сформировалась патологическая подвижность в суставе
Дисплазия коленного сустава в сочетании с другими скелетными нарушениями осложнилась вывихом голени. Из-за грубых структурных изменений сформировалась патологическая подвижность в суставе  Стремена Павлика – одно из самых эффективных ортопедических приспособлений для лечения дисплазии тазобедренных суставов. Представляют собой регулирующиеся распорки для разведения и фиксации ножек ребенка
Стремена Павлика – одно из самых эффективных ортопедических приспособлений для лечения дисплазии тазобедренных суставов. Представляют собой регулирующиеся распорки для разведения и фиксации ножек ребенка