Перелом – это травма, при которой происходит повреждение костной ткани. При этом прочность кости оказывается ниже, чем сила воздействующего фактора. Существует классификация переломов, которая помогает врачам точно поставить диагноз и назначить правильное лечение.
Переломы и их симптоматика
Симптомы варьируются в зависимости от типа перелома. Например, при травме позвоночника болевой синдром может появиться не в месте удара, а в нижних конечностях. Травма со смещением всегда приводит к появлению деформации и нетипичной подвижности.
Большинство переломов сопровождаются сильным непрекращающимся со временем болевым синдромом, появлением отечности, покраснения, синюшности кожи в месте травмы, образованием гематом. При травмировании конечности утратятся её опорная и двигательная функции.
Открытый перелом легко распознать по открытой кровоточащей ране, часто с торчащими из нее обломками костей. При закрытом отломки кости могут выпирать сквозь кожу, не пробивая её.
Травма ребер всегда сопровождается затрудненным дыханием, болезненностью, кашлем, иногда – кровохарканием.
Перелом со смещением всегда вызывает заметную деформацию кости, если повреждена конечность, она может показаться длиннее или короче нормальной.
Зависимость травмы от возраста
Структура костей ребёнка более гибкая и не такая прочная, как у взрослых, из-за чего их опорно-двигательный аппарат более уязвим к травмам. Кроме того, повышенный риск травмы у детей связан с высокой активностью и недостаточными навыками самосохранения.
У пожилых людей в процессе возрастных изменений из костной ткани вымываются соли кальция, из-за чего скелет также становится более хрупким.
Кроме того, ухудшенное в силу возраста кровообращение может приводить к ухудшению равновесия, головокружениям, повышая риск падения.
У зрелых людей риск травмы связан с сезонными погодными условиями, физическим трудом, спортивной деятельностью.
Основные симптомы
Почти все виды переломов имеют сходную, довольно яркую клиническуюкартину. Признаки могут варьироваться в зависимости от разных факторов, но выделяют общие симптомы повреждения костной ткани: сильная боль, не проходящая со временем, покраснение, отек, образование гематом, синюшность кожи в месте травмы.
Некоторые из этих симптомов являются абсолютными признаками перелома, некоторые – относительными. Преобладание тех или иных признаков зависит от типа травмы.
Классификация переломов костей
Для упрощения работы медицинских работников существует классификация переломов костей. Повреждения отличаются по разным факторам, включая форму и размещение обломков кости, а также причину травмы.
Причины травмы
В зависимости от причины повреждения переломы бывают патологическими или травматическими. Среди патологических выделяют следующие разновидности:
- Истончение костей после хирургического вмешательства.
- Наличие хронических патологий.
- Остеопороз.
- Кисты костей.
- Наличие опухолей.
Травматические повреждения делятся на прямые и непрямые. К прямым относят любые травмы, при которых место воздействия на ткани совпадает с местом нарушения целостности кости. В противном случае перелом называется непрямым.
Сообщение отломков кости
В зависимости от расположения отломков костей, различают 2 вида переломов. Если целостность мягких тканей нарушена, перелом называется открытым. Если таких повреждений нет – закрытым.
Открытые переломы, в свою очередь, подразделяют на первичные и вторичные. В первом случае повреждение мягких тканей образуется в момент травмы. Вторичный возникает, когда обломки кости травмируют кожу, пробивая её и образуя рану.
Закрытые переломы делятся на следующие типы:
- Комбинированный. Характеризуется возможным наличием повреждений висцеральных органов.
- Сочетанный. Причиной повреждения стали химические, радиационные и механические факторы.
- Множественный. В этом случае наблюдаются повреждения нескольких костей сразу.
- Единичный. Наблюдает повреждение только одной кости.
- Полный. Происходит полное отделение концов кости, наблюдается их смещение.
- Неполный. Обломки кости не разделяются. К таким дефектам относят надломы, трещины, дырчатые и краевые переломы.
Самые сложные, опасные и долго заживающие типы травм – это переломы со смещением. Они могут провоцировать тяжелые осложнения: потерю чувствительности, паралич, кровотечения, застойные процессы. Травмы крупных мышц и кровеносных сосудов способны привести к летальному исходу.
Место расположения
В зависимости от расположения травмы делят на следующие типы:
- Эпифизиолизы – травмы зон роста костной ткани у детей.
- Эпифизарными – повреждения в полостях суставов.
- Метафизарными – в области сустава.
- Диафизарными – травмы концов трубчатых костей.
- Вколоченными – травмы губчатых элементов костей.
- Повреждения трубчатых костей.
Эпифизарная травма представляет собой совмещение перелома и вывиха. Это осложняет процесс лечения, и делает период восстановления более длинным.
Форма линии перелома
В зависимости от линии перелома, они делятся на следующие типы:
- Поперечный.
- Продольный.
- Косой.
- Винтовой.
- Оскольчатый.
При поперечных переломах повреждение считают стабильным, так как не возникает смещения. В других случаях кости тянутся за мышцами, и их отломки начинают расходиться, если их сразу же не зафиксировать.
При оскольчатом повреждении кости образуются несколько острых осколков, которые впиваются в мягкие ткани, нанося повреждения. Такие травмы требуют длительного лечения и реабилитации.
Возможные осложнения переломов
Осложнения при травме кости подразделяют на три группы:
- Нарушения со стороны костной ткани. Неправильное заживление, патологическое изменение длины поврежденной конечности, образование ложного сустава.
- Нарушения со стороны мягких тканей. Кровотечения, атрофия мышечной ткани, ухудшение иннервации и кровотока.
- Распространение инфекции в ране или по всему организму.
Перелом может не срастись, если неправильно расположить отломки кости. Если между отломками кости попадут мягкие ткани, может образоваться ложный сустав, из-за чего конечность потеряет возможность нормально двигаться.
Повреждение нервных стволов при травме может вызвать образование крупной костной мозоли, что приведет к возникновению параличей и парезов, а также нарушению обменных процессов в тканях. Все эти осложнения, в конечном счете, могут стать причиной инвалидности.
Длительная иммобилизация конечности приведет к атрофическим процессам в мышцах и нарушению подвижности суставов. А также при снятии гипса могут наблюдаться отеки, синюшность кожных покровов. Чтобы избежать этого назначают лечебные процедуры, курсы специальных упражнений.
Инфекционные осложнения возникают при открытых повреждениях кости, когда патогенные микробы попадают в рану и распространяются по организму. Чтобы их предотвратить, рану обеззараживают и закрывают повязкой, раны зашивают, проводят лечение антибиотиками.
При неправильном или затянувшемся лечении возможно формирование рубцов, которые начинают давить на сосуды и нервы, что приводит к появлению хронических болей после окончания лечения. При этом пациент не может долго ходить, переносить тяжести, чувствует боль при смене погодных условий.
Диагностика перелома кости
Диагностировать травму можно, опираясь на симптомы, однако есть вероятность перепутать его с сильным ушибом или трещиной из-за похожей симптоматики. После оказания первой медицинской помощи нужно доставить пострадавшего в больницу, где его сможет обследовать квалифицированный специалист.
Наиболее точный способ определить перелом – сделать рентгеновский в разных проекциях. Это позволит не только определить место повреждения, но и хорошо изучить его со всех сторон. Как правило, для постановки точного диагноза этой процедуры достаточно. После неё врач может назначить лечение и наложить гипс.
Относительные признаки перелома
Почти любые повреждения костной ткани сопровождаются следующими относительными признаками:
- сильный болевой синдром, не ослабляющийся со временем;
- утрата двигательной функции;
- отечность и покраснение кожи;
- появление кровоподтеков.
Важно: эти признаки проявляются не всегда и могут оказаться симптомами другой травмы. Точно диагностировать её может только врач.
Абсолютные признаки перелома
Абсолютными признаками травмы костей являются крепитация – характерный хруст отломков кости при попытке двигать поврежденной конечностью или прощупать её, деформация, а также патологическая подвижность в месте травмы. Эти симптомы не всегда становятся доминирующими, но при их наличии перелом можно определить точно.
Первая помощь при переломах конечностей
Пострадавшему нужно сразу же оказать первую медицинскую помощь. Важно: правильные действия в первые моменты после травмы помогут избежать травматического шока, а также осложнений при дальнейшем лечении.
Что нужно сделать в первую очередь:
- Оценить повреждения, их тяжесть и общее состояние пострадавшего.
- Остановить кровотечение, обеззаразить рану.
- Дать пострадавшему обезболивающее.
- При необходимости переместить пострадавшего в более удобное положение, в котором он сможет дождаться скорой помощи. Перед этим важно оценить, возможна ли транспортировка: нельзя как-либо двигать пациентов при переломе позвоночника.
- Обездвижить поврежденный участок, наложить шину из подручных средств.
Если самостоятельная транспортировка пострадавшего невозможна, после оказания помощи необходимо сразу же вызвать скорую помощь.
Остановка кровотечения
При открытом повреждении костей может открыться сильное венозное или артериальное кровотечение. Его нужно остановить, используя медицинский жгут или использовать для этого подручные средства: ремень, галстук, кусок ткани от одежды.
Перед тем как накладывать жгут, нужно определить тип кровотечения. Сделать это можно по цвету крови и скорости её выделения:
- Венозное кровотечение — кровь течет медленно, равномерно, имеет темный окрас. Жгут нужно наложить под местом травмы.
- Артериальное кровотечение — кровь ярко-красная, бьет из раны рывками. Жгут накладывают сверху травмированной зоны.
Важно: скорая помощь может приехать не сразу после вызова. Чтобы не дать конечности отмереть, жгут нужно ослаблять каждые 1,5 часа, а потом снова затягивать. Поэтому время наложения жгута следует записать и не забыть сообщить его врачам скорой помощи.
Обработка ран
Чтобы избежать заражения крови, рану при открытой травме нужно быстро обработать антисептическим средством и наложить стерильную повязку. Для этого подойдет обычная перекись водорода. После этого место травмы нужно обездвижить.
Иммобилизация
Иммобилизация или фиксация поврежденной кости – основной вид медицинской помощи при переломах. На травмированные конечности накладывают шину – твердую накладку, которую можно сделать из подручных средств, например, деревянной доски.
При отсутствии подходящих материалов нижние конечности можно связать вместе, при этом здоровая будет служить шиной для поврежденной, а верхнюю подвесить на платке, шарфе или бинте, обвязав его вокруг шеи.
Это позволит избежать смещения обломков кости и дальнейших осложнений при транспортировке больного.
Обезболивание
При сильном болевом синдроме необходимо дать пациенту обезболивающие препараты – анальгин, кеторол, ибупрофен. Перед тем как проводить какие-то манипуляции с поврежденной областью: накладывать шину или пытаться её пальпировать, сделать это нужно обязательно иначе пострадавший может потерять сознание от болевого шока.
К какому врачу обратиться
При переломе за помощью нужно обращаться к травматологу или хирургу, также можно обратиться к терапевту. Врач проведет осмотр, определить тип травмы и выберет тактику лечения. На реабилитационный период пациента могут направить к игло- или рефлексотерапевту, врачу-реабилитологу, специалисту по лечебной физкультуре.
Видео по теме
Разные виды переломов костей характеризуются разной симптоматикой и требуют разных тактик лечения. Для облегчения диагностики была создана классификация, учитывающая локализацию, форму и расположение отломков кости, а также причины травмы. Следуя этой классификации, врач может поставить точный диагноз и определить лучшую тактику лечения.
Источник: https://perelomkocti.ru/travmy/vidy-perelomov
Трехлодыжечный перелом: классификация, симптомы, лечение и восстановление
По мнению травматологов, трехлодыжечный перелом — одна из самых серьезных травм лодыжки. Ведь, помимо нарушения целостности малоберцовой, таранной и большеберцовой костей, он часто сопровождается разрывом связок и мышц.
К сожалению, этот вид перелома встречается довольно часто. Самая распространенная причина — неудачное падение, реже лодыжка травмируется под воздействием других факторов.
Часто неправильно оказанная доврачебная помощь только вредит пострадавшему. Стоит внимательно ознакомиться с основными признаками повреждения и с тем, как помочь человеку, получившему травму.
Основные симптомы
Что происходит при трехлодыжечном переломе? При этом повреждении лодыжки ломаются три кости, образующие голеностопный сустав:
- таранная;
- малоберцовая;
- большеберцовая кость.
Нарушение целостности всех костей приводит к полной утрате функций голеностопного сустава и выраженному болевому синдрому.
Внешние проявления перелома лодыжки:
- боль, которая усиливается при попытке наступить на ногу;
- выраженная отечность, возникающая уже в первые минуты после повреждения.
Если трехлодыжечный перелом дополнительно осложняется смещением большеберцовой кости или другого компонента, то у пострадавшего могут наблюдаться:
- изменение конфигурации сустава;
- помимо отека, в месте повреждения отмечается сильное натяжение кожных покровов над травмированным местом;
- ограничение движения пальцев на ноге;
- деформация стопы;
- кожные покровы над травмированным участком приобретают синюшный оттенок.
При обнаружении этих симптомов нужно, принимая во внимание характер травмирования, немедленно оказать человеку первую помощь.
Доврачебная помощь
Если нет необходимости самостоятельно транспортировать пострадавшего в травмпункт, то травматологи не рекомендуют накладывать человеку иммобилизирующую шину. Неумелая иммобилизация, особенно при трехлодыжечном переломе со смещением, может дополнительно травмировать сустав и привести к осложнениям.
Лучше вызвать «Скорую», а до приезда врачей положить под травмированную ногу мягкие валики (их можно сделать из одежды и других подручных средств). Зафиксируют ногу уже прибывшие врачи с помощью специальных шин.
Запрещается изменять положение нижней конечности или пытаться вправлять поврежденный сустав. До приезда медиков можно:
- Положить холод на поврежденное место для предотвращения сильного отека. Пакет со льдом или охлаждающий медицинский пакет всегда накладывается только поверх одежды на 20 – 25 минут, а потом убирается. Спустя 10 – 15 минут можно охлаждающее средство приложить снова. Это необходимо, чтобы избежать переохлаждения тканей.
- Дать таблетку обезболивающего. Любые простые анальгетики допускается давать для облегчения болевого синдрома, но не превышая при этом рекомендованную дозировку. Прежде чем дать медикамент, всегда нужно уточнить у пострадавшего, нет ли у него аллергии на препарат.
- Устранить дополнительно возникшие симптомы. Например, у гипертоников реакцией на боль станет подъем А/Д, и стоит предложить больному выпить лекарственное средство, которое человек всегда принимает для купирования приступов гипертензии.
Горячий чай или другие безалкогольные напитки не принесут человеку вреда, но всегда стоит учитывать, что если трехлодыжечный перелом осложняется смещением, то больному будет проводиться восстановление целостности отломков малой или большеберцовой кости хирургическим путем под местной или общей анестезией, поэтому без крайней необходимости нежелательно поить или кормить пострадавшего.
Рекомендуется не оставлять человека одного до приезда врачей, а прибывшим медикам нужно рассказать о проделанной доврачебной помощи, сообщить об изменениях общего состояния больного (ухудшилось с момента травмы или не изменилось), и об обстоятельствах, при которых была травмирована нога. Сведения о характере травматизма необходимы для определения тактики лечения пациента.
Разновидности травмы
В зависимости от характера воздействия на лодыжку, травматологи выделяют следующие виды трехлодыжечных переломов:
- Ротационные. Повреждение голеностопного сустава происходит при резком патологическом повороте стопы кнаружи или вовнутрь.
- Сгибательные. Возникают, когда резко и сильно сгибается стопа.
- Разгибательные. Травмирование происходит при резком насильственном разгибании стоп.
- Супинаторные. Случаются при резком подвороте лодыжки внутрь.
- Пронаторные. В этом случае лодыжка подворачивается кнаружи.
- Смешанные. Имеется 2 или более вида воздействия на голеностопный сустав.
По мнению травматологов, для прогноза важно только:
- имеется ли смещение костей;
- насколько повреждены суставные связки и мышцы;
- сильно ли нарушена целостность суставной сумки.
Вид травматизма при прогнозировании лечения не очень важен, но знание обстоятельств, при которых травмировался пострадавший, поможет врачу более быстро и целенаправленно провести обследование и выбрать необходимую лечебную тактику.
Способы диагностики
По своим внешним признакам неосложненный трехлодыжечный перелом похож на ушиб голеностопного сустава или на растяжение крупных связок.
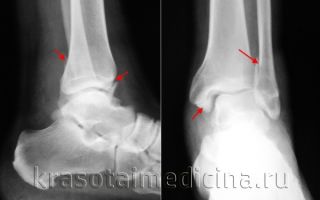
Для проведения дифференциальной диагностики проводится рентгенография. На рентгеновском снимке видны признаки нарушения целостности костей.
Для уточнения характера повреждений, особенно если трехлодыжечные переломы осложняются смещением костных отломков или подвывихом, рентгеновский снимок голеностопного сустава делается в трех проекциях. Данные рентгенографии позволяют врачу выбрать оптимальную тактику лечения больного.
Лечение и реабилитационные мероприятия
Лечебный процесс условно можно разделить на два этапа — восстановление целостности костей и возвращение голеностопному суставу анатомической подвижности. Одновременно с лечением проводится профилактика ранних и поздних посттравматических осложнений.
При неосложненных травмах (без подвывиха или смещения) накладывается гипсовая повязка на стопу и голень до коленного сустава.
В первые 3 дня пациент соблюдает строгий постельный режим, потом ему разрешается передвигаться с помощью специальных ходунков.
Внимание! Ношение гипса показано 6 недель и более. Длительность иммобилизации определяется индивидуально, под контролем рентгенографии.
Для исправления смещений или подвывиха чаще применяется оперативное вмешательство, когда проводится репозиция костных обломков при помощи ортопедических скоб. Наложение скоб необходимо для обеспечения неподвижности отломков кости. Скобы, в зависимости от тяжести повреждений, накладывают только на время образования костной мозоли или оставляют даже после сращения костей.
После восстановления целостности голеностопного сустава пациенту накладывается гипс, но при этом оставляется незагипсованным место послеоперационной раны с установленным в ней дренажем. Иммобилизация осложненных травм более длительная, и период ношения гипса может составлять 2,5 – 3 месяца.
- Человеку в периоде иммобилизации назначаются обезболивающие препараты для купирования болевого синдрома.
- При неосложненных повреждениях, если пациент регулярно изменяет положение в постели и передвигается при помощи ортопедического приспособления, специфической профилактики не требуется.
- После оперативного вмешательства для профилактики вторичных инфекций больному обязательно назначается курс антибиотикотерапии.
Восстановление функций голеностопа
После снятия гипсовой повязки пациенту необходимо восстановить атрофированные длительной неподвижностью мышцы, вернуть необходимый тонус сосудам.
С целью восстановления функций сустава человеку назначают такие процедуры:
- ЛФК — дозированные физические нагрузки укрепляют мышцы и способствуют улучшению кровотока в ноге после перелома;
- Массаж — не только способствует улучшению кровообращения, но и помогает предотвратить нервно-трофические изменения;
- электрофорез с эуфиллином или новокаином;
- УВЧ;
- витаминотерапия — витаминные препараты улучшают обменные процессы и способствуют восстановлению нервной регуляции.
Длительность восстановительного периода зависит от тяжести перелома. В легких случаях пациент восстанавливает трудоспособность примерно за 3 месяца, но болевой синдром у него может возникать еще в течение года при перемене погоды или после больших нагрузок. Возникновение боли связано с тем, что нервные окончания восстанавливаются очень медленно.
Восстановительный период после осложненных травм более длительный и зависит от тяжести повреждений и от общего состояния человека.
В некоторых случаях полное восстановление функций голеностопа невозможно, и последствием трехлодыжечного перелома станет инвалидность больного.
Заключение
- Выполнение всех врачебных рекомендаций во время реабилитации поможет свести к минимуму возникновение поздних осложнений перелома лодыжек.
- Несмотря на тяжесть повреждений при трехлодыжечном переломе, почти всегда удается восстановить функцию поврежденной конечности и избежать серьезных осложнений.
- Грамотно оказанная доврачебная помощь и соблюдение врачебных рекомендаций во время лечения обеспечивают более быстрое восстановление после перелома лодыжек.
Источник: https://vseonogah.ru/travmy-nog/perelom/trexlodyzhechnyj.html
Лечение трехлодыжечного перелома
Трехлодыжечный перелом — это нарушение нормального анатомического строения лодыжки и большеберцовой кости.
Считается частой травмой у лиц разных возрастов, но в наибольшей степени к ней предрасположены люди после 60 лет. Это обусловлено нарушениями координации движений, изменениями в физической форме, снижением прочности костной ткани и рядом иных процессов характерных для данной возрастной группы.
Особенности перелома
Голеностоп состоит из большеберцовой, малоберцовой и таранной костей. Все они находятся в тесной физиологической связи. Главной в суставе считается именно большеберцовая кость. Она формирует внутреннюю лодыжку, а малоберцовая является необходимым составным элементом латеральной лодыжки.
Все указанные наименования костей формируют суставную вилку, охватывающую таранную кость. Кости могут совершать движения, потому что в суставе в достаточном количестве вырабатывается синовиальная жидкость.
При некоторых травматических повреждениях нарушается целостность всех указанных костей. Иногда травма сочетается с поражением дельтовидной связки.
Если костные отломки сохраняются в нормальном положении, то говорят о травме без смещения.
О трехлодыжечном переломе со смещением свидетельствует изменение отломками своего первоначальное расположения. Такого рода травма является более серьезным нарушением сустава, и ее лечение представляет собой гораздо более сложную задачу, по сравнению с обычным переломом (без смещения).
Факторы и классификация перелома
Причины возникновения травмы:
- Подворачивание стопы (оно имеет разные направления — внутрь или в наружную сторону).
- Неестественное, сильное сгибание сустава.
- Разгибание сверх пределов естественной двигательной амплитуды сустава.
- Перекручивание сустава.
- Высокая вертикальная нагрузка. Такое бывает, например, при прыжках с высоты.
В соответствии с патогенезом травмы трехлодыжечные переломы классифицируются на:
- Пронационно-абдукционный. Появляется при неестественном развороте стопы в наружную сторону. Происходит поражение межберцовой связки, изменение локализации берцовых костей.
- Супинационно-аддукционный. Возникает в результате неестественного поворота стопы вовнутрь.
- Ротационный перелом развивается из-за выворачивания стопы. Обычно повреждаются обе лодыжки.
- Изолированный сгибательный перелом появляется из-за подошвенного сгибания и диагностируется достаточно редко. Такие травмы бывают без изменения локализации костей.
- Изолированный разгибательный перелом возникает из-за сильного удара по стопе или неестественного тыльного сгибания.
- Комбинированный перелом диагностируется в случае сочетания большого количества травматизирующих факторов.
Симптоматика перелома
Симптоматическая картина зависит от условий, при которых травма возникла, и от выраженности поражения голеностопа. Проявляются следующие признаки:
- Резкая болезненность в стопе, которая значительно усиливается во время ходьбы.
- Распухание тканей лодыжки (возникает из-за разрушения связки и вытекания суставной жидкости, геморрагии в суставную полость).
- Гематомы (они распространяются в сторону пальцев ног).
- Нарушение формы стопы.
- Поражение сустава.
- Нарушения кожи над отломками костей.
- Разрыв кожи при открытой травме со смещением, образование открытой раны (иногда можно заметить отломки выступающих костей).
- Онемение ноги, если повреждаются сосуды или нервы.
- Побледнение кожи над травмированной областью.
Трехлодыжечный перелом со смещением характеризуется очень сильной болезненностью и распуханием сустава. Обнаруживаются многочисленные и выраженные кровоподтеки. Кожа синюшна или ярко-красная.
Из-за отека невозможно определить контуры лодыжки. В отдельных случаях отмечается неестественная подвижность в пораженной области и крепитация.
Активность невозможна по причине развития болевого синдрома.
Особенности диагностики
Данные виды травмирования необходимо дифференцировать от повреждения связочного аппарата голеностопа. Важное значение в диагностике имеет локализация боли: если у больного имеется перелом, то боль располагается выше, а ее усиление происходит при пальпации костной ткани.
Постановка точного диагноза возможна при назначении:
- Рентгенографии пораженного сустава (применяются две проекции — боковая и передне-задняя);
- Компьютерная томография;
- Артроскопия;
- Ультразвуковое обследование;
- Магнитно-резонансная томография (дает возможность оценить состояние мягких тканей).
Особенности терапии перелома
При наличии трехлодыжечного перелома чрезвычайно важно возобновить полную целостность сустава. Если физиологическое сопоставление нарушенных костей не будет выполнено, в дальнейшем у человека может развиваться прогрессирующий артроз — серьезные дегенеративные изменения тканей внутри сустава. Все это заканчивается инвалидностью.
При нарушении целостности кости без смещения, необходимо накладывать повязку из гипса. Она располагается до колена. Длительность иммобилизации не меньше 6 недель. Для возможности ходьбы накладывается стремя
Во время лечения важна не только репозиция костных обломков, но и их удержание до того момента, пока не будет образована костная мозоль.
Закрытая репозиция делается в условиях больницы и только с использованием местной анестезии. Пациенту накладывается гипсовая повязка в виде сапога.
Длительность такой иммобилизации — не менее 2,5 месяцев. Все это время назначаются физиотерапевтические процедуры, анальгезирующие и противовоспалительные препараты. Нетрудоспособность устанавливается на срок от 2 до 4 месяцев, в зависимости от сложности травмы.
Если закрытое сопоставление провести не удается, необходимо хирургическое вмешательство. Желательно, чтобы оно было проведено через несколько дней после травмы. Для фиксации применяются винты, спицы. Рана ушивается, и устанавливается дренирующая система. Пациенту накладывают гипс и назначают противомикробные препараты.
Через повязку можно проводить эффективную терапию с помощью УВЧ, лазеротерапии, магнитотерапии, ультрафиолетового излучения. После снятия гипсовой повязки назначают ЛФК, массаж. Крайне важно предупреждать развитие послетравматического синдрома.
Некоторые больные могут жаловаться на усиление болевых ощущений при смене погодных условий, после физической нагрузки. В случае выраженных болей может назначаться электрофорез (применяется Новокаин, Эуфиллин). Полностью болевой синдром проходит через год.
Никогда нельзя вправлять сустав самостоятельно. Это приводит к развитию тяжелых осложнений.
Осложнения в течение реабилитационного периода случаются редко, при условии, что пациент внимательно выполняет все рекомендации.
Когда нельзя делать массаж
Выполнение массажа и других лечебных процедур запрещено в следующих случаях:
- Тяжелое общее состояние;
- Склонность к геморрагиям;
- Нестабильность перелома, множественные разрывы связок;
- Злокачественные новообразования;
- Обострение хронических патологий;
- Психические расстройства;
- Гематологические патологии;
- Тяжелый гнойный процесс;
- Беременность.
Последствия и осложнения перелома
Травмы без смещения обычно хорошо срастаются, после выздоровления не доставляют пострадавшим неудобств. Но это справедливо лишь в том случае, когда лечение осуществлялось своевременно и правильно. Последствия нелеченого перелома, следующие:
- Постоянный болевой синдром;
- Отек сустава;
- Гнойное воспаление раны;
- Эмболия;
- Некроз кожных покровов;
- Патологическое срастание;
- Ложный сустав;
- Подвывих;
- Посттравматическая дистрофия сустава;
- Уменьшение интенсивности и силы движений;
- Хромота;
- Тромбоэмболия;
- Замедление срастания.
При развитии деформирующего артроза быстро нарушается подвижность стопы, больной утрачивает способность нормально ходить. Это является показанием для оформления группы инвалидности.
Травма голеностопного сустава является тяжелым поражением опорно-двигательного аппарата. От того, насколько своевременно будет начато лечение, зависит как скоро наступит выздоровление пациента и восстановление его двигательной активности.
Всесторонний подход к лечению перелома позволяет значительно сократить время иммобилизации и вернуть пациента к обычному ритму жизни.
Только комбинированное лечение позволяет снять воспалительные явления, ускорить рассасывание отека, улучшить кровообращение в суставе, укрепить сустав и пораженные мышцы.
Источник: https://lechimtravmy.ru/perelomy/trehlodyzhechnyi-perelom
Трехлодыжечный перелом: причины, клиника, последствия
Трехлодыжечный перелом определяют по наличию следующих признаков: патологическая подвижность, изменение длины ноги, наличие осколков под кожей, деформация кости. Травма возникает по причине сильного удара или падения тяжелого предмета на ногу. Перелом может быть открытым или закрытым. Также существует авторская классификация – по Мезоневу, Лаунштейну-Десто, Дюпюитрену, травма Мальгеня.
Лечение подразумевает прием обезболивающих средств, иммобилизацию, введение спазмолитиков, репозицию сустава. Может быть назначена операция.
В период реабилитации от пациента требуется выполнение легких упражнений, назначенных врачом, ношение ортопедических стелек. Для ускорения восстановления назначают электрофорез, УВЧ терапию и другие процедуры.
При травме может развиться артроз, мышечная атрофия и другие осложнения.
Основные симптомы и причины
Травма весьма специфична, обычно при подворачивании стопы наружу или вовнутрь на лодыжки действует осевая нагрузка конечности, чаще всего, весом тела пострадавшего.
Также к причинам можно отнести сильные удары по стопе во время занятий спортом или при ударах движущимися предметами. Вне зависимости от того, произошел трехлодыжечный перелом со смещением или без смещения, симптомы очень похожи.
Иногда разницу можно заметить только на рентгеновском снимке.
Основные симптомы такой травмы делят на абсолютные и относительные.
К первым относятся:
- появление патологической подвижности кости;
- удлинение или укорочение конечности;
- наличие осколков, которые можно пропальпировать через кожу;
- крепитация осколков;
- ощущение деформации кости при пальпации.
Изменение формы или деформация сустава не всегда говорят о переломе, такие симптомы могут быть при вывихе. — вывих стопы.
К относительным симптомам относятся:
- сильная боль;
- потеря чувствительности;
- ограничение движения или его отсутствие;
- отёк.
Для перелома лодыжек характерны такие симптомы:
- увеличение голеностопного сустава в окружности;
- стопа принимает положение, при котором произошёл перелом;
- боль в кости голени;
- ощущение осколков через кожу;
- изменение формы сустава.
Почти всегда при трехлодыжечном повреждении происходит разрыв дельтовидной связки и синдесмоза вилки.
Виды повреждений
Существует несколько видов трехлодыжечного перелома. Важно понимать, по какому принципу происходит классификация, и какие вариации переломов бывают. Виды переломов по авторам:
- По Мезоневу. При повороте стопы наружу из-за действия силы разрывается синдесмоз и дельтовидная связка. Повреждения занимают середину малоберцовой кости.
- По Лаунштейну-Десто. Когда стопа заворачивается назад, происходит её подвывих и перелом лодыжек. При данном виде травмы стопа занимает положение сгибания в тыльную сторону.
- По Дюпюитрену. Повреждение малоберцовой кости в результате смещения надпяточной.
- Травма Мальгеня. Перелом медиальной лодыжки и смещение последней в медиальную сторону в результате давления на неё пяточной кости стопы. Нередко при таком повреждении происходят разрывы и растяжения связок.
Переломы также классифицируют на открытые (с повреждением внешних тканей) и закрытые (без повреждения). По статистике, при травмах лодыжек чаще встречаются закрытые переломы.
Трехлодыжечный тип
Перелом всех трех лодыжек встречается у пожилых людей и людей, которые имеют дистрофические заболевания костей, также такой травме подвержены люди, занимающиеся активным спортом. Для трехлодыжечного перелома характерно смещение с подвывихом голеностопного сустава с последующим повреждением целостности медиальной и латеральной лодыжки, а также задней части большеберцовой кости.
Лечение и реабилитация
В большинстве случаев такая травма, как 3-х лодыжечный перелом, лечится консервативно. Лечение зависит от осложнений и масштабов повреждения. В классическом переломе со смещением без повреждения наружных тканей лечение проходит по такому алгоритму:
- обезболивание (проводниковая анестезия, местная анестезия, наркоз);
- одномоментная ручная репозиция сустава;
- иммобилизация рассеченной гипсовой повязкой выше колена;
- контрольный рентген для проверки успешности репозиции;
- введение спазмолитиков (иногда вместе с анестезией).
Репозиция пронационного перелома требует помощи ассистента, который будет противовесом при репозиции стопы. Спустя 4 недели гипс снимают до голени, таким образом, освобождая движения в коленном суставе. Гипс нужно носить 8-9 недель, а через 7-10 дней следует сделать рентген контроль.
Важно, чтобы при репозиции все отломки были правильно сопоставлены, а диастаза в области синдесмоза не было вообще. При соблюдении этих правил врач предупреждает появление посттравматического артроза.
Если травма с повреждением тканей, необходимо выровнять края раны скальпелем и ушить их. Показания к хирургическому лечению:
- неэффективность консервативного лечения;
- большая зона повреждения;
- большие разрывы связок голеностопа.
Основным хирургическим методом является остеометаллосинтез. Его производят при помощи пластин, спиц, стержней, винтов. Также при множественных переломах дистальных отделов голени проводят фиксацию аппаратом Илизарова. Показанием к наружной фиксации являются застарелые и открытые переломы. Плюсом хирургического метода является уменьшение времени восстановления трудоспособности.
Важную роль играет реабилитация после перелома лодыжки. Обычные нагрузки при переломах суставной площадки ограничивают на сроки от 3х-до 4 месяцев с момента травмы. Повреждения с разрывом синдесмоза требуют отсрочки нагрузки на 2-3 месяца.
Лечебная физкультура проводится на 5-8 день после снятия фиксатора. Все упражнения базируются на движениях в стопе. Как только спадет отёк мягких тканей, на 2-3 день можно вставать на ноги. Во время реабилитации проводят ещё один рентген контроль. Металлоконструкции удаляют на 10-12 месяц. Для ходьбы нужно использовать ортопедические стельки супинаторы в течение года.
Начало упражнений по стадиям.
| Несущая нагрузка суставной поверхности | |
| Без повреждений хрящей или костей | С повреждением хряща или кости |
| Двигательные упражнения, съёмная лангета. Активная нагрузка с 7 дня (до 20% от массы тела), нагрузка увеличивается с 3-4 недели. | Активные упражнения только с 7-8 недели. |
| Активные движения. Фиксирующая лонгета. Нагрузка с 4-5 недели. | Активные упражнения, фиксирующая лонгета, нагружать конечность можно с 7-ой недели |
| Гипсовая лонгета на 6 недель. Нагрузка с 4-й недели. | Фиксирующая лонгета на 6-8 недель, нагрузка за неделю до снятия повязки. |
Во время ношения гипса, необходимо делать сокращения бедра, голени и стопы, но постепенно, и начиная со второй недели. Также для реабилитации применяют такие методы:
- УВЧ терапия;
- электрофорез с мазями;
- специальные массажи после снятия гипса.
Последствия
Самым опасным последствием после трехлодыжечного перелома является артроз голеностопного сустава с последующим ограничением движений голеностопа.
Бывает, что из-за сильной травмы повреждаются нервы, это может привести к развитию болевого синдрома и атрофии мышц голени.
В большинстве случаев при своевременном обращении к врачу, правильном лечении и реабилитации такой перелом срастается без проблем и последствий.
Источник: https://otravmah.com/perelom-nogi/trehlodyzhechnyj-perelom
Трехлодыжечный перелом со смещением: сроки реабилитации и лечение с операцией
Перелом лодыжек – одна из самых распространенных скелетных травм. Может возникать у пациентов любого возраста и пола, однако чаще страдают люди среднего и пожилого возраста, что обусловлено ухудшением координации движений и общей физической формы.
Частота переломов лодыжек резко увеличивается зимой, особенно в период гололедицы. Повреждение может сопровождаться или не сопровождаться разрывом связок, подвывихом и смещением отломков. Бывает одно-, двух- или трехлодыжечным.
Прогноз, а также тактика и сроки лечения зависят от особенностей перелома.
Патология может сочетаться с переломами других костей конечностей, повреждением грудной клетки, ЧМТ, переломом таза, тупой травмой живота, повреждением почки и т. д. Изолированные переломы лодыжек, как правило, закрытые. При сочетанной травме нередко наблюдаются открытые повреждения и размозжения. Лечение осуществляют врачи-травматологи.
Перелом лодыжек
Повреждение данного типа одинаково присуще любой возрастной категории, но страдают от него больше пожилые пациенты, которым исполнилось более 60 лет. Это напрямую связано с ухудшением общей мышечной работой, не такой хорошей координацией, как раньше.
Очень часто получить трехлодыжечный тип перелома можно в зимнее время из-за гололеда.
Характерная особенность повреждения заключается в том, что оно нередко осложняется разрывом связок, сосудов, даже нервных окончаний. Сопровождается травма одинаково часто как смещением, так и подвывихом. Это значительно усложняет лечение, так как сместиться могут сразу 3 кости, что иногда называют расхождением «вилки» голеностопа.Причины
К основным причинам, провоцирующим трехлодыжечный перелом, относят:
- резкое выворачивание стопы внутрь или к наружной стороне;
- сгибание или разгибание сустава (избыточное);
- повышение осевой нагрузки на стопу;
- выкручивание сустава голеностопа.
Симптоматика
- Онемение некоторых участков или всей конечности. Возникает при наличии сосудистой травмы или повреждения нервных волокон.
- Отечность. Особенно ярко признак проявляется при разрыве связок или когда травмируется суставная сумка.
В последнем случае либо в него попадает кровь, либо синовиальная жидкость вытекает в мягкие ткани.
- Деформация стопы разной степени.
- Сильное натяжение кожного покрова над местом нахождения костных отломков. Если имеется смещение, то в этой области он может порваться.
- Невозможность двигать пострадавшей конечностью, шевелить пальцами.
- Образуются гематомы. При глубоких гематомах симптом появляется постепенно, зачастую распространяется до самых пальцев.
- Голеностопный сустав меняет форму.
- Над участком травмы кожный покров бледный.
По проявлениям достаточно сложно отграничить трехлодыжечный перелом от растяжения связок, особенно если нет деформации, поэтому инструментальная диагностика имеет большое значение.
Классификация
В зависимости от механизма повреждения в травматологии и ортопедии различают следующие виды переломов лодыжек:
- Пронационно-абдукционные. Возникают при чрезмерном насильственном поворачивании стопы кнаружи. Характерны отрывы внутренней лодыжки у основания в сочетании с переломом наружной лодыжки на уровне сустава или на 5-7 см выше него, в самой тонкой части малоберцовой кости. Возможен разрыв передней межберцовой связки с незначительным (1-2 мм) расхождением берцовых костей. В тяжелых случаях наблюдается разрыв обеих межберцовых связок с образованием выраженного подвывиха кнаружи.
- Супинационно-аддукционные. Возникают при насильственном чрезмерном повороте стопы кнутри. Характерен перелом наружной лодыжки на уровне сустава либо отрыв верхушки наружной лодыжки. Линия излома внутренней лодыжки располагается выше, чем при пронационно-абдукционных переломах, и нередко захватывает нижневнутреннюю часть большеберцовой кости. Возможен подвывих стопы кнутри.
- Ротационные переломы. Образуются при чрезмерном выворачивании стопы (как правило, кнаружи, реже – кнутри). Обычно наблюдается перелом обеих лодыжек на уровне сустава, при форсированном воздействии возможен также отрыв заднего края большеберцовой кости с образованием треугольного отломка.
- Изолированные сгибательные переломы заднего края большеберцовой кости. Образуются при насильственном подошвенном сгибании стопы, выявляются очень редко. Сопровождаются образованием треугольного отломка. Смещение, как правило, отсутствует.
- Изолированные разгибательные переломы переднего края большеберцовой кости. Образуются при насильственном тыльном сгибании стопы или при прямом ударе по передней поверхности голеностопного сустава. При такой травме треугольный отломок образуется не по задней, а по передней поверхности большеберцовой кости, обычно наблюдается смещение фрагмента кпереди и кверху.
- Комбинированные (сочетанные). Возникают при одновременном действии нескольких перечисленных выше механизмов.
ПОДРОБНЕЕ ПРО: После перелома лодыжки больно ходить на каблуках
В клинической практике переломы одной лодыжки называют однолодыжечными, переломы обеих лодыжек (внутренней и наружной) – двухлодыжечными, переломы обеих лодыжек и переднего или заднего края большеберцовой кости – трехлодыжечными.
Одно- и двухлодыжечные повреждения в 50-70% случаев не сопровождаются смещением фрагментов.
Трехлодыжечные переломы относятся к категории тяжелых повреждений, при них, как правило, наблюдается выраженное смещение, расхождение вилки голеностопного сустава, подвывих и разрыв связок.
Возможные осложнения
- хромота;
- плохая подвижность голеностопа;
- деформированность лодыжки;
- постоянные боли;
- отек;
- артроз и артрит.
Трехлодыжечный перелом может стать причиной развития осложнений различной степени тяжести.
Это зависит от состояния больного, наличия у него сопутствующих патологий, а также своевременности и полноты оказания медицинской помощью.
При травме возможно развитие следующих негативных последствий:
- гнойное инфицирование послеоперационной раны, возникающее в результате несоблюдения правил ухода за ней и отсутствия антибактериальной поддержки;
- травматическое повреждение артерий, вен или нервных стволов в связи со смещением костных фрагментов или во время проведения хирургического вмешательства;
- развитие артроза или артрита голеностопного сустава;
- формирование массивной гематомы;
- нарушение процессов восстановления костной ткани, требующее длительной реабилитации;
- неправильное срастание костных фрагментов различной степени выраженности;
- образование ложного сустава в области лодыжек, приводящее к нестабильности голени;
- подвывих ступни;
- дистрофические изменения в мягких тканях с образованием трофических язв;
- тромбоэмболические осложнения.
Негативные последствия трехлодыжечного перелома и проводимого хирургического лечения возникают крайне редко. Частая причина их появления — несоблюдением пациентом рекомендаций лечащего врача, в первую очередь, по организации реабилитации и двигательной активности.
Симптоматика
Пациент жалуется на боль в голеностопе или области травмированной лодыжки. Выраженность симптомов напрямую зависит от степени повреждения связочного аппарата, а также от смещения лодыжек, стопы и периферического конца большеберцовой кости.
При повреждениях без смещения (особенно однолодыжечных) клиническая картина может напоминать ушиб или надрыв связок. Отек локальный, кровоизлияния в области сустава выражены незначительно или отсутствуют. Опора и движения умеренно затруднены. Осевая нагрузка по оси голени болезненна, но возможна. При пальпации боль локализуется выше верхушки лодыжек.
Выявляется положительный «симптом иррадиации» — боль в области лодыжек при сжатии костей голени в средней трети.
При переломах со смещением сустав сильно отечен, деформирован. Кожа с синюшным или багровым оттенком, имеются выраженные кровоподтеки, иногда распространяющиеся на тыл стопы и подошву. Лодыжки не контурируются из-за отека.
Между голенью и стопой образуется угол, открытый кнаружи или кнутри (в зависимости от вида подвывиха). Отмечается патологическая подвижность, в некоторых случаях определяется крепитация. Движения и опора невозможны из-за боли.
ПОДРОБНЕЕ ПРО: Контрактура коленного сустава что это такое
Основной задачей при лечении повреждений лодыжек является точное восстановление нарушенных анатомических соотношений между различными элементами голеностопного сустава, поскольку без такого восстановления нормальное функционирование сустава невозможно. При переломах без смещения соотношение между элементами сустава не нарушено, поэтому достаточно наложить гипсовую повязку сроком на 4-8 недель. При переломах со смещением проводится одномоментная закрытая репозиция.
Репозиция осуществляется под местной анестезией в условиях стационара. При подвывихе сустава кнаружи травматолог одной рукой надавливает на наружную поверхность сустава, а другой – на внутреннюю поверхность голени выше лодыжки.
После вправления подвывиха он сдавливает вилку голеностопного сустава, устраняя расхождение берцовых костей.
При подвывихе сустава кнутри проводятся аналогичные манипуляции, но руки травматолога располагаются наоборот: одна – на внутренней поверхности сустава, вторая – на наружной поверхности голени выше лодыжки.
При повреждении заднего края большеберцовой кости стопу выводят вперед, производя тыльное сгибание, при повреждении переднего края – назад, производя подошвенное сгибание.
Затем на ногу накладывают гипсовый сапожок в положении гиперкоррекции и выполняют контрольные снимки. Пациенту назначают обезболивающие и УВЧ. После спадания отека гипс циркулируют.
Срок иммобилизации зависит от характера повреждения и составляет 4 недели при однолодыжечных переломах, 8 недель – при двухлодыжечных переломах и 12 недель – при трехлодыжечных переломах.
Хирургическое лечение
Показанием к хирургическому вмешательству является неустранимое смещение лодыжек, подвывих стопы и расхождение вилки сустава, а также невозможность удержания фрагментов в правильном положении.
Кроме того, операции проводят при несросшихся переломах, интенсивных болях, выраженных нарушениях функции и статики.
При свежих повреждениях хирургическое вмешательство обычно осуществляется на 2-5 день после травмы, при застарелых – в плановом порядке.
Внутреннюю лодыжку фиксируют двухлопастным гвоздем или винтами. При разрывах межберцового синдесмоза производят сближение берцовых костей, используя длинный винт или специальный болт. Для фиксации наружной лодыжки применяют гвоздь или спицу.
При переломах заднего и переднего края производят остеосинтез лодыжек винтом или гвоздем. Затем рану послойно ушивают и дренируют, на ногу накладывают гипс. В послеоперационном периоде проводят антибиотикотерапию, назначают анальгетики, УВЧ и лечебную физкультуру.
После снятия гипса осуществляют мероприятия по разработке сустава.
Чтобы определить трехлодыжечный перелом и оказать первую медицинскую помощь, необходимо серьезно подойти к диагностированию. Возможно, распознание трехлодыжечного перелома со смещением или подвывихом окажется заданием не из легких, тогда как обычный, если знать наиболее распространенные симптомы, определить не составит труда.
Первый признак травмы – усиленные болевые ощущения, если наступить на поврежденную конечность – боль становится сильней. Второй признак – отечность. Из-за разрыва связок и попадания синовиальной жидкости в суставную капсулу возникает кровоизлияние и на месте поражения образовывается отек.
Не менее важные симптомы:
- натяжение кожных покровов над костными отломками;
- изменение формы сустава, соединяющего кости голени и стопы;
- деформация стопы;
- ограниченность движений в пальцах ушибленной конечности;
- бледность кожного покрова над местом перелома.
Если симптомы совпадают с вышеперечисленными, то необходимо как можно скорее позаботиться об обездвиживании поврежденного сустава и побеспокоиться о госпитализации больного в больницу, где опытные специалисты проведут подробный осмотр, поставят точный диагноз и назначат необходимое лечение.
ПОДРОБНЕЕ ПРО: Лечение вывиха эндопротеза тазобедренного сустава
Восстановительный период
Реабилитация обязательно следует за этапом иммобилизации и даже частично пересекается с ним. Это необходимо для того, чтобы уменьшить ослабевание мышц и поддержать нормальное кровообращение. В целом реабилитация способна занимать от 3 до 8 месяцев, в зависимости от сложности перелома.
Так, для повреждений, сопровождающихся смещением, нужно больше времени на восстановление.Физиотерапия начинается еще в момент ношения гипса, тогда же требуется выполнять и легкую нагрузку. На каждом этапе реабилитолог сам подбирает необходимые упражнения.
Массажные процедуры начинают сразу, как только будет снята лонгета. Массировать требуется не только пострадавший сустав, но и голень, стопу, колено.ЛФК обычно представляет собой выполнение движений, которые естественны для стопы (вращение, разгибание и т. д.).
Некоторое время обязательно нужен контроль со стороны специалиста, чтобы не повредить перегрузкой ногу. В дальнейшем пострадавший выполняет упражнения сам или посещает специальный реабилитационный центр.
Если реабилитация по большей части не выполнялась пациентом, то это приведет к нейротрофическим и сосудистым изменениям, что приведет к невозможности нормально пользоваться ногой. Нельзя будет полноценно опереться на конечность, настолько выраженным будет постоянный болевой синдром.
В таких случаях реабилитация длится целый год и включает различные физиотерапевтические процедуры (фонофорез, сухое тепло, витамины B, рассасывающая терапия, УВЧ). Лишь спустя 8-12 месяцев болевой синдром способен полностью уйти, поэтому лучше сразу пройти полноценное восстановление, чем продлевать в несколько раз период лечения перелома.
Диагностика
Переломы лодыжек следует дифференцировать с повреждением связок голеностопного сустава. При переломах боль, как правило, локализуется выше, максимальная болезненность определяется при пальпации костей, а не мягкотканных образований.
Для постановки окончательного диагноза назначается рентгенография голеностопного сустава в двух стандартных проекциях (боковой и переднезадней). На снимках определяются линии изломов, направление и степень смещения отломков, вид подвывиха и степень расхождения берцовых костей.
В сомнительных случаях назначают КТ голеностопного сустава, при необходимости оценить состояние мягкотканных структур – МРТ голеностопного сустава.
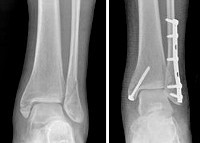
Рентгенография голеностопного сустава. Переломы обеих лодыжек со смещением отломков.
Прогноз и профилактика
Переломы лодыжек без смещения, как правило, хорошо срастаются и в дальнейшем не доставляют неудобства пациентам. Иногда отмечаются нерезкие боли, связанные с изменением погоды или со значительной нагрузкой на сустав.
При правильно отрепонированных переломах со смещением изредка развивается посттравматический дистрофический болевой синдром – выраженные боли в стопе и голеностопном суставе, делающие невозможной опору на ногу. Причиной развития такого синдрома являются сосудистые и нейротрофические нарушения.
Лечение консервативное – электрофорез с новокаином, парафин, новокаиновые блокады, ЛФК и витаминотерапия. Обычно выздоровление наступает в течение года.
Исходом нерепонированных переломов лодыжек со смещением становятся постоянные боли, деформация и отек сустава, ограничение движений, неустойчивость и неуверенность при ходьбе, хромота. Быстро развивается деформирующий артроз, который еще больше затрудняет опору и движения в голеностопном суставе.
В подобных случаях требуются восстановительные операции, которые могут предусматривать иссечение рубцовых тканей, остеосинтез с применением различных металлоконструкций, использование костных трансплантатов и пластику связок.
Профилактика заключается в проведении мероприятий по снижению уровня травматизма.
Источник: https://momentpereloma.ru/perelomy/trekhlodyzhechnyy-perelom/