Основные сведения
Величина давления, которое оказывает кровь на стенки сосудов, относится к важнейшим показателям здоровья организма. Ее измеряют в миллиметрах ртутного столба (мм рт. ст). При этом определяются 2 величины:
- Систолическое (верхнее) давление, с которым кровь воздействует на сосуды, когда сердце сокращается и выбрасывает ее в артерию.
- Диастолическое (нижнее), с которым кровь давит на стенки в состоянии расслабленного сердца.
Нормой считается давление порядка 120 на 80 мм рт. ст (верхнее и нижнее соответственно). Допускаются небольшие отклонения в правую и левую сторону обоих показателей (в пределах 5-10 единиц).
При этом разным состояниям организма соответствуют свои уровни давления – во время двигательной активности оно увеличивается в пределах 15-20 единиц, что считается естественной физиологической реакцией организма.
Превышением нормы считаются показатели от 140/90 и более. Именно это состояние и называется артериальная гипертензия.
В зависимости от конкретного значения выделяют 3 степени заболевания:
- Давление в диапазоне 140/90 – 159/99;
- Давление в диапазоне 160/100 – 179/109;
- Давление в диапазоне 180/110 и выше.
Часто происходит путаница между терминами артериальная гипертензия и гипертония (гипертоническая болезнь). Эти понятия очень схожи, поскольку оба описывают повышенное кровяное давление. Однако между ними есть существенная разница:
- Гипертензия характеризует постоянное, стойкое повышенное давление организма и является медицинским диагнозом болезни сердца и сосудов (формулируется как гипертоническая болезнь 1, 2 или 3 стадии).
- Гипертония – это временное, однократное либо периодически повторяющееся повышение давления, вызванное:
- физическими нагрузками;
- эмоциональными стрессами;
- приемом определенных препаратов или продуктов (например, кофе).
Таким образом, если артериальная гипертензия – это синдром, включающий определенные осложнения, то гипертония – это кратковременное недомогание, связанное с повышением давления. На практике оба понятия зачастую употребляются пациентами в одинаковом значении.
Причины заболевания
Практически всегда гипертензия вызывается несколькими причинами и развивается не сразу, а за длительный промежуток времени. Факторы, порождающие патологию, можно разделить на несколько групп, в зависимости от их происхождения.
- Образ жизни человека:
- злоупотребление продуктами, которые приводят к ожирению и повышению уровня холестерина в крови;
- неумеренное потребление соли;
- малоподвижный образ жизни и ожирение;
- курение и излишества в алкоголе;
- постоянные стрессовые нагрузки.
- Хронические заболевания:
- сахарный диабет 1 и 2 типа;
- нарушения со стороны эндокринной системы;
- почечная недостаточность.
- Генетическая предрасположенность (к диабету, ожирению, врожденный порок сердца).
- Возрастной фактор (по мере взросления, работоспособность сердца и прочность стенок сосудов начинают постепенно снижаться).
- Половой фактор – гипертония возникает у женщин реже, чем у мужчин, за счет 2 основных причин:
- женский половой гормон эстроген хорошо влияет на эластичность стенок кровеносных сосудов;
- мужчины, как правило, ведут менее правильный образ жизни.
Последствия
Осложнения артериальной гипертензии развиваются постепенно и обычно имеют комплексное воздействие на разные системы органов.
Нарушения со стороны сердца
Гипертоническая болезнь практически всегда вызывает осложнения в деятельности сердца, поскольку этот орган непосредственно объединен с сосудами в единую систему.
Основная причина состоит в том, что на орган увеличивается нагрузка, поэтому сердечная мышца вынуждена сокращаться сильнее, чтобы обеспечить нормальный уровень кровоснабжения по всему организму.
Соответственно, сердечной мышце требуется больше кислорода, и клетки миокарда, не справляясь с задачей, постепенно начинают отмирать.
В критических случаях это приводит к гибели целых участков мышцы, что называется инфарктом миокарда, который нередко заканчивается летальным исходом. Развиваются эти процессы постепенно и на разных стадиях могут проявляться такими симптомами:
- учащенное сердцебиение, возникающее без видимой причины;
- боли в левом боку – ноющие и покалывающие (при инфаркте резкие);
- частые одышки и боли в сердце даже при небольших физических нагрузках.
Подобные симптомы не обязательно свидетельствуют о повышенном давлении, но в любом случае говорят об определенных неполадках в организме и требуют незамедлительного обращения к врачу. Болезнь всегда легче обнаружить и лечить на ранних стадиях, чем бороться с уже наступившими тяжелыми последствиями.
Почечные заболевания
Связь уровня давления и деятельности почек объясняется тем, что они перерабатывают огромное количество воды, поступающей в организм, и выводят ее излишки вместе с некоторыми веществами с мочой. Соответственно, осложнения артериальной гипертонии часто сказываются именно на этих органах. Чаще всего развивается почечная недостаточность, которая имеет такие симптомы:
- Необъяснимая утомляемость, вялость, стойкое состояние апатии.
- Повышенная отечность (лицо и конечности становятся припухшими).
- Резкое снижение аппетита, тошнота, приступы рвоты.
Часто на эти признаки не обращают внимания, списывая их на временные явления. Однако перед тем как делать какие-либо выводы, нужно обязательно провести диагностику.
Патологии головного мозга
Симптомы, возникающие в голове, как правило, являются самыми первыми признаками гипертонии. Они связаны с тем, что головной мозг пронизывает множество крупных и мелких сосудов, обеспечивающих его кровоснабжение. Даже небольшое увеличение кровяного давления непременно скажется на состоянии головы. Наблюдаются такие явления:
- Частые головные боли, возникающие в разных местах (в основном, височная и затылочная доли).
- Постоянно возникающие головокружения, особенно на фоне даже несильных физических нагрузок.
- Систематически возникающий звон в ушах.
- Ухудшение процессов запоминания, появление рассеянности.
ВАЖНО! На подобные симптомы обычно мало кто обращает внимание. Вместе с тем, если ничего не предпринимать, то ситуация будет только ухудшаться. Впоследствии это нередко заканчивается инсультом (кровоизлиянием в мозг), который сопровождается параличами, затруднениями речи и нередко – смертельным исходом.
Профилактика
Поскольку подобные процессы всегда развиваются в течение длительного периода времени, то повлиять на них и не допустить осложнений – более чем реально. При этом, чем раньше предпринять необходимые меры, тем проще будет стабилизировать состояние организма.
Правильное питание является одним из базовых требований здорового образа жизни. Оно благоприятно влияет не только на уровень давления, но и на ряд других физиологических показателей (уровень сахара, желудочного сока, желчи и многих других).
Рекомендации по соблюдению диеты выглядят так:
- Значительное ограничение соленых продуктов.
- Отказ от пищи, содержащей большие количества животных жиров.
- Снижение уровня потребления алкоголя или полный отказ от него.
- Значительное ограничение в употреблении жареной пищи.
- Осторожное потребление продуктов, повышающих давление (кофе, острые и пряные блюда).
- Соблюдение правильного режима питания – дробно 4-5 раз в день, отсутствие слишком обильных приемов пищи, последний прием не позднее, чем за 4-5 часов до сна.
Умеренные и систематические физические нагрузки тренируют мышцы, обеспечивают кровоснабжение практически всех участков тела и укрепляют сердце и сосуды за счет постоянных тренировок.
Вид активности можно выбирать практически любой, при этом важно учесть такие особенности:
- Упражнения должны иметь постоянный, а не эпизодический характер – так, в неделю нужно уделять спортивным занятиям не менее 3-4 часов.
- Нагрузка должна быть умеренной – всегда нужно ориентироваться на свое самочувствие и не перенапрягать организм, иначе эффект от занятий будет ровно противоположным. Важный критерий правильного объема нагрузки – это ощущение легкой, приятной усталости в мышцах после занятия.
- Если есть какие-то нарушения в суставах или заболеваниях сердца, нужно обязательно учесть их при выборе вида и объема нагрузки. В данном случае лучше всего проконсультироваться с врачом.
- Упражнения должны доставлять удовольствие – это благотворно влияет на психику и отлично мотивирует к следующим занятиям.
Важно обеспечить организму полноценный сон (7-8 часов в сутки) и соблюдать минимальные требования к режиму труда и отдыха. Плохо как переутомление, так и недостаточная рабочая нагрузка.
Но отдых – это не пассивное, а активное состояние, связанное с переменой вида деятельности.
В этом смысле даже прогулка на свежем воздухе гораздо предпочтительнее, чем времяпрепровождение перед телевизором или компьютером.
Здоровый образ жизни позволяет избежать тяжелых осложнений артериальной гипертензии и других болезней. При этом соблюдать его требования хотя бы на минимальном уровне может практически каждый. Все зависит от самого человека и его отношения к собственному телу.
Осложнения артериальной гипертензии
На сегодняшний день артериальная гипертензия является наиболее распространенным заболеванием среди неинфекционных заболеваний, последствия которого могут привести к различным осложнениям. Самыми опасными, представляющими угрозу для жизни человека осложнениями гипертонии являются тяжелые поражения мозга и сердечной мышцы – инсульт и инфаркт миокарда.
Головной мозг
При поражении головного мозга, в результате развития артериальной гипертонии, самое опасное осложнение — инсульт. Последствия инсульта невозможно предсказать, а восстановительный период может затянуться на долгое время.
Сердце
При артериальной гипертензии сердечная мышца вынуждена работать с повышенной нагрузкой, так как нужно сокращаться сильнее, чтобы проталкивать кровь в суженые кровеносные сосуды. Со временем, в результате удвоенной нагрузки, сердечная мышца утолщается, гипертрофируется ее левый желудочек.
Коронарные артерии, снабжающие миокард кровью, не в состоянии должным образом обеспечить увеличившуюся сердечную мышцу кислородом и питательными веществами, необходимыми для ее полноценной работы.
Возникает кислородное голодание – ишемия сердечной мышцы, которая проявляется болью в грудной области и может привести к инфаркту миокарда.
Почки
Почки контролируют объем жидкости и соли в организме. При прогрессирующей артериальной гипертонии почки не могут выполнять на должном уровне свои функции, следствием чего является развитие почечной недостаточности.
Существуют так называемые факторы риска, при которых уровень тяжелых последствий при заболевании артериальной гипертонии значительно возрастает. К ним можно отнести те, на которые возможно влияние и устранение и те, которые не подвластны управлению.
Факторы риска, которые можно устранить:
- повышенный уровень холестерина;
- избыточная масса тела;
- вредные привычки (курение, злоупотребление алкогольными напитками);
- низкая двигательная активность;
- нестабильные эмоциональные состояния.
Факторы риска, не подлежащие коррекции:
- генетическая наследственность;
- естественные возрастные изменения;
- пол пациента.
Риск развития осложнений зависит от сочетания нескольких факторов. Но даже небольшое повышение артериального давления может спровоцировать развитие тяжелых осложнений гипертонической болезни. Раннее распознавание заболевания, правильная его диагностика и вовремя назначенное лечение позволяют свести к минимуму возможные осложнения артериальной гипертонии.
Осложнения артериальной гипертонии, их частота, во многом зависит от возраста заболевшего. Как ни парадоксально, но тяжелее последствия будут у молодых, чем у людей, заболевших в среднем или пожилом возрасте. Другими словами, чем в более позднем периоде жизни проявилось заболевание, тем благоприятней будет прогноз для пациента.
Не затягивайте с посещением врача-терапевта и старайтесь выполнять все его назначения – это залог вашего удовлетворительного состояния здоровья.
УЗ «Могилевская поликлиника №5» Участковый врач-терапевт Н.В.Недвецкая
Вопросы и ответы
Существуют две формы гипертонии (гипертензии): первичная и вторичная. Приблизительно 90-95% пациентов с гипертонией имеют первичную форму. В отличие от вторичной гипертензии, первичная не имеет четко выраженной известной причины возникновения. Поэтому её диагноз ставится после исключения известных причин, которые включают то, что называется вторичной гипертензией. Так, например, АД может симптоматически повышаться при болезни почек и так далее.
Артериальное давление: кровяное давление, возникающее вследствие работы сердца, которое накачивает кровь в сосудистую систему, и сопротивления сосудов.
Показания артериального давления обычно даются как два числа: например, 120 на 80 (пишется как 120/80 мм рт.ст.).
Верхнее число называется систолическим АД (более высокое давление и записанное первое число) — это давление, которое кровь оказывает на стенки артерии, когда сердце сжимается, чтобы прокачать её в периферические органы и ткани. Нижнее число — диастолическое АД (меньшее давление и второе записанное число) — это остаточное давление, оказываемое на артерии, когда сердце расслабляется между ударами.
Нормальное кровяное давление величина относительная, которая зависит от возраста, физических нагрузок, психологического состояния, и даже от приема различных лекарственных препаратов.
Гипертоническая болезнь возникает, когда меньшие кровеносные сосуды тела (артериолы) сужаются, заставляя кровь оказывать чрезмерное давление на стенки сосуда и заставляя сердце работать сильнее, чтобы поддерживать давление. При этом АД достигает или превышает 140/90 мм рт.ст.
Диастолическое давление чаще наблюдается у людей моложе 50 лет. При старении систолическая гипертензия становится более серьезной проблемой. По крайней мере четверть взрослого населения (и более половины из них старше 60 лет) имеют высокое кровяное давление.
Причины и факторы риска
Несмотря на многолетние активные исследования, не существует объединяющей гипотезы для учета патогенеза (механизма возникновения) гипертонической болезни.
При хронической давней гипертонии объем крови и сердечный выброс часто являются нормальными, поэтому гипертония поддерживается повышением системного сосудистого сопротивления, а не увеличением сердечного выброса.
Имеются также свидетельства увеличения тонуса сосудов. Кроме того, свою роль в развитии болезни имеют нарушения нервной и эндокринной регуляции АД.
Многие факторы могут влиять на кровяное давление, в том числе:
- Генетические, которые играют важную роль в возникновении гипертонической болезни.
- Сколько воды и соли в вашем теле.
- Состояние ваших почек, нервной системы и кровеносных сосудов.
- Уровни различных гормонов тела.
- Возраст. Кровяное давление становится выше, когда Вы становитесь старше. Это связано с тем, что кровеносные сосуды становятся более жесткими, когда человек стареет.
У вас повышенный риск возникновения гипертонической болезни, если Вы:
- Страдаете ожирением;
- Часто испытываете стресс или тревогу;
- Пьете слишком много алкоголя;
- Употребляете слишком много соли;
- Имеете семейную историю заболевания:
- Диабетик;
- Курите;
- Ведёте малоподвижный образ жизни;
- Испытываете стресс.
Классификация гипертонической болезни
Единой классификации не существует, однако чаще всего используется рекомендованная ВОЗ. Гипертоническая болезнь в зависимости от степени повышения давления делится на три стадии:
Гипертония 1-й стадии. Мягкая или пограничная стадия. Давление составляет 140/90 мм рт.ст. или выше.
Гипертония 2-й стадии. Умеренная стадия. Давление составляет 160/100 мм рт.ст. или выше.
Гипертоническая болезнь 3 стадии. Тяжелая форма гипертонии. Клиническое систолическое артериальное давление составляет 180 мм рт.ст. или выше, а диастолическое составляет 110 мм рт.ст. или выше.
Заболевание также делится на три стадии, в зависимости от степени развития:
1 стадия: незначительное повышение АД. Жалоб нет, работа сердечно-сосудистой системы не нарушена.
2 стадия: постоянное повышение АД и связанное с этим увеличение левого желудочка сердца.
3 стадия: повышение АД влияет на работу сердца, головного мозга и почек.
Течение гипертонической болезни
Риск, связанный с повышением артериального давления, является непрерывным, при каждом повышении систолического артериального давления на 2-3 мм рт. ст.
Гипертоническая болезнь на 7% увеличивает риск смертности от ишемической болезни сердца и на 10% риск смертности от инсульта. Наиболее распространенной непосредственной причиной смерти, связанной с гипертонией, является сердечная болезнь, но также часто случается смерть от почечной недостаточности.
Осложнения возникают непосредственно из-за повышенного давления (церебральное кровоизлияние, ретинопатия, гипертрофия левого желудочка, застойная сердечная недостаточность, артериальная аневризма и разрыв сосудов), от атеросклероза (увеличение коронарного, церебрального и почечного сосудистого сопротивления), а также от снижения кровотока и ишемии (инфаркт миокарда, церебральный тромбоз, инфаркт и почечный нефросклероз).
Если Ваше артериальное давление плохо контролируется, Вы рискуете получить:
- Кровотечение из аорты, самого большого кровеносного сосуда,
- Хроническую болезнь почек,
- Сердечный приступ или сердечную недостаточность,
- Плохое кровоснабжение ног,
- Проблемы со зрением,
- Инсульт,
- Нарушение мозгового кровоснабжения.
Прогноз
Большую часть времени высокое кровяное давление можно контролировать с помощью медикаментов и изменений образа жизни.
В качестве профилактики заболевания следует:
- отказаться от курения,
- соблюдать режим (особенно правильное чередование трудовой деятельности и отдыха),
- регулярно выполнять физические упражнения (очень хорошо совершать каждодневные пешие прогулки),
- соблюдать диету.
Лечение гипертонической болезни в Инновационном сосудистом центре
- В наших клиниках работают опытные кардиологи, которые могут точно установить причины повышения артериального давления и назначить терапию, соответствующую причинам и стадии заболевания.
- При гипертонической болезни мы всегда проводим тщательный диагностический поиск, выявляя все возможные причины вторичной гипертензии, особенно связанные с поражением сосудов (вазоренальная гипертония, повышение артериального давления на фоне сужения сонных артерий, при наличии опухолей надпочечников).
- В Инновационном сосудистом центре возможно проведение коррекции причин артериальной гипертензии с помощью эндоваскулярных методов (стентирование почечных артерий, радочастотная денервация почечных артерий).
Подробный прейскурантОпределяем причины заболеванияНазначаем адекватное лечениеКонтролируем эффект от терапии
- Повторное (многократное) измерение АД;
- Сбор анамнеза (опрос больного о течении его заболевания, наличия сопутствующих болезней, а также болезней ближайших родственников);
- Осмотр больного;лабораторные и инструментальные исследования.
Большую часть времени заболевание протекает бессимптомно. У большинства людей высокое кровяное давление обнаруживается во время посещения врача, когда возникают проблемы с сердцем и почками.
Если Вы испытываете сильную головную боль, тошноту или рвоту, одышку, проблемы со зрением или кровотечения из носа, чувство страха, у Вас может быть тяжелая и опасная форма гипертонической болезни (гипертонический криз).
При симптоматическом течении болезни пациенты испытывают:
- Головную боль;
- Тяжесть в затылке;
- Повышенную утомляемость;
- Бессоницу;
- Одышку.
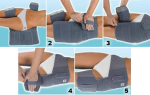
Правила измерения артериального давления для диагностики артериальной гипертензии:
- Перед измерением пациент должен сидеть в тихой комнате в течение нескольких минут.
- Необходимо выполнить два повторных измерения с интервалом 1-2 мин; при большой разнице первых двух показателей выполнить дополнительные измерения.
- Использовать стандартную манжету (длина — 12-13 см, ширина — 35 см), но иметь большую и маленькую манжеты для толстой и тонкой руки соответственно. Использовать маленькую манжету для детей.
- Манжету на руке необходимо накладывать на уровне сердца вне зависимости от положения пациента.
- На первом визите измерить АД на обеих руках для определения возможной разницы в связи с поражением периферических артерий. В случае значимой разницы выбрать показатели с большими значениями.
- Измерять АД на 1-й и 5-й мин в положении стоя у пациентов пожилого возраста, больных сахарным диабетом, а также в ситуациях при подозрении на возможность снижения АД при перемене положения тела.
- Измерять ЧСС путем пальпации пульса на лучевой артерии (в области запястья изнутри) в течение как минимум 30 с.
Если вы хотите научиться правильно измерять АД в домашних условиях, необходимо соблюдать несколько важных правил:
- пользоваться только аппаратами, которые после покупки были проверены в специализированных организациях. Если вы пользуетесь электронным прибором, который накладывается на запястье, при его использовании необходимо во время измерения держать руку на уровне сердца.
- использовать полуавтоматические устройства вместо ртутных сфигмоманометров, чтобы избежать трудностей при обучении пациентов и ошибок, связанных со снижением слуха у пожилых лиц.
- выполнять измерения в положении сидя после нескольких минут покоя и помнить, что значения АД могут отличаться друг от друга.
- не следует очень часто измерять АД, но обязательно выполнять измерения перед приемом препаратов.
- нужно помнить, что нормальные значения ниже, чем нормальные значения при измерении АД врачом: показатель 135/85 мм рт.ст. при домашнем измерении соответствует 140/90 мм рт.ст. при измерении на приеме у врача.
- необходимо предоставить врачу полную информацию о результатах самоконтроля АД и избегать самостоятельных нарушений режима приема лекарственных средств.
- При систолическом АД 120-139 мм рт.ст. и диастолическом давлении 80-89 мм рт.ст. терапию в настоящее время начинают лишь у пациентов с установленным диагнозом сахарного диабета, заболеваниями сердечно-сосудистой системы и почек. Антигипертензивная терапия при указанном уровне АД рекомендована только при высоком общем риске.
- Тщательный контроль давления без применения лекарственных препаратов показан при умеренном или низком общем риске, когда изменение образа жизни и устранение других факторов риска (например, курения) оказывают наиболее благоприятный эффект.
- Цель лечения — уменьшение АД ниже 140/90 мм рт. ст., а у пациентов с сахарным диабетом и уже установленными сердечно-сосуистми заболеваниями — ниже 130/80 мм рт. ст.
- Если у больного имеется очень высокий риск развития сердечно-сосудистых осложнений, рекомендовано дополнительное назначение ацетилсалициловой кислоты и препаратов, снижающих уровень холестерина.
- Лекарственную терапию у больных с артериальной гипертензией I и II степени при высоком или очень высоком риске развития сердечно-сосудистых заболеваний (ССЗ) необходимо начинать как можно быстрее
- При умеренном или низком риске следует тщательно контролировать АД и другие факторы риска ССЗ в течение нескольких недель или месяцев, используя немедикаментозные методы лечения.
- При недостаточном контроле АД после определенного периода немедикаментозного лечения показано назначение медикаментозной терапии в дополнение к мерам по изменению образа жизни.
Немедикаментозные методы лечения:
- изменение образа жизни
- отказ от курения
- ограничение употребления алкоголя
- снижение массы тела и повышение физической активности
- ограничение соли и коррекция диеты
Медикаментозная терапия (стратегия лечения):
Современное медикаментозное лечение артериальной гипертензии включает комбинацию двух и более препаратов в хорошо переносимых дозах:
- антагонисты кальция
- ингибиторы АПФ
- блокаторы к ангиотензину II
- диуретики (мочегонные препараты)
- b-адреноблокаторы
- альфа-адреноблокаторы
- Лечение гипертонической болезни — препараты
Калибабчук Игорь АнтоновичЗаведующий кардиологическим отделением Инновационного сосудистого центра. Применяет самые современные технологии в лечении ИБС: Стенокардии, Хронической сердечной недостаточности, в лечении Артериальной гипертонии, нарушений ритма и проводимости сердца. Регулярно проходит курсы усовершенствования по основной профессии. регулярно участвует во Всероссийских и международных конференциях и симпозиумах.Записаться на приём Здравствуйте! Для начала наши врачи проводят омотр пациента, выполняют УЗИ вен. Определяются с объемом операции и дают направление на анализы, ЭКГ и осмотр терапевта. Исходя из результатов вышеперечисленного решаем возможно ли проведение операции или нет. Зачастую возможно. ДОБРЫЙ ВЕЧЕР ДОКТОР !!! Я ФЕДОТОВА ИРИНА МИХАЙЛОВНА ДИАГНОЗ ЛИМФООДЕМА ХОТЕЛА СПРОСИТ У ВАС МОЖНО ЛИ ПРОЙТИ КУРС РЕАБИЛИТАЦИИ ЛИМФОДРЕНАЖ С НАЛ…Появилась сухая трофическая язва на голени, появилась на 3 месяц после операции, аорто-общебедренного шунтирования.Врачи поставили крест на ноге хотят… Лечение критической ишемии мы проводим в нашем стационаре в г. Клин Московской области. Вам надо связаться с главным врачом клиники согласно правилам http://gangrena.info/contact/stacionar/ Пришлите данные в разделе «Переписка с доктором» (доступна после регистрации на сайте) или по почте klinmed@yandex.ru В Инновационном сосудистом центре консультируют опытные врачи кардиологи. Платный прием кардиолога — это не только осмотр, но и полноценная диагностика — от электрокардиографии до коронарографии. Открытие кардиологического приёма в Псковской области сделало доступным наш высокотехнологичный кардиоцентр для жителей этих областей. В нашей клинике выполняются многие кардиологические эндоваскулярные вмешательства при ИБС,запись нарушений ритма, лёгочной гипертензии.Объем диагностических и лечебных мероприятий гражданину определяет лечащий врач. Медицинская документация оформляется и ведется в соответствии с требованиями нормативных правовых актов. Профилактические, санитарно-гигиенические, противоэпидемиологические мероприятия назначаются и проводятся при наличии соответствующих медицинских показаний. При состояниях, угрожающих жизни, или невозможности оказания медицинской помощи в условиях медицинской организации больной направляется на следующий этап медицинской помощи.Врач кардиолог — это специалист по терапевтическому лечению заболеваний сердца и сосудов. Консультация кардиолога является первым этапом диагностики заболеваний сердца. При осмотре кардиолог установит первичный диагноз и может назначить необходимые дополнительные обследования. Установив диагноз, кардиолог назначит адекватную медикаментозную терапию, немедикаментозные методы лечения или хирургическое вмешательство. Рейтинги кардиологов зависят от их знаний и практического опыта. Доктор клиники ЧКВ или стационара обычно знает, куда можно направить пациента в сложном случае и умеет значительно больше, чем тот, который вёл приём только в поликлинике.Инновационный сосудистый
центрhttps://angioclinic.ru/
Гипертоническая болезнь. Артериальная гипертензия. Какой врач лечит гипертонию
Гипертония (гипертоническая болезнь) – это устойчивое повышение артериального давления, при котором требуется постоянный контроль за своим здоровьем, а также своевременное прохождение лечения. В противном случае повышается риск развития опасных заболеваний и даже смерти.
Сосудистая система человека – это транспортная сеть, в которой транспорт – кровь – находится в непрерывном движении. Чтобы кровь двигалась, она должна находиться под давлением. Давление создаётся за счет сокращения сердечной мышцы, в результате которого в артерии с каждым ударом сердца вбрасывается новая порция крови.
Именно поэтому при измерении давления регистрируются два значения: в момент сокращения и в расслабленном состоянии. Большее (верхнее) значение называется систолическим давлением (систола – по-гречески «сокращение»), меньшее (нижнее) значение — диастолическим (диастола – «расширение»). В норме верхнее значение должно быть около 120-140 мм рт. ст.
, нижнее – около 70-80 мм рт. ст. Для молодых людей нормальными являются более низкие показатели, для лиц старше 40 лет – более высокие. Если измерение давления показывает значения, которые выше указанных, то такое давление следует считать повышенным.
Устойчивое повышение давление называется артериальной гипертензией, при этом пациенту ставится диагноз гипертония (гипертоническая болезнь).
Есть вопросы?
Оставьте телефон – и мы Вам перезвоним
Причины гипертонии
Кровяное давление постоянно колеблется, и наш организм хорошо приспособлен к таким колебаниям. Стенки сосудов, по которым движется кровь, эластичны, и при повышении давления они растягиваются. В результате давление нормализуется.
Также при повышении давления кровь из артериальных сосудов уходит в капилляры. То есть в организме есть действенный механизм нормализации давления. Гипертония развивается тогда, когда по каким-то причинам этот механизм перестаёт действовать.
На вопрос, почему возникает гипертония, у современной медицинской науки точного ответа пока ещё нет. Однако выделяется ряд факторов, способных приводить к устойчивому повышению артериального давления. Это:
- избыточный вес (ожирение);
- сахарный диабет;
- курение, злоупотребление алкоголем;
- высокий уровень адреналина в крови (в том числе, в результате переживаемых стрессов);
- атеросклероз (прежде всего, атеросклероз аорты);
- заболевания почек;
- заболевания щитовидной железы;
- прием некоторых лекарственных препаратов (в т.ч. гормональных контрацептивов).
Риск развития гипертонии увеличивается с возрастом. Гипертония у молодых людей во многих случаях объясняется заболеваниями почек или дефицитом магния в организме.
Стадии и осложнения гипертонии
Артериальная гипертензия приводит к повышенной нагрузке на сердце, сосуды, почки. Гипертония может стать причиной таких заболеваний и патологий, как:
- сердечная недостаточность, инфаркт миокарда;
- нарушения мозгового кровообращения (ишемические или геморрагические инсульты);
- нефросклероз, почечная недостаточность;
- ухудшение зрения (в результате нарушений кровообращения в сетчатке).
Поэтому тем, кто находится в группе риска развития заболевания, а также тем, у кого гипертония уже диагностирована, необходимо следить за своим состоянием и регулярно производить измерение артериального давления.
Рекомендуется следующая методика измерения давления. Давление измеряется в положении сидя, после пятиминутного отдыха. Измерение проводится три раза подряд, в расчет берутся самые низкие величины.
В зависимости от выявленного давления, различают три стадии гипертонии.
Гипертония I-й стадии характеризуется подъемами артериального давления в пределах 160-180/95-105 мм рт. ст.
Гипертония II-й стадии диагностируется при давлении в пределах 180-200/105-115 мм рт. ст.
Гипертония III-й стадии – это тяжелое патологическое состояние, при котором регистрируется артериальное давление в пределах 200-230/115-130 мм рт. ст. Самостоятельно, без медицинской помощи, такое давление нормализоваться уже не может.
Симптомы гипертонии
Повышенное артериальное давление может проявляться в виде таких симптомов, как:
- слабость;
- головокружение;
- головные боли;
- снижение работоспособности.
Однако эти симптомы могут восприниматься человеком просто как признаки утомления. К тому же на первой стадии гипертония может протекать бессимптомно.
Отдельно выделяется внезапное повышение давления – гипертонический криз, который также можно рассматривать как осложнение гипертонической болезни. При гипертоническом кризе происходит резкое нарушение кровообращения в наиболее важных органах – головном мозге, сердце, почках. Симптомами гипертонического криза являются:
Симптомы гипертонии I-й стадии
Возможны подъемы артериального давления в пределах 160-180/95-105 мм рт. ст. После отдыха давление обычно нормализуется. Дополнительных симптомов может не быть, однако могут наблюдаться шум в ушах, тяжесть в голове, слабые головные боли, плохой сон, снижение работоспособности, иногда – головокружение и кровотечения из носа.
Симптомы гипертонии II-й стадии
Давление повышается до значений в пределах 180-200/105-115 мм рт. ст. При этом повышение давления оказывается более устойчивым, чем в случае I-й стадии. Гипертония II-й стадии проявляется головными болями и стенокардией, следует ожидать также головокружения и гипертонические кризы. Снижается кровоснабжение, головного мозга, почек и сетчатки. Возможны инсульты.
Симптомы гипертонии III-й стадии
Артериальное давление регистрируется в пределах 200-230/115-130 мм рт. ст. При таком давлении вероятность инфарктов и инсультов значительно возрастает. В деятельности сердца, головного мозга и почек происходят необратимые изменения.
Методы диагностики гипертонии
Гипертония диагностируется на основании измерения артериального давления. Для диагностики может быть использован метод суточного мониторирования артериального давления (СМАД).
Большое значение имеет установление причины, вызвавшей повышение давления. Без устранения причины лечение гипертонии не может быть достаточно эффективным. В целях установления причины артериальной гипертензии, а также для установления степени повреждения внутренних органов, проводятся различные инструментальные и лабораторные исследования.
Эхокардиография
Эхокардиография при гипертонии даёт врачу информацию о патологических процессах в сердце пациента.
На первой стадии заболевания эхокардиография показывает увеличение скорости сокращения стенок левого желудочка, при этом размеры полостей и толщина стенок сохраняются в пределах нормы.
На более поздних стадиях можно увидеть расширение левого желудочка, сопровождающееся снижением его сократительной способности.
Подробнее о методе диагностики
Лабораторная диагностика
Обследование при гипертонии включает в себя проведения лабораторных исследований. Потребуется сделать анализы крови – общий и биохимию (анализы на уровень креатинина, калия, холестерина и глюкозы в крови), а также общий анализ мочи. Могут быть назначены и другие исследования.
Записаться на диагностику
Методы лечения гипертонии
Основная цель лечения гипертонии – снизить риск развития наиболее опасных осложнений (инсульт, инфаркт миокарда, хроническая почечная недостаточность и нефросклероз). С этой целью предпринимаются меры по снижению артериального давления до нормального уровня и снижению уязвимости органов-«мишеней».
Больному необходимо настраиваться, что противогипертоническая терапия будет проводиться пожизненно. Курс лечения на II-й и III-й стадии заболевания обязательно включает медикаментозную терапию. Лечение гипертонии I-й стадии может не требовать медикаментозных средств, а ограничиваться лишь методами немедикаментозной терапии.
В любом случае, немедикаментозная терапия при гипертонии очень важна.
Больному гипертонией следует регулярно измерять давление и соблюдать все предписания лечащего врача.
Какой врач лечит гипертонию
Лечением гипертонии занимается врач-кардиолог. Также лечение гипертонии может осуществлять врач общей практики (терапевт или семейный врач), который часто обнаруживает повышенное давление при обращении к нему с жалобами на плохое самочувствие.
Медикаментозная терапия
Лекарственные препараты должны подбираться врачом, который делает это с учетом индивидуальных особенностей каждого пациента.
Изменение образа жизни
Прежде всего, необходимо:
- отказаться от курения;
- исключить или снизить употребление алкоголя;
- постараться снизить вес до нормы;
- снизить потребление соли до 5 г/сутки;
- обеспечить регулярные физические нагрузки. Наиболее полезны ходьба, плавание и лечебная гимнастика;
- повысить свою стрессоустойчивость;
- оптимизировать питание (есть больше зелени, фруктов, продуктов, имеющих значительное содержание калия, кальция и магния, и, наоборот, уменьшить употребление растительных жиров и белковой пищи). Питаться следует регулярно.
Фото и видео галерея
Все заболевания
Случаи из практики
В амбулаторию обратился 47-летний мужчина. Во время сдачи анализа крови у пациента было зафиксировано повышенное артериальное давление (АД)…
Читать полностью
Гипертоническая болезнь: лечение, симптомы, факторы риска, осложнения, профилактика и диагностика
Одной из ключевых задач при борьбе с недугом является понижение артериального давления, а также предотвращение развития возможных осложнений.
Для этого назначается комплексное лечение, за результатами которого необходимо тщательно следить.
Также важно регулярно посещать лечащего врача, проводить коррекцию назначенной схемы терапии в случае необходимости. При выраженных симптомах гипертонии назначаются:
- антагонисты кальция;
- альфа-адреноблокаторы;
- бета-адреноблокаторы;
- диуретики;
- мочегонные препараты.
- Различные группы лекарств позволяют снизить уровень жидкости в организме, расширить сосуды, нормализовать сердечный ритм и др. Для лечения заболевания на любой стадии также необходимо:
- соблюдать калиево-магниевую диету;
- отказаться от курения, алкоголя;
- бороться с избыточным весом;
- заниматься лечебной гимнастикой;
- соблюдать врачебные рекомендации.
Важное место в терапии недуга занимает коррекция режима питания. Следует полностью отказаться от вредных привычек, жирных, жаренных, острых и соленых блюд. Положительное воздействие оказывает пища, богатая на калий и магний, в частности, морепродукты. Питание должно быть дробным и сбалансированным.
Факторы риска гипертонической болезни
Несмотря на то, что существует немало причин, провоцирующих развитие артериальной гипертонии, также есть ряд факторов риска, которые относятся к внешним предрасполагающим условиям.
Так, наиболее часто диагностируемая причина прогрессирования недуга — продолжительное нервное перенапряжение.
Сюда относятся частые стрессы на работе (ответственная должность), сильные переживания, связанные, например, с потерей близких людей, депрессивное состояние и т.д. Среди иных возможных причин есть:
- гиподинамия;
- злоупотребление алкоголем;
- курение;
- прием наркотических средств;
- нерациональное питание.
Многие случаи диагностирования гипертонии выявляют человеческий фактор как толчок для развития заболевания.
Именно поэтому на первых его стадиях пациенту рекомендуется уменьшить негативное воздействие на свой организм, а в случае отсутствия желаемого улучшения уже назначают медикаментозную терапию.
Главным источником проблем с сердечно-сосудистым аппаратом по-прежнему остаются стрессы, поэтому это первое, чего нужно избегать для предотвращения недуга.
Профилактика гипертонической болезни
Меры по предупреждению заболевания немного отличаются для людей, у которых ранее не диагностировалась гипертония, и для тех, кто живет с данным диагнозом.
Для первой категории профилактика заключается в исключении факторов риска, описанных выше. Для второй ключевое место занимает предотвращение гипертонических кризов.
Не зависимо от возраста и стадии болезни следует придерживаться нескольких простых правил:
- заниматься умеренными физическими нагрузками;
- придерживаться гипохолестериновой диеты;
- избегать психологических нагрузок;
- самостоятельно контролировать уровень давления;
- проходить плановую проверку у врача;
- вовремя обращаться за медицинской помощью;
- больше гулять на свежем воздухе.
При систематическом повышении артериального давления пациенту рекомендуется приобрести тонометр для регулярного измерения и контроля показателей. Таким образом, больной может отслеживать периоды всплесков АД, и вовремя принимать соответствующие меры. Зная, что может стать причиной гипертонической болезни человека, ее гораздо легче предупредить.