Синдром грушевидной мышцы является одной из самых частых причин упорного болевого синдрома. Его признаки имеются более чем у половины пациентов с дорсопатиями пояснично-крестцового отдела. Но зачастую этот синдром остается своевременно не диагностированным, что существенно затягивает сроки лечения и приводит к назначению значительного количества разнообразных препаратов.
В чем суть синдрома
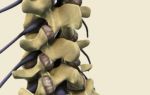
Синдром грушевидной мышцы относится к компрессионно-ишемическим туннельным невропатиям. Его ключевые проявления обусловлены сдавливанием ствола седалищного нерва и идущих с ним сосудов в так называемом подгрушевидном отверстии (пространстве). И в качестве основного фактора компрессии при этом выступает спазмированная и измененная грушевидная мышца.
Парное подгрушевидное отверстие располагается в ягодичной области и является нижней частью большого седалищного отверстия таза. Анатомически оно имеет щелевидную форму и ограничивается крестцово-бугристой связкой, нижним краем грушевидной мышцы (m. piriformis) и верхней близнецовой мышцей (m.
gemellus superior). Через подгрушевидное отверстие из полости таза в глубокое ягодичное пространство выходят седалищный нерв, задний кожный нерв бедра, нижний ягодичный и срамной (половой) сосудисто-нервные пучки. Они имеют фасциальные футляры, но не способны противостоять внешней компрессии.
Патологическое стойкое сокращение грушевидной мышцы сопровождается утолщением ее брюшка, что приводит к существенному сужению подгрушевидного отверстия.
Проходящие в нем сосуды и нервы при этом прижимаются к костной основе и крестцово-остистой связке, что и является причиной появления основных симптомов.
При этом наибольшую клиническую значимость имеет компрессия ствола седалищного нерва. Именно невропатия и является причиной обращения пациентов к врачу.
Седалищный нерв может проходить и через толщу брюшка грушевидной мышцы. Его компрессия при таком нечасто встречающемся анатомическом варианте обычно не сочетается со cдавливанием других сосудисто-нервных пучков в подгрушевидном пространстве.
Этиология
Синдром грушевидной мышцы по механизму развития может быть первичным и вторичным, когда мышечно-тонический синдром возникает вследствие других патологических состояний. На долю вторичных нарушений приходится более 80% клинических случаев.
В качестве причины развития синдрома грушевидной мышцы могут выступать:
- Длительное сохранение нефизиологической позы с асимметричной перегрузкой тазово-подвздошной группы мышц. Это возможно при неправильно организованном рабочем месте, вынужденном положении конечностей и таза в случае их неграмотной фиксации после травм. Спазм грушевидной мышцы также часто развивается при анталгической позе в случае вертеброгенного корешкового синдрома.
- Травмы пояснично-крестцовой и тазовой областей, приводящие к растяжению или повреждению (надрыву) грушевидной мышцы или к формированию компрессирующей гематомы.
- Вертеброгенная патология (остеохондроз с поражением пояснично-крестцового отдела, опухоли позвоночника и паравертебральных структур, поясничный стеноз и другие пояснично-крестцовые дорсопатии). При этом спазм грушевидной мышцы является проявлением мышечно-тонического синдрома и может иметь рефлекторную или корешковую природу.
- Сакроилеит любой этиологии.
- Синдром скрученного и кососкрученного таза различного происхождения. Он может возникать при разной длине конечностей (в случае отсутствия достаточной ортопедической коррекции), S-образном сколиозе, патологии тазобедренных суставов.
- Перетренированность мышцы, развивающаяся вследствие нерациональных избыточных нагрузок на ягодичную мышечную группу и отсутствия периода отдыха между силовыми тренировками.
- Оссифицирующий миозит.
- Инфекционно-воспалительные заболевания органов малого таза, приводящие к рефлекторному спазму мышцы. Наиболее вероятная причина – гинекологическая патология.
К нечасто встречающимся причинам синдрома грушевидной мышцы относят технически неправильно проведенную внутримышечную инъекцию, переохлаждение.
Патогенез
Спазм мышцы сопровождается не только ее укорочением и утолщением, хотя именно это и приводит к сужению подгрушевидного отверстия с компрессией нервов и сосудов. Большое значение имеют и другие патологические изменения.
В патологически напряженной мышце возникают множественные микроповреждения волокон и накапливаются недоокисленные продукты обмена.
В ответ на это начинают продуцироваться медиаторы воспаления, повышается проницаемость мелких сосудов, развивается асептическое воспаление и индурация тканей.
В этот процесс нередко вовлекаются и мышцы тазового дна, что может усугубить болевой синдром и стать причиной легкой сфинктерной дисфункции.
Кроме того, медиаторы воспаления способствуют локальным изменениям в оболочке седалищного нерва, усиливая проявления его компрессионной невропатии.
Клиническая картина
Основным признаком синдрома грушевидной мышцы является стойкая и зачастую резистентная к лечению боль. Она имеет несколько патогенетических механизмов и обычно сочетается с другими клиническими проявлениями. При этом болевой синдром в 2/3 случаев дебютирует с люмбалгии (боли в пояснице), которая в течение 2 недель трансформируется в ишиалгию (боли, связанные с поражением седалищного нерва).
Синдром грушевидной мышцы складывается из нескольких групп симптомов:
- Локальные – связанные непосредственно со спазмом грушевидной мышцы. Их выявление позволяет провести дифференциальную диагностику между синдромом грушевидной мышцы и вертеброгенным болевым синдромом.
- Нейропатические – связанные с компрессией седалищного нерва. Сюда входят характерная ишиалгия, чувствительные, вегетативные и двигательные нарушения в нижней конечности на стороне спазма грушевидной мышцы.
- Сосудистые симптомы – обусловленные сдавливанием ягодичной артерии и других сосудов, проходящих в подгрушевидном отверстии.
Спазмированная мышца дает постоянную боль в ягодично-крестцовой области тянущего, ноющего, тягостного мозжащего характера.
Некоторые пациенты в качестве места наибольшей болезненности указывают зоны крестцово-подвздошного сочленения и тазобедренного сустава, что может привести к неправильному диагностическому поиску.
Ходьба, приведение бедра, попытка положить ногу на ногу, приседание на корточки сопровождаются усилением неприятных ощущений. А некоторому уменьшению боли способствует умеренное разведение ног в положении лежа или сидя. Но полностью избавиться от связанного со спазмом дискомфорта не удается.
Такая боль дополняется ишиалгией. При этом пациенты отмечают прострелы и постоянные мозжащие ощущения по задней поверхности бедра, сопровождающиеся чувством зябкости или жжения, ощущением онемения или одеревенения, ползанья мурашек.
Боль из-за компрессии седалищного нерва может также локализоваться в зоне иннервации его основных ветвей – большеберцового или малоберцового нервов.
При этом пациенты могут жаловаться на неприятные ощущения в голени и стопе, усиливающиеся при изменении погоды, ходьбе, в стрессовых ситуациях.
К двигательным проявлениям синдрома грушевидной мышцы относят парезы мышц голени и стопы. Их локализация и комбинация зависят от того, какие волокна седалищного нерва подверглись компрессии. При тяжелой нейропатии возможно даже появление «болтающейся», «конской» или «пяточной» стопы.
Сосудистый компонент синдрома грушевидной мышцы – это, в первую очередь, перемежающаяся хромота. Причем она связана не только с компрессией артерий в подгрушевидном пространстве, как полагали ранее.
Основную роль в развитии такой преходящей ишемии играет спазм артерий среднего и мелкого калибра, обусловленный поражением постганглионарных симпатических волокон в составе седалищного нерва.
Кроме перемежающейся хромоты, появляется онемение и похолодание пальцев на стопе, побледнение кожи ноги.
Возможны и дополнительные симптомы, например, дисфункция сфинктеров уретры и прямой кишки. Она связана с вторичным спазмом мышц тазового дна. При этом появляются паузы перед началом мочеиспускания, неприятные ощущения при дефекации, диспареуния (дискомфорт и боль в гениталиях при половом акте).
Диагностика
Обследуя пациента, врач проводит ряд тестов, позволяющих заподозрить синдром грушевидной мышцы.
Диагностика синдрома грушевидной мышцы складывается из данных физикального осмотра и результатов дополнительных инструментальных методов исследования.
Ключевыми признаками этого синдрома являются:
- Определяемая пальпаторно под толщей ягодичных мышц болезненная, плотная, тяжеобразная грушевидная мышца. Ее состояние может быть оценено также при трансректальном исследовании.
- Болезненность в зонах прикрепления грушевидной мышцы – по верхневнутренней области большого вертела и нижней части крестцово-подвздошного сочленения.
- Положительный симптом Фрайберга – появление боли при вращении вовнутрь согнутого бедра.
- Положительный симптом Битти (Беатти) – появление боли при попытке поднять колено, лежа на здоровом боку.
- Положительный симптом Пейса – болезненность при сгибании, аддукции и внутренней ротации бедра. Его называют также САВР-тестом.
- Положительный тест Миркина, для проведения которого пациента просят медленно наклоняться вперед из положения стоя без сгибания коленей. Надавливание на ягодицу в зоне проекции выхода седалищного нерва из-под грушевидной мышцы приводит к появлению боли.
- Положительный симптом Бонне-Бобровниковой – боль при пассивном приведении и ротации внутрь бедра.
- Положительный симптом Гроссмана (спазматическое сокращение ягодичных мышц при поколачивании по верхнекрестцовым и нижнепоясничным остистым отросткам).
- Появление боли по ходу седалищного нерва при поколачивании по ягодице.
В качестве диагностического теста используют также инъекцию новокаина в толщу грушевидной мышцы. Значительное облегчение боли – признак, свидетельствующий о клинически значимом спазме.
Для дополнительного обследования пациента используют ЭМГ (для выявления нейропатических и миопатических компонентов), КТ/МРТ, рентгенографию. Но основная роль в повседневной диагностике синдрома грушевидной мышцы все же отводится клиническим тестам.
Принципы лечения
Лечение синдрома грушевидной мышцы включает медикаментозные и немедикаментозные меры. При вторичном мышечном спазме необходимо воздействовать на первичное заболевание, по возможности максимально корректируя его проявления.
Возможно также использование компрессов с димексидом, кортикостероидным препаратом и анестетиком. Их накладывают на 30 минут на ягодично-крестцовую область в проекции спазмированной мышцы и проходящего под нею ущемленного седалищного нерва.
Важными компонентами комплексной терапии являются также массаж, физиопроцедуры, мануальная терапия с использованием постизометрической и постреципроктной релаксации мышц, рефлексотерапия на основе иглоукалывания, вакуумной и лазерной акупунктуры.
Проводимые с помощью инструктора ЛФК упражнения направлены на расслабление грушевидной мышцы и одновременную активацию ее антагонистов.
Такие меры дополняют действие препаратов, позволяя сократить период лечения и избежать применения чрезмерно высоких доз средств с обезболивающим действием.
Источник: https://doctor-neurologist.ru/sindrom-grushevidnoj-myshcy-simptomy-i-lechenie
Синдром грушевидной мышцы: симптомы и лечение
- Психотерапевт высшей категории Олег Викторович
- 35788
- Дата обновления: Ноябрь 2019
Упорная боль в пояснице и около крестца является одним из признаков синдрома грушевидной мышцы.
Преимущественное количество больных с дорсопатиями страдают от данного заболевания, но, к сожалению, очень тяжело выявить его на начальной стадии, что значительно усугубляет клиническую картину и усложняет лечение. Еще один недостаток – сильная боль практически не поддается обезболивающим препаратам.
Синдром грушевидной мышцы характеризуется тем, что люмбалгия постепенно переходит в ишиалгию, на фоне чего снижается работоспособность человека, ухудшается его самочувствие.
Что это за синдром?
Причинами появления синдрома грушевидной мышцы могут стать чрезмерные тренировки и растяжения
Данная патология классифицируется как туннельная невропатия и характеризуется ишиалгией и компрессиями. Симптоматика развивается на фоне давления на седалищный нерв и пучок сосудов, которые проходят рядом с ним на участке, который называется подгрушевидным. Именно спазмированная грушевидная мышца приводит к компрессии волокон.
Данное щелевидное отверстие является парным и находится в малом тазу человека. По сути, это нижняя часть большой седалищной полости.
По краям отверстия соседствуют верхняя близнецовая мышца, крестцово-бугристая связка и грушевидная мышца (нижний её участок). Через последнюю из таза в ягодицы и конечности проходят сосуды и нервные волокна, седалищный нерв и задний кожный нерв.
Несмотря на то что все они находятся в закрытом фасциальном ложе (своеобразном вместилище), это не защищает их от сдавливания.
Когда грушевидная мышца сокращается по причине воздействия патологических процессов, это приводит к тому, что её брюшко утолщается, перекрывая просвет подгрушевидного пространства.
Нервные и сосудистые волокна, проходящие через него в конечность, прижимает к тазовым костям и крестцово-остистой связке, что и приводит к проявлению симптомов синдрома.
В клинической картине ярче всего проявляется именно сдавливание седалищного нерва, из-за чего пациенты и обращаются к доктору.
Причины нарушения
Схема развития синдрома грушевидной мышцы может иметь первичный и вторичный характер. Последний выявлен у более чем 85% больных. Выделяют следующие причины развития патологии:
- Пациент продолжительное время находится в неестественной позе, создавая деструктивную нагрузку на тазово-подвздошную группу мышц. Это может происходить из-за неестественного положения конечностей или спины во время работы, или если доктор неверно зафиксировал конечность после травмы. Анталгическая поза также может стать причиной спазма (это такое положение тела, при котором болевые ощущения сведены к минимуму). Больные принимают такую позу при защемлении спинно-мозговых корешков.
- При травмах малого таза поясницы или крестца. Речь идет о таком воздействии, которое приводит к растяжению грушевидной мышцы, надрыву или сдавливающей гематоме.
- Вертеброгенные патологические процессы. Это комплекс различных дорсопатий спины, к примеру, остеохондроз в пояснице или крестцовом отделе, сужение просветов полых структур или опухоли позвоночника.
- Патология воспалительного характера в крестцово-подвздошном сочленении, которая может распространяться и на окружающие сустав мягкие ткани. Такая болезнь называется сакроилеитом.
- При синдроме кососкрученного и скрученного таза, который может развиваться на фоне S-образного сколиоза, из-за разной длины конечностей, которая не была откорректирована ортопедически, при различных патологиях тазобедренных сочленений.
- Если больной перетренировал мышцы нерациональными чрезмерными нагрузками на ягодицы, а также из-за отсутствия правильного режима “тренировка-отдых” во время занятий.
- Инфекционные поражения органов таза, чаще всего гинекологические патологии, которые приводят к воспалительным процессам. Нередко они становятся причиной спазма мышц ягодичной группы.
- При воспалительном процессе, сопровождающемся отложением кальциевых солей и окостенением мышечной ткани.
Переохлаждение тазовой области или неправильно осуществленная внутримышечная инъекция очень редко становятся причиной синдрома грушевидной мышцы. Но об этом обязательно следует упомянуть на приеме у доктора.
Симптомы
Симптомы заболевания зависят от того, что именно было подвержено сдавливанию: сосуды, отвечающие за поставку питательных элементов в артерию, или сам нерв
Стойкая боль, не поддающаяся устранению, – основной симптом синдрома. Часто она сочетается с иными элементами клинической картины и имеет несколько связанных между собой механизмов возникновения. В большинстве случаев болевой синдром зарождается в пояснице и уже за пару недель опускается в ягодицы – превращается в ишиалгию.
Ишиалгия – постоянный спутник болезненных ощущений такого рода. Пациенты указывают на прострелы и непрекращающуюся тупую боль по задней поверхности бедра. При этом могут возникать ощущения холодка или жжения, онемения, “мурашек”.
Все проявления синдрома грушевидной мышцы классифицируют и распределяют в 3 группы:
- Локальные. Они возникают именно на фоне СГМ.
- Нейропатические. Симптоматика этой группы связана с компрессией седалищного нерва. Здесь можно выделить ишиалгию, нарушения двигательных функций или вегетативных, а также чувствительности некоторых зон конечности.
- Сосудистые. Возникают по причине сдавливания сосудистого пучка, который проходит рядом с седалищным нервом.
При мышечном спазме пациента постоянно сопровождает боль в области ягодиц и крестца. Её описывают как ноющую, тянущую, тупую. Неприятные ощущения усиливаются во время ходьбы, приседания на корточки, при попытке занять позу “нога на ногу”.
Некоторые пациенты ошибочно локализуют боль в крестцово-подвздошном суставе и зоне около него, что затрудняет постановку диагноза. Облегчить болевой синдром можно, разведя в стороны ноги, в положении сидя или лежа.
Но полностью избавиться от него не получится.
Также неприятные ощущения могут проявляться в месте разветвления нерва – в зоне малоберцового или большеберцового нерва. В таком случае больные указывают на болезненность в стопе и голени. Симптомы и лечение синдрома грушевидной мышцы взаимосвязаны.
Могут наблюдаться и другие проявления, например, нарушение работы сфинктеров уретры и прямой кишки, что связано со вторичным спазмом мышц тазового дна. Это происходит в виде задержек при мочеиспускании, неприятных ощущений во время походов в туалет, дискомфорта в процессе полового акта.
Осложнения
Если больной не обращается за квалифицированной помощью и предпочитает терпеть боль или устранять её обезболивающими препаратами, то рискует получить одно из таких осложнений:
- нарушение нормального функционирования мышц ног;
- проблемы и болезни с органами малого таза;
- дистрофические процессы в суставах и связках.
Диагностика синдрома грушевидной мышцы
Магнитно-резонансная томография является дополнительным способом диагностирования заболевания
Диагноз устанавливается после осмотра пациента, составления полной клинической картины, клинических тестов и инструментальных методов исследования. Для подтверждения или опровержения наличия синдрома грушевидной мышцы проводятся следующие манипуляции:
- Проводится пальпация грушевидной мышцы под ягодичными мягкими тканями. Иногда требуется трансректальное исследование для определения её состояния.
- Прощупывается зона крепления мышцы к крестцово-подвздошному сочленению и по внутренней области большого вертела. В случае её спазмирования будет ощущаться болезненность в этих точках.
- При поколачивании ягодичной зоны проявляется боль по ходу седалищного нерва.
- Пациент ложится на здоровый бок и поднимает противоположное колено. Если при такой манипуляции возникает боль, то свидетельствует о спазме (симптом Битти).
- Больного просят наклониться вперед, не сгибая при этом колени, затем доктор надавливает на ягодицу в зоне проекции выхода седалищного нерва из подгрушевидного отверстия (тест Миркина).
Доктор может предложить в качестве дополнительной меры диагностики синдрома грушевидной мышцы ввести инъекцию новокаина в толщу мышцы. Облегчение болевого синдрома – признак, что она была спазмирована.
В качестве дополнительных диагностических методов могут быть использованы ЭМГ, МРТ, рентгенография, но клинические тесты являются основным инструментом для постановки диагноза. Ниже рассмотрено, как лечить синдром грушевидной мышцы.
Лечение синдрома грушевидной мышцы
Терапия включает в себя медикаментозные и немедикаментозные меры. Если синдром имеет вторичную природу, то важно сперва провести лечение первичного заболевания.
Препараты
Основными направлениями консервативной терапии являются купирование болевого синдрома и снятие мышечного спазма
Больному назначаются лекарственные средства следующих групп:
- НПВС;
- миорелаксанты;
- лекарства, улучшающие микроциркуляцию;
- анальгетики.
Если болевой синдром характеризуется яркой выраженностью и приводит к двигательным нарушениям, доктор назначает лечебную блокаду. При этом в спазмированную мышцу вводится анестетик.
Для блокад часто применяют глюкокортикостероиды с двухфазным (быстрым и пролонгированным) действием. Это позволяет уменьшить степень отека и воспалительного процесса.
Компрессы
Для проведения лечения местно назначаются компрессы на основе кортикостероидного препарата, димексида и анестетика. Накладывать их можно не дольше чем на полчаса на крестцовый отдел и ягодицы, затрагивая часть седалищного нерва.
Физиопроцедуры
Устранение спазма в грушевидной мышце осуществляется следующими способами:
- прогревание УВЧ;
- парафиновые процедуры;
- ультразвуковое воздействие;
- электрофорез.
Важно! Лечение синдрома грушевидной мышцы должно проводиться комплексно, потому следует выполнять все предписания доктора, не пренебрегая физиопроцедурами.
Мануальная терапия, массаж и рефлексотерапия
Наряду с медикаментозными препаратами врачи назначают при синдроме грушевидной мышцы курс лечебного массажа, такой метод лечения наиболее эффективен на ранних стадиях болезни
Такие меры внешнего воздействия, как мануальная терапия с использованием различных методов релаксации мышц, рефлексотерапия (вакуумная или лазерная акупунктура, иглоукалывание) и массаж, являются очень важной частью терапии. Они позволяют усилить и закрепить действие медикаментов, избежать затяжного лечения и слишком высокой дозировки лекарств. Следует делать также специальные упражнения при синдроме грушевидной мышцы.
Народные методы
Лечение в домашних условиях синдрома грушевидной мышцы является альтернативной терапией, которая, как правило, направлена на устранение воспалительного процесса и болевого синдрома.
Она может усиливать эффект традиционного лечения, но не может заменять его, особенно при таком сложном синдроме. Перед использованием народных методов обязательно следует проконсультироваться с доктором.
Рекомендуют один из следующих рецептов:
- Взять 0,5 л винного спирта и 50 г цветков конского каштана. Настаивать сутки в темном месте. Делать компрессы на всю ночь. Курс лечения – 10 дней.
- К тройному одеколону добавляют настойку боярышника, валерианы, настойку красного перца и растолченные таблетки анальгина. Состав оставить на сутки в темном прохладном месте. Втирать в больную мышцу 3 раза в сутки.
- Взять цветки календулы, калины и чабреца в равных количествах. Сбор в количестве 2 ложек залить стаканом кипятка и настаивать 1 час. Принимать по 1/3 стакана перед едой.
Не рекомендуется использовать один и тот же рецепт дольше месяца. Установлено, что организм привыкает к действию лекарственных растений и прекращает реагировать на них. В некоторых случаях могут проявиться и побочные эффекты или личная непереносимость. Тогда использование народного метода следует прекратить и обратиться к доктору.
Источник: https://mozg.expert/sindromy/sindrom-grushevidnoy-myshtsy/
Синдром грушевидной мышцы — профилактика, симптомы и лечение
Привет, ребята! Сегодня разберем больше медицинскую тему, которая является актуальной для занимающихся бодибилдингом и фитнесом.
Если вы на протяжении долгого времени чувствуете боли в пояснице, в области бедер, или ягодиц, которые сопровождаются онемением, то все это может вызвать одна неприятная болезнь, которая будет подробно разобрана в этой статье. А речь здесь пойдет про синдром грушевидной мышцы лечение, профилактика и причины появления недуга.
От данного недуга никто не застрахован. Она может возникать от очень многих факторов: начиная от изнурительных тренировок в тренажерном зале, проблем со спиной и заканчивая неправильной инъекцией лекарства. Ему могут подвергаться как взрослые люди, так и подростки. От пола эта болезнь не зависит, поэтому встречается у всех.
Причины возникновения
Синдром грушевидной мышцы – это болевой синдром, который вызван ущемлением седалищного нерва, происходит из-за спазмов в грушевидной мышце. Эта мышца обладает треугольной формой, и находиться в тазобедренной области, в районе ягодиц. Основная её функция это отведение бедра и возвращение его в исходное положение.
Самые частые и распространённые причины, по вине которых происходит это заболевание, следующие:
- Был травмирован позвоночник;
- Организм подвергся переохлаждению;
- Неправильно поставленный укол;
- Растяжение;
- Возникновение опухолей в позвоночнике;
- Болезни внутренних органов;
- Стеноз поясницы;
- Радикуолапатия (То-есть воспаленные или зажатые корешки в спинном мозге);
- Заболевания гинекологического характера;
- Слишком большие физические нагрузки;
- Тело находиться в неудобном положении на протяжении длительного времени.
Симптомы
Обнаружение этого недуга часто вызывает проблему, в особенности если боль отдает по разным местам, и имеет различные болевые характеристики, при движении и в спокойном состоянии.
При синдроме грушевидной мышцы, боль может отдавать по всей области ягодиц, а также уходить в область паха, голеней, и находящихся рядом частей берда. На самом деле понять что это именно синдром грушевидной мышцы можно не всегда, ведь болеть может одна часть тела, но отдает в другую, так как нервная система человека единая.
Хорошей новостью будет то, что вмешательство хирургов здесь не требуется, и операцию делать не придется. Симптомы заболевания могут быть следующие.
- Ноющая и тянущая боль. Обычно она проявляет себя при хождении, поднимании бедра, при приседаниях, или даже просто от неподвижного стояния на одном месте. При этом, боль может уменьшатся при лежании или сидении.
- Иногда в расслабленном состоянии, в мышцах ягодицы выделяется грушевидная мышца, и при напряжении, она становиться плотной. При прикосновении к ней появляются болевые ощущения.
- Ощущение боли при постукивании в определенной области ягодицы, а так же при простом пальцевом нажатии или скользящих движениях по ней.
- Напряжение в тазобедренной области, которое не проходит продолжительное время.Может появиться хромота.
- Ощущается постоянная усталость и уменьшается подвижность. Часто приходиться прилечь или присесть. После этого на время восстанавливается подвижность, но потом снова ухудшается.
- Боль, которая раздается по всей ноге. Обычно начинается с области таза и отдаётся в голень.
- Боли возрастают при температурных изменениях, изменениях в погоде, и при сильном стрессе.
- Происходит уменьшение чувствительности при касании. Ощущение зябкости в мышце.
- Неприятные ощущения в районе задней области голени, особенно после долгих пеших прогулок.
- При поднимании ноги и её отведении в разные стороны, появляется боль и не приятные ощущения.
Основные методы диагностики
Так как синдром грушевидной мышцы выявить порой очень не просто, то для его нахождения прибегают к следующим методам:
- При помощи ручного обследования;
- Рентгеновское обследование и использование радиоизотопного сканирования;
- Использование инъекции анестетических средств внутримышечно, для проведения обследования.
Лечение недуга
Самым лучшим и надежным способом для устранения этого недуга будет обращение к специалисту. Он определит, какая у вас степень болезни, и подберет наиболее правильное лечение. В противном случае болезнь может прогрессировать, и тогда ее лечение будет занимать уже гораздо больше времени.
Выделяют разные виды лечения:
- Метод мануальной терапии. Поможет вам укрепить ваши связи в позвоночных и двигательных зонах. Убирая все помехи, которые формируются между ними.
- Медикаментозное лечение.Производиться при помощи нестероидных противовоспалительных препаратов, миорелаксантов которые снимают перенапряжение мышц и способствуют их расслаблению, а также восстанавливают притоки к мышцам питательных веществ. А при сильных болевых ощущениях к применению рекомендованы различные препараты содержащие анальгетик.
- Физиотерапия. Её плюсом будет то, что она не токсична и безопасна для человека, который например, страдает аллергией.
- Профессиональный лечебный массаж. Отличное средство, которое устраняет болевые ощущения, и помогает в борьбе с процессами воспаления, улучшает тонус и эластичность мышц.
Рецепты народных средств
Этот вариант лучше всего рассматривать просто как дополнительный, который можно сделать дома. Вся суть такого лечения обычно сводиться к разогревающему эффекту, благодаря которому улучшается кровообращение и происходит противовоспалительное действие. Рецептов на самом деле большое множество, но здесь мы разберем для примера лишь несколько из них.
РЕЦЕПТ 1. Для этого вам понадобится по одному стакану (200 миллилитров) следующих продуктов: сок черной редьки, сок хрена, спирт. А так же одну столовую ложку соли и 100 грамм меда. Все это необходимо перемешать и настоять три дня. Дальше нужно растирать ей пораженные места, небольшим слоем, в течение одной недели.
РЕЦЕПТ 2. Для следующего рецепта нам понадобиться 100 гр. хрена, 300 гр. картошки, и ложку меда. Хрен с картошкой нужно измельчить, а затем добавить туда одну столовую ложку меда и сформировать консистенцию в виде лепешки. После чего обмотать ей пораженное место и укрыться чем-то теплым.
Профилактика болезни
В мерах профилактики рекомендуется:
- Избегать чрезмерно сильной нагрузки и напряжения при физической активности;
- Не нужно переохлаждать организм;
- Проходить профилактическую проверку у врачей хотя бы раз в несколько лет.
Так как эта болезнь может вызваться сильными силовыми нагрузками, в зону риска попадают люди, которые активно занимаются в тренажерном зале, особенно при силовых упражнениях на спину. Так как проблемы со спиной, напрямую связаны с синдромом грушевидной мышцы. Поэтому перед упражнениями, хорошенько разогревайте мышцы и связки.
Также отличным профилактическим и лечебным средством являются простые упражнения, которые можно делать в домашних условиях, они помогают тем что:
- Хорошо стимулирует кровообращение в пораженных болезнью частях;
- Растяжение зажатых мышц способствуют лучшему их расслаблению;
- Так же это хорошее психологическое расслабление, а это в свою очередь помогает избавиться от мышечного напряжения;
- Улучшит функционирование суставов;
- Положительным образом действует на позвоночник и поясницу, способствует укреплению вашего спинного корсета, и повышают подвижность суставов.
Но стоит учесть, что эта гимнастика носит все так же только дополнительный характер. Лучше будет ей пользоваться, когда вы уже проверились у доктора. Также не стоит их делать, если они вызывают у вас сильную боль.
Примеры профилактических упражнений:
1) ПОВОРОТЫ КОЛЕНЕЙ В СТОРОНЫ ЛЁЖА. Хорошенько растянитесь и лягте на спину. Затем руки нужно разместить в разные стороны, примерно на уровне плеч. Дальше следует согнуть ноги в коленях.
Следующим действием вдыхаем, и разворачиваем коленки в правую сторону. Дальше снова происходит поднятие колен в их первоначальное положение. Потом повторяем по такой же схеме в другую сторону.
Рекомендуемое количество повторов — 15.
2) ПОДТЯГИВАНИЕ КОЛЕНА К ГРУДИ ЛЁЖА. Для этого лягте на спину и согните здоровую ногу. Пятку больной ноги закиньте на здоровое колено. Обхватите руками здоровую ногу и начинайте подтягивать её к груди. Вы почувствуете растяжение больной мышцы. Если болят обе ноги, то можете просто подтягивать колени к груди поочередно также обхватив их руками.
3) «ПЯТКА НА КОЛЕНЕ» СИДЯ. Для начало вам необходимо сесть. Затем согните правую (если болит она) ногу. Далее сгибаем левую ногу и ставим пятку на правую коленку. Потом с заставленными за спиной ладонями в медленном темпе толкам руками корпус к левой ноге.
В этом упражнения главное избегать болевых ощущений, если они есть, то необходимо уменьшить сгибание правой ноги. Упражнение необходимо проделать 10-15 раз.
Отличное расслабляющее действие на грушевидную мышцу оказывает также поза голубя. Об этом в видео ниже:
Ну что, коллеги — на этом я заканчиваю эту статью. И как обычно в конце таких заметок про разные хвори — я желаю вам такого здоровья, чтобы меньше всем этим интересоваться. До встречи в более приятных статьях! Но если эта информация оказалась вам полезной — комментарии и «поделиться в соц сетях» никто не отменял.
Источник: https://pumping-effect.ru/zdorove/sindrom-grushevidnoj-myshcy.html
Лечение синдром грушевидной мышцы
Боль в пояснице, ягодичной области, в бедре, отдающая в ногу и сопровождающаяся онемением – все это описание проявления синдрома грушевидной мышцы. Где же находится эта мышца, и какую функцию она выполняет?
Грушевидная мышца – это мышца внутренней группы мышц таза, находится она под ягодичной мышцей, и ее основная функция – вращение бедер и ног.
Причины возникновения
Все причины этого заболевания разделяют на следующие основные группы – первичные и вторичные, или вертеброгенные и невертеброгенные.
Первичные подразумевают собой раздражителей самой грушевидной мышцы:
Вторичные причины не связаны с грушевидной мышцей напрямую, однако все равно приводят к ее заболеванию. К ним относятся воспаление органов малого таза, аномалии и заболевания соединительных тканей суставов крестцово-подвздошной области.
Синдром грушевидной мышцы, симптомы и лечение
Симптоматика воспаления
Синдром сопровождается признаками, которые можно распределить по трем разным группам:
- локальные (т.е. симптомы, непосредственно характеризующие спазм грушевидной мышцы);
- симптомы сдавливания седалищного нерва;
- признаки компрессии артерий и сосудов.
К локальным признакам относятся:
- тянущие, ноющие боли в ягодицах;
- отдача болей в тазобедренный и крестцово-подвздошный суставы;
- усиление боли при долгом стоянии, в полуприсяде или при ходьбе;
- при пальпации в расслабленном состоянии явно прощупывается напряжение грушевидной мышцы, при надавливании возникает резкая боль (симптом Бонне-Бобровниковой);
- постукивание по грушевидной мышце вызывает боли на задней поверхности ноги (симптом Виленкина);
- в лежачем положении боль ослабевает;
- другие мышцы тазового дна тоже напряжены.
При ущемлении седалищного нерва пациенты обычно жалуются на тупые боли, чувство жжения или одеревенения. Нередко болевые ощущения усиливаются при стрессе или резкой смене погоды. Ахиллов рефлекс снижается, болит задняя часть голени.
При компрессии сосудов и артерий кожа на ноге пациента бледнеет, периодически возникают спазмы сосудов ног, вызывающие хромоту, пальцы нижних конечностей часто немеют.
Методы диагностики
- проверка наличия симптома Бонне-Бобровниковой – прощупывание грушевидной мышцы в расслабленном состоянии пациента;
- проверка наличия симптома Виленкина – постукивание по грушевидной мышце;
- пальпация крестцово-подвздошной области на предмет возникновения болей;
- трансректальная пальпация грушевидной мышцы для определения степени ее напряжения;
При падениях, вероятность которых возрастает с наступлением зимы и появлением гололеда, возможен ушиб копчика, который может спровоцировать воспаление грушевидной мышцы.
Если возникает #171;прострел#187; в спине, специалисты не советуют прогревающие процедуры. Как облегчить боль? Ответы найдете здесь: http://pomogispine.com/bolit-v/poyasnichno-kresttsovyj-otdel/sorval-spinu.html
Лечебные методики
Медикаментозное лечение
Больному назначают миорелаксанты и нестероидные противовоспалительные лекарства для снятия болевых ощущений. Например, диклофенак, ибупрофен или ортофен. При особо сильных болях в терапевтический комплекс вводят прием анальгетиков.
- Для снижения воспаления и предотвращения сосудистой компрессии необходим прием препаратов, улучшающих кровообращение и расширяющих сосуды.
- Помимо медикаментозного лечения пациенту назначают:
- релаксационный массаж;
- физиотерапию (электрофорез, магнитно-лазерные процедуры);
- вакуумную терапию;
- акупунктуру и фармакопунктуру;
- лечебную гимнастику.
При длительном напряжении грушевидной мышцы возникает необходимость в осуществлении ее блокады с помощью введения анестетика.
Лечебная физкультура
Физические упражнения при данном синдроме необходимы для того, чтобы расслабить грушевидную мышцу и постараться восстановить ее нормальную двигательную функцию. Очень эффективен следующий комплекс упражнений:
Также есть и другой полезный физкультурный комплекс.
Лечение синдрома грушевидной мышцы в домашних условиях
Народная медицина знает различные рецепты целебных мазей и масел.
Вот пример одного из них.
Лавровый лист соедините с хвоей можжевельника с в соотношении 6 частей к 1 и тщательно разотрите до порошкообразного состояния, добавьте 12 частей растопленного сливочного масла. Полученную смесь втирайте в больное место.
При защемлении нерва это народное средство прекрасно поможет снять боль и расслабить напряженные мышцы.
Профилактика возникновения синдрома
Людям, склонным к появлению болезней в области поясницы, необходимо следовать нескольким простым правилам, которые помогут избежать развития данного синдрома:
- не стоит подвергать себя сильным физическим нагрузкам,
- переохлаждаться,
- долго быть в одной и той же позе, даже если она удобна.
- Прислушивайтесь к организму, следите за состоянием здоровья, посещайте врача.
- При первом появлении симптомов этого заболевания не нужно тянуть – обращайтесь к специалисту сразу, чтобы получить необходимое лечение и жить здорово.
Источник: http://slovomedika.ru/sovremennye-sposoby-lechenija/lechenie-sindrom-grushevidnoj-myshcy.html
Спазм грушевидной мышцы: симптомы и лечение
- Одним из распространенных недугов среди современных людей является синдром грушевидной мышцы, который часто становится причиной появления длительного дискомфорта.
- Эта патология возникает в виде болезненности в области ягодиц, которая затем распространяется по бедру и всей ноге по причине сжатия седалищного нерва.
- Особенностью синдрома является сжатие нервных окончаний на протяжении всего их анатомического пути.
- Спазм грушевидной мышцы появляется при ее повреждениях, а также вследствие иных заболеваний.
Чем дольше не оказывается квалифицированная помощь, тем больше препаратов придется пропить пациенту. Облегчить самочувствие больного поможет специальная, назначенная врачом терапия, а также грамотные меры домашнего лечения.
Что это такое?
Синдром грушевидной мышцы относят к компрессионно-ишемическим туннельным невропатиям. В основном он проявляется в виде сдавливания ствола седалищного нерва, а также сосудов, которые в нем расположены в области подгрушевидного пространства. При этом основным фактором компрессии становится сама грушевидная мышца, подвергнутая спазму.
Подгрушевидное отверстие является парным, оно расположено в зоне ягодиц, представляет собой нижнюю часть более крупного седалищного отверстия таза. По анатомическому строению оно имеет щелевидную форму.
Его границы обозначены крестцово-бугристой связкой, нижним краем данной мышцы и верхней близнецовой мышцей. Сквозь подгрушевидное отверстие тазовой полости в глубокое пространство ягодиц выходит седалищный нерв, задний кожный нерв бедра, нижний ягодичный и срамной (половой).
Все они расположены в фасциальных футлярах, которые не являются защитой от компрессии под действием внешних факторов.
При сдавливании мышцы образуется спазм, вызванный немотивированным ее напряжением. Он может длиться от пары секунд до нескольких минут.
Если подобное сжатие происходит на протяжении длительного времени, оно приводит к утолщению брюшка мышцы, а затем к сужению подгрушевидного отверстия.
Сосуды и нервы, которые в нем находятся, оказываются прижаты к костям и крестцово-остистой связке, что приводит к появлению неблагоприятных симптомов. В наибольшей степени при этом проявляется компрессия именно седалищного нерва, вызывая признаки невропатии, требующие обращения к специалисту.
В мышце, охваченной спазмом, наблюдается укорочение и утолщение, в результате чего сужается подгрушевидное отверстие. Кроме того происходят иные патологические изменения в виде множественных микроповреждений волокон, скопления недоокисленных продуктов обмена.
Данные процессы стимулируют появление очага воспаления, приводят к повышению проницаемости мелких сосудов, развитию асептических воспалений и индурации тканей. Усугублению болевого синдрома способствует вовлечение мышц тазового дна, приводящее к небольшой дисфункции сфинктера.
Классификация
Различают два вида синдрома грушевидной мышцы с точки зрения механизма его развития:
- первичный, возникающий как самостоятельное явление;
- вторичный, при котором мышечно-тонический синдром становится следствием развития иных патологий.
Вторичный тип данного синдрома встречается в более, чем 80% всех случаев клинической практике.
Распространенность
Синдром грушевидной мышцы относят к весьма распространенным патологиям. Практически любой человек подвержен ей. Причиной может стать неудачный укол, развитие патологий в органах таза. Фактором большой распространенности также является сложность диагностики этого недуга, который часто бывает замечен далеко не сразу, а на более поздних стадиях развития.
Факторы риска и причины
Среди факторов, провоцирующих появление спазма грушевидной мышцы, выделают первичные и вторичные.
| К первичным факторам относятся: | Вторичными факторами развития синдрома являются: |
|
|
Среди причин спазмов грушевидной мышцы различают:
К непосредственным причинам появления спазмов в грушевидной мышце относят:
- долгое пребывание в одной позе, например, на рабочем месте, или при непрофессиональной фиксации вследствие травм;
- травмирование в области поясницы, крестца или таза, что приводит к растяжениям и повреждениям грушевидной мышцы;
- сакроилеит любого происхождения;
- скрученный или кососкрученный таз различной этиологии, развивающийся вследствие разной длины конечностей, сколиозе, патологии в тазобедренных суставах;
- перетренированные мышцы по причине нерационально организованных и избыточных нагрузках, отсутствии периода покоя между тренировками;
- оссифицирующий миозит;
- инфекционно-воспалительные патологии в органах малого таза, а также гинекологические патологии.
Последствия
По причине того, что спазмы грушевидной мышцы сопровождаются перенапряжением мышц тазового дна, это приводит к защемлению нервов и сосудов.
Одновременно ухудшается поступление питательных веществ в эту мышцу, что приводит к неблагоприятным последствиям, в частности к усилению боли и дискомфорта во время ротационных движений бедер, при наклонах вперед. Мучительные боли появляются также в статическом положении в бедрах, паху, пояснице, коленном суставе.
Видео: «Диагностика синдрома грушевидной мышцы»
Симптомы
Спазм грушевидной мышцы обычно протекает очень остро, поэтому его легко заметить. Поэтому основным симптомом обычно является сильная боль.
Кроме того, могут появляться следующие признаки развития патологии:
- Локальные, которые связаны с самим спазмом непосредственно.
- Нейропатические, вызываемые сдавливанием седалищного нерва. Сюда относят ишиалгию, вегетативные и двигательные нарушения в нижних конечностях со стороны расположения данной мышцы.
- Сосудистые симптомы, которые обусловлены сдавливанием артерии ягодиц и иных сосудов, проходящих сквозь данное отверстие.
К симптомам данного недуга также относят парезы в мышцах стопы и голени. В отдельных случаях появляется перемежающаяся хромота. Может возникнуть дисфункция сфинктера прямой кишки и уретры.
Диагностика
Для установления развития спазма грушевидной мышцы специалист вначале использует метод пальпации. Этим способом он определяет, нет ли уплотнений в мышечных тканях.
Во время общего осмотра врач проверяет наличие болевых ощущений в следующих положениях:
- при вращении ноги вовнутрь согнутого бедра;
- во время поднятия колена из положения лежа на здоровом боку;
- во время сгибания, аддукции и ротации бедра вовнутрь;
- при медленных наклонах вперед из положения стоя на прямых ногах;
- при легком постукивании по ягодице.
При диагностике также могут использоваться рентген, новокаиновая блокада, магнитно-резонансная или компьютерная томография.
Лечение
Терапевтические меры при спазме грушевидной мышцы необходимо предпринимать как можно быстрее, чтобы избежать стремительного развития недуга и избежать неблагоприятных последствий. Для устранения болезненности врач затем назначает прием лекарственных препаратов, лечебную гимнастику, методы физиотерапии и массаж. Рекомендуется в период терапии ограничение физических нагрузок.
Препараты
Основным методом терапии спазма грушевидной мышцы является устранение болевого синдрома.
Для этого врач выписывает нестероидные противовоспалительные средства. Лучше использовать их в виде внутримышечных инъекций, что позволяет ускорить эффект.
Обычно назначают следующие препараты:
- Мовалис;
- Диклофенак;
- Кеторол;
- Вольтарен.
Также может быть назначен прием анальгетиков:
- Баралгин;
- Брал;
- Темпалгин.
Если спазмолитики не оказывают нужного действия, могут быть назначена миорелаксанты, например, Мидокалм.
Хирургическое лечение
Хирургическое вмешательство при данном заболевании может понадобиться только в наиболее тяжелых случаях, если у пациента произошло развитие грубого пареза стоп (в виде слабости). В этом случае выполняется рассечение измененной грушевидной мышцы, что позволяет высвободить седалищный нерв.
ЛФК и массаж
Для восстановления функций поврежденной мышцы врач назначает специальный комплекс упражнений. Важно выполнять их спокойно, не торопясь, расслабляя и растягивая при этом мускулатуру по три раза в день. При выполнении упражнений не должно возникать боли.
Упражнения могут быть следующими:
- из положения лежа на спине согнуть ноги, опираясь ими о кровать, не быстро разводить и соединять колени;
- из положения сидя широко расставить ступни, затем соединить колени; опираясь рукой о кровать медленно встать, после чего плавно развести колени.
Облегчить состояние пациента помогут разные виды массажа. Дома можно выполнять самомассаж на удобном коврике. На него кладется теннисный мяч, по которому нужно скользить, лежа на боку.
При данном заболевании эффективные тепловые процедуры, такие как:
- низкочастотные токи;
- электрофорез;
- диадинамотерапия;
- лазерное лечение;
- фонофорез.
Лечение в домашних условиях
Из средств народной медицины могут быть рекомендованы следующие рецепты:
- перемешать валериану, тройной одеколон, жгучий перец и боярышник, добавив к смеси десять раскрошенных таблеток Аспирина. После настаивании средства в течение недели в темном месте, его можно использовать в качестве компресса;
- измельчить блендером корень хрена и черную редьку, добавить соль и уксусную кислоту; после перемешивания убрать компоненты в темное место на неделю. Применять только для компрессов, держа на пораженном месте не более четверти часа.
Видео: «Упражнение для устранения спазма грушевидной мышцы»
Профилактика
В запущенных формах данная патология может представлять большую опасность для здоровья. Поэтому важно регулярно проходить профилактическое обследование, не допускать перенапряжений в поясничном отделе позвоночника, избегать переохлаждений, чтобы на застужать спину и нервные окончания.
Заключение
Синдром грушевидной мышцы относится к распространенным недугам. Он значительно снижает качество жизни по причине появления резких болей. При отсутствии своевременной диагностики и терапевтических мер может привести к развитию серьезных отклонений в состоянии здоровья.
Мышца, охватываемая спазмом, начинает укорачиваться и сокращаться, сдавливая при этом нервные окончания. При этом могут наблюдаться микроповреждения волокон, скопление недоокисленных продуктов обмена.
Болевой синдром может распространяться на мышцы тазового дна, вызывать дисфункции сфинктера и уретры.
Основными факторами развития патологии является длительное пребывание в одной позе, интенсивные физический нагрузки, переохлаждение, неудачно сделанный укол.
Диагностика выполняется методом пальпации, а затем с применением электрофореза, низкочастотных токов и т.д.
Основное лечение проводят с использованием нестероидных противовоспалительных средств.
Пациенту помогут облегчить состояние упражнения лечебной физкультуры, массаж, компрессы, приготовленные из домашних средств.
Тест!
Пройдите тест и оцените свои знания, насколько хорошо Вы усвоили материал: Что такое синдром грушевидной мышцы? Какие причины и последствия синдрома?
Источник: https://SpinaTitana.com/pozvonochnik/drugie-zabolevaniya/spazm-grushevidnoj-myshtsy.html