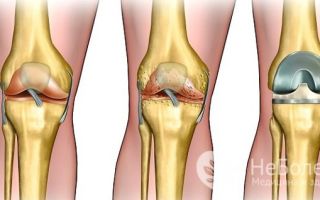
Остеоартроз – распространенное поражение суставов, характеризующееся дегенеративно-дистрофическими изменениями хрящевой ткани с развитием деформаций, приводящее к потере трудоспособности и инвалидности.
Остеоартроз характеризуется постепенными дегенеративно-дистрофическими изменениями хрящевой ткани
Термин остеоартроз (деформирующий остеоартроз, деформирующий артроз, остеоартрит) объединяет группу заболеваний, отличающихся этиологическим фактором, но имеющих сходный патогенез, морфологические изменения и клинический исход.
Часто остеоартрозу подвергается суставы кисти, пальцев стопы (особенно первый плюснефаланговый), межпозвоночные суставы в шейном и поясничном отделе, крупные суставы (коленные и тазобедренные).
Заболеваемость увеличивается с возрастом, достигая трети населения у пожилых людей, чаще встречается у женщин. Клинически патология проявляется суставным болевым синдромом, ограничением движений, воспалительными изменениями в пораженном сочленении.
Причины
Остеоартроз – полиэтиологическое заболевание, в основе которого лежат три механизма: травма, дисплазия, воспаление. В зависимости от этиологического фактора, артроз делят на первичный и вторичный. Если причину не удалось установить, то заболевание называют первичным (идиопатическим).
Развитие патологии может быть связано с травмой, дисплазией или воспалением
Причины вторичного остеоартроза:
- воздействие травмирующего агента (посттравматический);
- дисметаболические состояния, нейроэндокринные дисфункции;
- некротический процесс: асептический некроз, болезнь Кенига, болезнь Пертеса и др.;
- острый или хронический воспалительный процесс, обусловленный бактериальными или вирусными патогенами: туберкулез, гнойное стафилококковое расплавление хряща, сифилис и др.;
- аутоиммунные заболевания: ревматоидный артрит, системная красная волчанка и др.
К факторам, увеличивающим риск возникновения болезни, относятся:
- пожилой возраст;
- ожирение;
- период мено- и постменопаузы;
- врожденные аномалии развития структур сустава, анатомические нарушения;
- негативные факторы окружающей среды: воздействие токсинов, переохлаждение, повторяющиеся микротравмы, операции на суставе и пр.
Стадии остеоартроза
Подвижное соединение образуют суставные поверхности, покрытые хрящом и синовиальной оболочкой, некоторые суставы имеют в своем составе мениски.
Хондроциты являются основными клетками хрящевой ткани
Хрящ состоит из хондроцитов, которые погружены в матрикс из глюкозамина и коллагена. Соотношение данных веществ стабильно у здоровых людей, что позволяет равномерно распределять нагрузки на хрящ и восстанавливать свою форму после их воздействия.
При недостаточном количестве глюкозамина малейшая нагрузка на матрикс ведет к травмированию, потере амортизирующей функция хряща. Вначале он компенсаторно утолщается, но по мере прогрессирования постепенно истончается, разрыхляется, в нем образуются язвы. Данный прогрессирующий патологический процесс называется остеоартрозом.
Выделяют три стадии заболевания:
- Отличается невыраженными морфологическими изменениями хряща и биохимического состава синовиальной оболочки, незначительным ослаблением мышечного аппарата. В результате сустав становится чувствительным к повреждающим факторам.
- Характеризуется визуальными признаками разрушения хряща и менисков. Компенсаторно образуются остеофиты – краевые разрастания костных наростов. Ухудшается нейротрофика мышц, они прогрессивно теряют силу.
- Является следствием тяжелого артроза. Ей свойственна выраженная деформация кости, изменение опорной площадки сустава, как следствие – изменение оси конечности.
На фоне тяжелого поражения сустава возможно появление его патологической подвижности
Дополнительными признаками, свидетельствующими о тяжелом поражении сустава, являются:
- патологическая подвижность сочленения: вследствие несостоятельности и укорочения связочного аппарата;
- формирование контрактур: резкого ограничения активных и пассивных движений в суставе;
- уменьшение амплитуды сокращения мышц: в результате изменения нормального прикрепления сухожилий происходит укорочение или растяжение мышечного волокна, вследствие чего полноценное сокращение невозможно.
Патогенез
Заболевание является следствием нарушения равновесия между образованием нового строительного материала и его разрушением. Мягкий, эластичный хрящ теряет свои свойства, превращаясь в тонкий сухой шероховатый объект.
Околосуставные костные структуры начинают разрастаться, что усугубляет течение процесса, обездвиживая сочленение и приводя к его деформации. Клетки нефункциональной суставной капсулы замещаются клетками соединительной ткани, что приводит к ее фиброзу и асептическому воспалению.
Полость сочленения наполняется воспалительным экссудатом, растягивая ее капсулу и связки. Повышенное давление и сниженная эластичность хряща ведут к боли, скованности, приобретению специфического щадящего положения сустава.
В конечном итоге процесс приводит к тугоподвижности сочленения и образованию контрактур. Пораженный сустав полностью выключается, теряется его двигательная активность, он становится нефункциональным.
Симптомы остеоартроза
Основной симптом, беспокоящий пациентов с самого начала заболевания – это суставной болевой синдром.
На первых этапах боль периодическая, возникает после двигательной активности, быстро купируется в покое. Со временем болевые ощущения приобретают постоянный характер, появляются в ночное время и не проходят после отдыха.
Если в начале заболевания пациента беспокоили только боли, проходящие после периода покоя, то по мере прогрессирования болезни появляются и другие симптомы:
- скованность сустава после пробуждения, утром (не более 30 минут);
- ограничение активных и пассивных движений в сочленении;
- наличие признаков деформации сустава за счет костных разрастаний;
- чувство напряженности в сочленении, его нестабильность;
- крепитация.
- 8 продуктов, сохраняющих здоровье суставов
- 12 распространенных заболеваний стоп
- 5 причин заняться скандинавской ходьбой
Диагностика
Для установления степени повреждения используется специальная мелодика оценки тяжести нарушения функции нижних конечностей. Она представлена в виде таблицы с шестью признаками, их характеристикой и интеграцией ответов в процентное соотношение.
Если нарушение функции нижних конечностей составляет более 20%, оно расценивается как тяжелое и соответствует третьей и более группе инвалидности.
Рентгенологическая диагностика
Рентгенологическая диагностика является наиболее информативной и не требует больших финансовых затрат.
Наиболее информативным методом диагностики заболевания является рентген
В настоящее время используется рентгенологическая классификация остеоартроза, включающая 4 стадии развития процесса:
- Сомнительное сужение суставного пространства, возможно появление остеофитов.
- Явные признаки остеофитов и сомнительное сужение суставной щели.
- Остеофиты средней величины, наличие сужения суставной щели, возможно деформирование костей.
- Остеофиты больших размеров, явное сужение суставного пространства, деформация костей, признаки остеосклероза.
Остеофиты – костные разрастания – являются ранним рентгенологическим признаком заболевания. Они появляются одними из первых и свидетельствуют об активной пролиферации структур соединения. По мере прогрессирования они утолщаются, превращаясь в массивные костные шипы.
Сужение суставной щели является признаком патологических процессов в хряще. Иногда щель приобретает клиновидную форму, при которой одна половина суживается, а другая расширяется. Это косвенно указывает на нестабильность сочленения и недостаточность связочного аппарата.
Появление признаков остеосклероза свидетельствует о прогрессивной потере хрящом амортизирующей функции, атрофии, что ведет к уплощению и расширению головок суставных поверхностей, увеличению плотности кости. Результатом поражения хряща является возникновение очаговых дистрофических, некротических процессов в губчатой кости и, как следствие, появление кистовидных образований.
Другие методы диагностики
Возможно применение и других методов диагностики, таких как ультразвуковое исследование, магнитно-резонансная и компьютерная томография пораженного сустава.
В редких случаях производят пункцию сустава с забором синовиальной жидкости или артроскопию.
Артроскопия применяется как с диагностической, так и с лечебной целью
Артроскопия – это один из методов исследования суставной полости с применением оптического волокна, который позволяет визуализировать и проводить оценку степени поражения сочленения. Может использоваться с диагностической и лечебной целью.
Лечение остеоартроза
Лечение остеоартроза в основном консервативное и проводится в амбулаторных условиях.
Полное выздоровление практически никогда не наступает. Поэтому терапия направлена на замедление прогрессирования заболевания, облегчение состояния пациента, улучшение качества его жизни.
Принципы терапии:
- ограничение чрезмерной нагрузки на сустав;
- лечебная физкультура;
- фармакотерапия, включающая противовоспалительные, обезболивающие препараты, средства, улучшающие состояние хряща;
- физиотерапевтические процедуры;
- санаторно-курортное лечение.
Двигательная активность и лечебная физкультура
Ввиду того что пораженный сустав вызывает болевой синдром, усиливающийся при движении, пациент пытается всячески щадить пораженную область.
Гиподинамия приводит к уменьшению выделения синовиальной жидкости, необходимой для нормального функционирования сочленения, что ухудшает течение заболевания: патологический круг замыкается (поражение хряща – боль – гиподинамия – прогрессирование болезни).
Лечебная физкультура способствует нормализации двигательной активности
Поэтому одной из важнейших целей терапии остеоартроза является нормализация двигательной активности и занятия ЛФК (лечебной физической культурой).
Упражнения подбираются индивидуально врачом в зависимости от степени тяжести основного процесса и сопутствующих заболеваний. Цель лечения – восстановление подвижности, нужной амплитуды движений, силы мышц и их выносливости.
Фармакологическая терапия
Основная цель медикаментозной терапии заключается в уменьшении внутрисуставного воспаления, устранении или стихании болевого синдрома. Для этого используются нестероидные противовоспалительные препараты (НПВС), которые выпускаются в разных фармакологических формах: таблетках, суппозиториях, гелях, мазях, растворах для инъекционного введения и пр.
Для купирования болевого синдрома применяются нестероидные противовоспалительные препараты, например Мелоксикам
К неселективным противовоспалительным препаратам относятся: Диклофенак, Ибупрофен, Парацетамол, Кеторолак и др. Преимущество при артрозах отдается селективным НПВС, например Мелоксикаму, так как он обладает достаточным обезболивающим эффектом и имеет относительно небольшой спектр побочных действий.
Целесообразность внутрисуставного введения гормональных средств остается под вопросом. Существует ряд исследований, доказывающих, что стероидные препараты оказывают негативное воздействие на хрящ. Поэтому к данному методу лечения прибегают только в крайних случаях, когда интенсивный болевой синдром не купируется обычными НПВС.
По некоторым данным одной инъекции гиалуроновой кислоты в коленный сустав хватает на год. Эффективность препарата зависит от стадии развития процесса и индивидуальной восприимчивости организма.
В начальной стадии заболевания возможно назначение хондропротекторов (глюкозамина и хондроитинсульфата). Препараты приостанавливают разрушение хряща и частично восстанавливают его структуру.
Хирургическое лечение и физиотерапия
При артрозе голеностопного сустава тяжелого течения возможно назначение артродеза – операции по обездвиживанию сустава.
При тяжелом течении патологии проводится эндопротезирование Тяжелые, инвалидизирующие коксартрозы и гонартрозы лечатся эндопротезированием – операцией по замене сустава искусственным.
При остеоартрозе физиотерапия в основном локальная. Применяется электрофорез, парафинотерапия, магнитотерапия, лазеротерапия и др.
Прогноз и профилактика
При своевременной диагностике и лечении во многих случаях удается добиться устранения боли и улучшения функции сустава. Однако у взрослых достичь полного выздоровления невозможно. Самолечение и применение методов народной медицины без согласования с врачом негативно сказывается на прогнозе.
Для предотвращения развития заболевания следует придерживаться профилактических рекомендаций:
- стараться избегать травм костно-суставного аппарата, своевременно их лечить;
- заниматься гимнастикой;
- ограничивать чрезмерные нагрузки на суставы;
- поддерживать оптимальную массу тела.
Видео
Предлагаем к просмотру видеоролик по теме статьи.
Источник: https://www.neboleem.net/osteoartroz.php
Методы физиотерапии при ревматоидном артрите, клинические проявления, методы диагностики и лечения
Ревматоидный артрит (синоним: ревматоидное заболевание) – хроническое аутоиммунное заболевание соединительной ткани, которое характеризуется поражением мелких суставов. В статье мы разберем, помогает ли физиотерапия при ревматоидном артрите.
РА
Внимание! В международной классификации болезней 10-го (МКБ-10) пересмотра воспалительные полиартриты обозначают кодами M05-M14.
Причины возникновения и механизм развития
Ревматоидный артрит – наиболее распространенное воспалительное артритное заболевание. Около 0,5-1% населения во всем мире страдает от этого недуга. В России заболеваемость оценивается в 800 000 человек, причем женщины страдают примерно в три раза чаще, чем мужчины.
РА поражает пациентов независимости от расы. Чаще всего встречается болезнь в возрасте от 35 до 45 лет. Дети также страдают от данного заболевания. Частота заболеваемости увеличивается с возрастом. У женщин болезнь развивается в возрасте 55-64 лет, а у мужчин – 65-75 лет.
Причины заболевания до сих пор в значительной степени не изучены. Многие ученые считают РА аутоиммунным заболеванием, при котором иммунные клетки атакуют клетки хрящи собственного тела. В прошлом также предполагалось, что психосоматическое влияние играет важную роль в развитии болезни.
Согласно научной гипотезе, вирусы и бактерии вызывают аутоиммунные болезни. В последнее время ученые обсуждают связь между периодонтальными заболеваниями и появлением ревматоидного артрита. Кроме того, была обнаружена возможная связь с присутствием бактерий Prevotella в кишечнике. Они также могут быть обнаружены в полости рта.
Генетическое влияние было доказано несколько раз, в том числе через двойные исследования. При РА функция регуляторных Т-клеток существенно ослабляется. Это напрямую зависит от активности FOXP3 и, следовательно, от уровня TNF-α.
Клинические проявления
Клиническая картина РА является результатом структурных процессов, происходящих в суставных и хрящевых тканях.
Неисправные иммунные клетки мигрируют в пораженный сустав и производят там провоспалительные мессенджеры – так называемые цитокины – которые помогают иммунным клеткам общаться друг с другом.
На клеточной мембране клеток-мишеней имеются рецепторы, с которыми молекулы цитокинов могут связываться.
У пациентов с РА равновесие между цитокинами нарушается. В частности, интерлейкин- 1 (IL-1), IL-6 и фактор некроза опухоли альфа (TNF-α) отвечают за деструктивный воспалительный процесс в хрящевой ткани и активацию костно-разрушающих клеток – остеокластов. Действие цитокинов в конечном итоге разрушает хрящ, кости и другие структуры пораженного сустава.
На мышах было доказано, что синовиальные фибробласты, типичные для РА, могут мигрировать из пораженных суставов через кровоток в ранее здоровые суставы. Это может объяснить типичную картину распространения болезни.
Воспалительный процесс, однако, по данным исследований Центра ревматических патологий, возникает реже.
Хотя это обычно является причиной серьезного разрушения сустава, никаких доказательств разрушения кости и хряща иммунологическим воспалением не было найдено
Разрушение тканей при РА – скорее, работа определенного онкологического процесса, который развивается из плюрипотентных синовиальных клеток. Агрессивные гомогенные агрегаты клеток, которые вторгаются в хрящ и кость, состоят из плотно упакованных больших многоугольных клеток. Большое яркое ядро содержит от 1 до 2 ядрышек.
Эти клетки экспрессируют ряд высокоэффективных протеолитических ферментов, которые позволяют им быстро губить сустав, разрушая хрящ и кость. Процесс недолговечен, поскольку агрессивные клеточные агрегаты разрушаются в течение нескольких дней и впитываются макрофагами. Воспалительные факторы не участвуют в процессе уничтожения.
Агрессивная фаза может повторяться в одном и том же суставе и разрушать ткани.
Кости
Другим потенциально смертельным компонентом РА без воспалительного расстройства является острая смерть тканей в результате локального выделения коллагеназ. Они разрушают сосудистые и коллагеновые структуры. В сухожилиях приводят к разрыву сухожилия, а в глазах – к поражению склеры. Эти процессы часто приводят к фатальным последствиям.
Принципы лечения
Усталость и снижение выносливости являются частыми симптомами у пациентов с РА. У больных отмечается снижение аэробной способности и мышечной силы как из-за самой болезни, так и из-за отсутствия физической активности. Упражнения являются важной частью лечения РА наряду с медикаментами. Лечиться физиопроцедурами особенно рекомендуется пациентам с гиподинамией.
Аэробные тренировки у пациентов улучшают максимальное поглощение кислорода и уменьшают воспринимаемое напряжение при субмаксимальных нагрузках.
Пациентам с хорошо контролируемым РА следует рекомендовать заниматься 30-минутным аэробным упражнением несколько раз в неделю.
Согласно последним исследованиям, лечение артрита физиотерапевтическими методами помогает улучшить качество жизни пациентов. Взрослым пациентам выполнять комплекс ЛФК можно как в домашних условиях, так и с физиотерапевтом.
Нестероидные противовоспалительные препараты (ибупрофен и напроксен), а также ингибиторы ЦОГ-2 обладают анальгетическими и противовоспалительными эффектами и используются для лечения симптомов РА.
Одна из проблем заключается в нежелательных эффектах, которые могут возникнуть, особенно при долгосрочном использовании. НПВС не влияют на прогрессирование заболевания и не могут его предотвратить.
Другие болеутоляющие средства (ацетаминофен и опиоиды) эффективны только против боли и не оказывают противовоспалительное действие.
Напроксен
Глюкокортикоиды (преднизон и метилпреднизолон) обладают противовоспалительными эффектами и вводятся локально – непосредственно в сустав – или системно. При длительном применении возникают побочные действия различной степени тяжести.
Преднизон
Базисная терапия (БТ) замедляет или останавливает течение болезни. Терапия должна начинаться как можно раньше. БТ предотвращает повреждение суставов и является стандартной терапией при ревматоидном артрите. Эффект частично задерживается. Метотрексат обычно используется в качестве препарата первого выбора. Также используются противомалярийные средства, иммунодепрессанты и антибиотики:
- Метротрексат;
- Лефлуномид;
- Гидроксихлорохин;
- Хлорохин;
- Сульфасалазин;
- Азатиоприн;
- Циклоспорин;
- Циклофосфамид;
- Соединения золота;
- Миноциклин;
- Пеницилламин;
- Тофацитиниб.
Ингибиторы ФНО-альфа ингибируют взаимодействие цитокина TNF-альфа с его рецепторами. TNF-альфа играет важную роль в воспалительных и иммунологических процессах и разрушении тканей. Эффекты возникают быстро. Препараты являются иммунодепрессивными и могут способствовать возникновению инфекционных заболеваний:
- Адалимумаб;
- Чертолизумаб;
- Этанерцепт;
- Голимумаб;
- Инфликсмаб.
Другие препараты:
- Абатацепт;
- Ритуксимаб;
- Токилизумаб.
- Анакинра.
Радиосиновиортез
Альтернативой хирургическому лечению является радиосиновиортез (РСО). Эффективность при РА подкрепляется исследованиями с высоким качеством доказательств.
РСО назначается, если после шести месяцев терапии на основе растворов с кортизоном не удается добиться терапевтического эффекта. Чем раньше назначается РСО, тем лучше будет результат. Абсолютными противопоказаниями являются беременность и лактация.
Относительное противопоказание – возраст до 16 лет. Используемые нуклиды (особенно 90 Y, 186Re и 169 Er) зависят от размера пораженного сустава.
РСО
Совет! Перед проведением любых физиотерапевтических методов или лечебных процедур взрослым пациентам рекомендуется проконсультироваться со специалистом. Лечить РА может только квалифицированный специалист проверенными методиками.
Источник: https://LechiSustavv.ru/lechenie/fizioprotseduryi/356-fizioterapii-pri-revmatoidnom-artrite.html
Что такое олигоартрит: признаки, лечение и профилактика
Олигоартрит считается патологией, когда воспаление охватывает сразу несколько суставов. От других заболеваний отличается тем, что часто диагностируется у детей, даже получил второе название — «ювенильный артрит». К сожалению, современная медицина не гарантирует полного излечения маленьких пациентов, что чревато впоследствии ощутимыми проблемами со здоровьем.
Характеристика заболевания
Олигоартрит расшифровывается, как совокупность нескольких суставных патологий, когда болезнь поражает сразу 2 или 3 сочленения костей. Причиной может стать не только инфекционное воспаление.
https://www.youtube.com/watch?v=Re_Z1zxH0VU
Сложность в том, что характерные признаки развития этого недуга невозможно определить сразу, они сказываются только через несколько месяцев, в форме околосуставного остеопороза.
Единственный момент, который может свидетельствовать о зарождении болезни и насторожить опытного врача – сужение суставной щели на рентгеновском снимке, что говорит о разрушении хряща.
За полгода олигоартрит способен разрушить до десятка суставов.
Медики выделяют 2 варианта:
- Персистирующий олигоартрит. Поражается от 1 до 4 суставов одновременно.
- Распространяющийся олигоартрит. Воспаление охватывает больше 5 суставов.
Характерные особенности заболевания:
- Анализ крови выявляет повышенный цитоз;
- Рентген не показывает суставных изменений, характерных для не воспалительных заболеваний.
Для детей олигоартрит опасен тем, что может дать осложнение на зрение и суставы. Обычно развивается в 2 вариантах:
- Женский тип. Проявляется у девочек до 5 лет, чаще всего поражает голеностоп, колени и кисти рук. Поясница и тазобедренные суставы не страдают, еще может проявляться воспаление в шее, пальцах, челюсти.
- Мужской тип. Возникает у мальчиков в подростковом возрасте, сказывается на тазобедренных суставах, стопах. Может спровоцировать спондилоартропатию – воспаление соединительной ткани из-за поражения позвоночника, крестца, периферических суставов.
Виды
Ученые пытались классифицировать виды олигоартрита, чтобы прояснить общую картину заболевания. На сегодняшний день определено несколько форм, которые имеют свои характерные особенности:
1. Болезнь Стилла — воспаление соматических органов. Долго считалась тяжелой формой ювенильного ревматоидного артрита. Изучение этого заболевания не помогло точно установить причину. В одних случаях у больных выявляли вирус краснухи, в других – цитомегаловирус или парагрипп.
Характерные признаки:
- сильная лихорадка, температура поднимается до 39 градусов, но скачок бывает лишь 1 раз в день;
- высыпания на руках, ногах и лице, сыпь то исчезает, то появляется;
- поражение суставов пальцев, таза, плеча, локтя;
- боль в горле;
- кашель, одышка, пневмония.
2. Реактивный тип. Причиной называют воспаление кости в результате инфицирования хламидиями или болезнями, вызывающими энтероколит. Развивается очень быстро: за 1-2 недели, часто возникает у детей. Взрослые чаще заражаются половым путем, маленькие пациенты подхватывают болезнь после контакта с больными людьми, животными или птицами.
Характерные признаки:
- поражение суставов нижних конечностей, у взрослых проявляется в болях при ходьбе, у детей – при прикосновении;
- начинается конъюнктивит;
- выявляются одновременно симптомы уретрита и артрита;
- отеки;
- плохое самочувствие;
- высокая температура;
- иногда – диарея и рвота.
3. Подагрический тип. Нарушение обмена веществ, когда в суставах откладываются соли мочевой кислоты – ураты. Поражает, в первую очередь, пальцы рук и ног. На костяшках образуются наросты, могут проявиться краевые эрозии, суставные кисты.
4. Гнойный тип. Развивается температура, воспаление тканей вокруг больного сустава, исследования показывают уменьшение суставной щели и первые признаки суставного остеопороза.
5. Псориатический тип. Возникает на фоне псориаза – поражения кожи. Суставы распухают, становятся багровыми, иногда – синюшными, сильная боль при прикосновении. Чревато деструкцией кости, подвывихами.
6. С отложением солей. Возникает обычно у пожилых людей, поражает коленные суставы. Важный признак – суставы начинают сильно хрустеть, что свидетельствует о нехватке кальция в хрящевой ткани.
7. С ревматической лихорадкой. Может проявиться после перенесенной ангины, фарингита, скарлатины. Начинаются сильные боли в суставах, нарушается работа сердца.
8. С развитием в периферических суставах. Проявляется в локтевых, плечевых сочленениях, фалангах. Боль при сгибании и разгибании, припухлость, небольшие костные наросты.
9. Как проявление онкологии. Боли в суставах могут возникать на фоне лейкоза, лимфолейкоза, лимфомы.
Симптомы
Симптомы олигоартрита зависят от вида заболевания, и той формы, в которой болезнь протекает.
1. С лихорадкой. Для такой патологии характерны:
- боли в суставах, которые не прекращаются даже в состоянии покоя;
- озноб, головная боль, слабость;
- сыпь на теле.
2. Стойкий олигоартрит. К этой форме относят также ревматоидные артриты и спондилоартриты.
Характерные проявления:
- энтезит – воспаление в местах, где сухожилия и связки крепятся к костям, возникает из-за большой нагрузки на ноги;
- дактилит – воспаление фаланг пальцев рук или ног, протекает, как в костных, так и в мягких тканях;
- увеит – частичное или полное воспаление сосудистой оболочки глаз;
- патология аортального клапана – створки клапана закрываются не полностью, из-за чего нарушается обратное поступление крови в сердце из аорты.
При диагностировании заболевания, врачи обращают внимание на такие симптомы:
- повышенная температура;
- отеки;
- боль в разных проявлениях: стреляющая, ноющая, режущая;
- покраснение кожи;
- кратковременная сыпь;
- скованность суставов.
С помощью лабораторных анализов устанавливается форма заболевания, после чего назначается лечение.
Диагностика
Определяясь с диагнозом, врачи обращают внимание на состояние сустава, его чувствительность, подвижность, температуру кожи вокруг больного места. Для подтверждения версии используются более точные методы диагностики:
- Рентген. Показывает степень поражения сустава, изменения в хряще, сужение суставной щели.
- Исследования крови на СОЭ, уровень гемоглобина, ревматоидный фактор.
- УЗИ. Выявляются выпоты в суставной полости, нарушения в сухожилиях и бурситных сумках.
- Компьютерная томография. Исследуется состояние костных структур. Помогает обнаружить септический олигоартрит после остеомиелита или туберкулеза.
- МРТ – магнитно-резонансная терапия. Показывает все процессы в менисках, хрящах, внутрисуставных связках, сухожилиях, синовиальной оболочке, выявляет отеки костного мозга. Подтверждает диагноз на ранних стадиях заболевания.
- Сцинтиграфия. Помогает найти очаг воспаления, но данные требуют подтверждения также и другими методами. Выявляет зоны с повышенным метаболизмом и скоплением радионуклидов в мягких тканях и синовиальной оболочке.
Лечение
Поскольку олигоартрит провоцирует воспаление сразу в нескольких суставах, справиться с болезнью получится не сразу. На ранних стадиях удается добиться полного излечения, но в запущенной форме речь идет уже о том, чтобы остановить разрушение костных тканей, не дать болезни прогрессировать дальше.
Лечение олигоартрита у взрослых и детей проводится одинаково, разница только в дозировках препаратов и количестве назначаемых процедур. Главная цель – убрать воспаление и боль, вернуть подвижность суставам. Основу лечения составляют серии лекарств нестероидного типа и глюкокортикостероиды. Назначаются как таблетки, так и инъекции.
Медикаментозное лечение
Эффективно устраняют воспаление в костных тканях препараты:
- сульфасалазин;
- лефлуномид;
- аминохинолины;
- цитостатики.
Также врачи рекомендуют, при воспалительном процессе, принимать ацетилсалициловую кислоту. А в случае подъема температуры нужно пить ибупрофен (Нурофен, Ибуфен).
Данные препараты негативно влияют на желудок и печень, важно учитывать побочные эффекты.
Физиотерапевтические процедуры
Справиться с болезнью в силах только комплексное лечение, лекарств недостаточно, чтобы вернуть подвижность суставам и избежать контрактуры. С этой целью назначаются процедуры:
- Магнитотерапия.
- Электрофорез.
- Массаж.
- Лечебная физкультура по индивидуальному комплексу.
Эти физиотерапевтические мероприятия снимают большую часть симптоматики и способствуют скорейшему восстановлению суставов.
Специальная диета
Когда поражаются костные ткани и суставы, непременными составляющими меню должны стать продукты, богатые кальцием, сетчаткой и витаминами. Важные правила:
- Максимум блюд с содержанием кальция и белка.
- Полный отказ от спиртного, соли, специй, зернобобовых, красного мяса.
- При ревматоидном олигоартрите нужно убрать из меню томаты, картофель, баклажаны, которые содержат соланин.
- Рекомендуется исключить из меню жареную пищу, заменив ее на парное приготовление.
Питание при диете должно быть дробное (5-6 раз в день), а размер порции не должен превышать вашего кулака.
Народные методы
При лечении олигоартрита важно снять воспаление мягких тканей, понизить раздражительность кожи и вернуть эластичность связкам. Хорошо зарекомендовали себя лечебные ванны с морской солью и травяными настоями, самостоятельно приготовленные мази и компрессы.
Лечебные ванныС отрубями
Ингредиенты:
- Отруби – 1,5 килограмма.
- Вода – 3 литра.
Применение: отруби залить водой и прокипятить 10 минут. Процедить, отвар вылить в ванну. Добавить горсть морской соли. Температура воды не должна превышать 42 градуса. Принимать процедуры 10 дней, по 15 минут.
С хвоей
Ингредиенты:
- Хвойные иголки – 0,5 килограмма.
- Вода – до 7 литров.
Приготовление: Иголки обернуть тканью, опустить в воду, кипятить 30 минут. Раствор вылить в ванну. Принимать процедуру нужно не более 20 минут, в течение месяца.
- Мази
- Из березовых почек
- Ингредиенты:
- Свежие березовые почки – 400 грамм.
- Подсолнечное масло – 800 грамм.
- Порошковая камфара – 1 ч. ложка.
Приготовление: смешать березовые почки с маслом, уложить в глиняную посуду, поставить в теплое место на сутки. Продавить через сито, добавить камфару, поставить в прохладное место на несколько часов. Втирать в больной сустав на ночь.
Горчично-солевая с парафином
Ингредиенты:
- Сухая порошковая горчица – 100 грамм.
- Морская или йодированная соль – 200 грамм.
- Парафин – около 50 грамм.
Приготовление: смешать горчицу и соль. Разделить на 3 части, чтобы использовать в течение 3 дней. Растопить на водяной бане кусочек парафина, смешать с полученной смесью до получения мягкого крема. Немного остудить, втирать на ночь. Застывая, парафин образует согревающую пленку, кроме того, сустав желательно забинтовать.
Прогнозы и осложнения
На ранних стадиях болезнь хорошо поддается лечению, можно восстановить функции суставов. Но в запущенной форме олигоартрит нередко оборачивается неприятными последствиями:
- поражение глаз и зрения, вплоть до слепоты;
- задержка роста у детей;
- не симметричное развитие конечностей;
- контрактура;
- подвывихи и вывихи;
- хроническое воспаление костных тканей.
Поэтому крайне важно вовремя начать лечение олигоартрита у детей, ведь подобные последствия могут стать необратимыми для растущего организма и привести к полной инвалидности.
Профилактика
Основные рекомендации по профилактике олигоартрита сводятся к одному правилу: здоровый образ жизни.
Медики советуют:
- соблюдать умеренную активность;
- отказаться от вредных привычек;
- контролировать вес;
- придерживаться сбалансированного питания;
- избегать переохлаждений суставов;
- не поднимать слишком тяжелые грузы.
Если же в рамках рабочих обязанностей приходится все-таки носить тяжести или проводить день на ногах, необходимо изыскивать время для компрессов и упражнений, чтобы нагрузка на ноги ощущалась меньше.
Безусловно, олигоартрит – диагноз малоутешительный, но бороться с болезнью можно, и даже нужно, причем, на любой стадии.
Главное – вовремя обратиться за квалифицированной медицинской помощью, а не уповать только на действенность народных средств при проявлении первых болей в суставах.
Правильно подобранные препараты и процедуры помогут сохранить подвижность не на одни год, этим не только экономятся время и деньги, но и сохраняется самое ценное – здоровье.
Источник: https://zen.yandex.ru/media/id/5a0fe85d780019f77ac8ba37/chto-takoe-oligoartrit-priznaki-lechenie-i-profilaktika-5a3399ee799d9d78cf438aa9
Физиотерапия при остеоартрозе: список процедур, показания и противопоказания
Остеоартроз – патология, которая представляет собой дегенеративный процесс в суставных тканях. Это заболевание чаще всего поражает коленные и бедренные суставы, реже – плечи и кисти рук. Остеоартроз в большинстве случаев диагностируется у пожилых пациентов. Причиной его появления могут стать травмы, нарушение обменных процессов и естественное изнашивание суставных элементов.
клинической травматологии выделяют три формы заболевания:
- моноартроз – поражение одного сустава;
- олигоостеоартроз – поражение двух суставов;
- полистероартроз – множественные поражения суставов (от трех и более).
Боли – не единственная проблема, с которой сталкиваются больные остеоартрозом. Существенное ограничение физических возможностей приносит множество неудобств. Устранение этих симптомов на начальной стадии болезни возможно с помощью медикаментозных препаратов, однако на следующих этапах развития недуга больший эффект оказывают физиотерапевтические процедуры.
Чем полезна физиотерапия при остеоартрозе
Польза физиотерапии при остеоартрозе состоит в предотвращении дальнейшего развития дегенеративных процессов в суставных тканях, уменьшении воспаления и устранении болезненных ощущений. Положительное воздействие на суставы при остеоартрозе оказывают следующими процедурами:
- ультрафиолетовое облучение;
- электрофорез;
- воздействие НЧ, ВЧ, УВЧ электрополями;
- бальнеотерапия;
- ультразвуковое облучение и фонофорез;
- парафиновые, грязевые и озокеритоые аппликации.
К сожалению, даже самые современные процедуры физиотерапии не способны вернуть суставы в первоначальное состояние. Тем не менее, грамотно подобранные методы воздействия на пораженные ткани помогает достичь следующих целей:
- купирование симптомов на острой стадии;
- уменьшение отечности в мягких околосуставных тканях;
- устранение рефлекторного спазма мышц;
- стабилизация обменных процессов и микроциркуляции в хрящевых и костных структурах суставов, а также в прилежащих к ним мягких тканях;
- уменьшение воспалений.
Некоторые физиотерапевтические манипуляции позволяют доставлять лекарственные средства с обезболивающим и противовоспалительным эффектом непосредственно в пораженные ткани. Это помогает избежать таких сложностей, как передозировка препаратами или их негативное воздействие на внутренние органы из-за возникающих побочных реакций.
Ультрафиолетовое облучение
Ультрафиолет в целом положительно воздействует на организм, а при остеоартрозе основная цель его использования – прогревание суставов для усиления внутрисуставных обменных процессов. Происходит это благодаря ускорению всех реакций под действием температуры и увеличении проницаемости клеточных мембран.
Противопоказания к применению УФО при остеоартрозе следующие:
- злокачественные новообразования независимо от их локализации;
- низкое содержание в крови тромбоцитов;
- почечная недостаточность;
- туберкулез;
- гиперфункция щитовидной железы.
Подвергать больной сустав воздействию ультрафиолета рекомендуется в острые и подострые периоды заболевания. При регулярном посещении процедур боль и дискомфорт ослабевают, а лекарственные препараты оказывают более ощутимый эффект.
Электрофорез
Элекрофорез – самый популярный метод терапии остеоартроза с помощью электрических волн ВЧ, СВЧ и НВЧ. Основное его преимущество – практически полное отсутствие побочных эффектов и осложнений, а также возможность проводить процедуру в домашних условиях. Суть электрофореза состоит в воздействии на сустав токов различной частоты, которые помогают:
- ускорить обменные процессы в суставе;
- усилить способность клеток к регенерации;
- уменьшить боль за счет реактивного повышения в подлежащих тканях простагландинов, вазоактивных медиаторов и расширения сосудистых просветов.
Также электрофорез используется для доставки внутрь суставных структур лекарственных препаратов с анальгезирующим и/или противовоспалительным эффектом, минералов и микроэлементов.
Противопоказания к использованию электрофореза следующие:
- аритмия;
- вторичный синовит;
- присутствие имплантатов из металла в области действия прибора;
- высыпания, аллергия или нагноения в области применения аппарата электрофореза.
Также не рекомендуется применять процедуру к лицам, страдающим гипертермией.
Ультразвуковая терапия
- Воздействие на суставы ультразвуковыми волнами показано при острых и хронических формах заболеваний ОДА. Действие таких процедур делится на три группы:
- Температурное – нормализует кровообращения, увеличивает объем поступающей к суставу крови и скорость метаболизма.
- Нетепловое – увеличение качества и объема транспортировки питательных веществ на клеточном уровне, усиление активности макрофагов.
- Физиологическое – предотвращает образование рубцов на хрящевых элементах суставов.
Особо ценными процедуры УЗТ признаны для пациентов с остеоартрозом, который сопровождается синовитом. Ультразвуковая терапия противопоказана женщинам в менопаузе и с диагностированным раком молочной железы, а также пациентам с гипертонической болезнью 2 и 3 степени, ИБС и атеросклерозом СГМ.
Аппликации
Грязевые, парафиновые и озокеритовые тепловые аппликации назначаются на начальных стадиях остеоартроза без признаков воспаления синовиальных сумок. Данная процедура помогает устранить следующие симптомы:
- выраженный болевой синдром;
- полиферативные изменения;
- рефлекторный спазм мышц.
Не рекомендуется использовать аппликации в период обострений хронического остеоартроза, при синовите и значительном изменении сустава (деформации). Противопоказанием к их использованию служат заболевания ССС (ИБС, гипертония, варикоз и атеросклероз), а также заболевания почек в острой и хронической форме (нефрит и нефроз).
Бальнеотерапия
Бальнеотерапия или ванны положительно влияют на обменные процессы в больных суставах. Они улучшают периферическую картину крови, увеличивают динамику восстановления хрящевых тканей и восстанавливают микроциркуляцию. В бальнеотерапии используют несколько видов ванн:
- йодобромные;
- скипидарные;
- хлоридно-натриевые;
- радоновые;
- сульфидные.
Пациентам молодого и среднего возраста показаны ванны со средним содержанием в растворе газов и солей, а больным старше 45 лет – с низкой. В зависимости от наличия заболеваний сердечно-сосудистой системы и степени ослабленности организма длительность процедуры бальнеотерапии составляет от 8 до 20 минут. Курс лечения длится от 8 до 14 процедур.
Целесообразность применения того или иного вида физиотерапии для конкретного пациента определяется врачом на основе собранного анамнеза и детального обследования с применением аппаратной и лабораторной диагностики.
Источник: https://ManualMed.net/blog/sustavy/fizioterapiya-pri-osteoartroze-spisok-protsedur-pokazaniya-i-protivopokazaniya.html
Остеоартрит
Что такое остеоартрит (остеоартроз)?
Он развивается медленно и обычно не вызывает серьезную потерю работоспособности, особенно с соответствующим руководством по ведению болезни. Почти половина людей старше 60 лет и фактически все старше 80 лет болеют остеоартритом, но в настоящее время фиксируются случаи заболевания у молодых людей, младше 21 года.
Остеоартроз возникает в результате механического разрушения нормальных структур сустава, изменения капсулы и повреждения хряща. Остеоартрит чаще всего поражает крупные суставы коленные, бедренные и позвоночника. Процесс также часто затрагивает суставы рук.
Что происходит с суставами?
Сустав механизм подвижного соединения костей, в котором их окончания сходятся в суставной сумке.
Суставные окончания костей покрывает упругий тонкий слой гиалинового хряща, не содержащий нервных окончаний и кровеносных сосудов.
При различных движениях хрящ выполняет роль амортизатора, уменьшая давление на сочленяющиеся поверхности костей и обеспечивая их плавное скольжение друг относительно друга.
Кости суставов скрепляются между собой связками и сухожилиями, которые действуют как сильные гибкие кабели и позволяют совершать движение в нужных направлениях. Они полностью окружены капсулой сустава.
Капсула сустава выложена тонкой синовиальной оболочка, которая вырабатывает смазочную жидкость в пространство сустава. Смазочная жидкость обеспечивает питание гиалинового хряща и является надежной смазкой суставных концов костей.
Воспаление синовиальной оболочки (синовит), кровоизлияния в полость сустава (гемартроз) способствуют развитию дегенеративно-дистрофических и воспалительных процессов в суставе.
Первое существенное изменение при остеоартрозе смягчение и образование ямок на гладкой поверхности хряща. По мере прогрессирования артрита слой хряща, покрывающий суставные поверхности, становится все тоньше, вплоть до полного разрушения, оставляя незащищенными концы костей.
Без нормальной скользящей поверхности становится болезненным и трудным двигать суставом.
Поскольку хрящ продолжает разрушаться, по краям сустава формируются костные выросты, как бы компенсирующие потерю хряща за счет увеличения суставных поверхностей.
Это является причиной деформаций суставов (сустав теряет свою форму) при артрите. В народе подобное состояние называют «отложение солей», что является просто неграмотным названием артроза.
Причины остеоартроза
В течение многих лет думали, что остеоартрит был результатом естественного износа сустава на протяжении жизни человека. Но исследователи теперь признают, что есть ряд факторов, приводящих к его развитию:
- возраст — с возрастом хрящ становится менее эластичным и утрачивает свою сопротивляемость нагрузке;
- тучность — лишний вес в течение длительного периода времени ускоряет процесс;
- повреждение (травматизация) сустава — способствовать развитию артрита могут сильные одномоментные травмы, сопровождающиеся ушибом, переломом, вывихом, повреждением связочного аппарата сустава, или повторяющиеся микротравмы сустава. Микротравмам подвергаются работники ряда профессий и профессиональные спортсмены. Примером может служить развитие артрита коленного сустава у шахтеров, футболистов; артрит локтевых и плечевых суставов у работающих с отбойным молотком;
- семейная (наследственная) предрасположенность к остеоартрозу — некоторые формы остеоартрита действительно наследуются в семьях, но наследственность не главная причина развития остеоартрита.
Точные причины и механизмы, приводящие к остеоартрозу, все еще неизвестны.
Симптомы остеоартрита
Остеоартроз часто протекает с небольшим количеством симптомов или бессимптомно, даже в тех случаях, когда рентгеновские снимки могут показать изменение сустава. У Вас могут быть периоды с неустойчивостью и серьезной болью в суставе, сменяющиеся длительными периодами стабильности.
Большинство пожилых людей испытывает некоторые приступы боли в суставах, которые вскоре проходят или ослабевают после отдыха и тепла, приложенного на сустав. Иногда, однако, симптомы более выражены и могут включать любое из следующего:
Первым симптомом, заставляющим обратится к врачу, является боль в суставе. Больные чаще говорят, что она «ноющая», и нечетко локализованная.
Интенсивность боли может быть различной в зависимости от стадии заболевания — от резко выраженной, ограничивающей подвижность сустава, до умеренной, возникающей лишь при определенных движениях. Боль в суставе имеет склонность к усилению при нагрузках и уменьшению после отдыха.
По мере прогрессирования остеоартроза, боль начинает возникать при минимальной активности, и в далеко зашедших случаях она даже может будить пациента среди ночи.
Скованность или «стартовые» боли обычно возникают после периода покоя, особенно по утрам, и после периода малой активности, когда трудно начинать движение, и вскоре проходят на фоне двигательной активности. Скованность суставов при остеоартритах кратковременна, обычно она не бывает дольше 15 минут.
Увеличение сустава в объеме (припухлость)
Это происходит, когда раздражение синовиальной оболочки вызывает излияние дополнительной смазочной жидкости в сустав так же, как ваш глаз вырабатывает слезы на любое раздражение.
Но в суставе, дополнительная смазочная жидкость не может излиться так легко, и таким образом это вызывает припухлость сустава.
Это чаще всего происходит в крупных суставах: в тазобедренных, коленных и суставах позвоночника.
Довольно обычным осложнением остеоартрита является появление костных выростов (названных узлами) в суставах кисти. Они встречаются обычно у женщин и иногда возникают уже в возрасте 40 лет.
Хотя эти узлы могут сделать суставы кисти болезненными, большинство людей продолжают использовать свои руки без ограничения. Боль может быть уменьшена соответствующим лечением на ранних стадиях. Некоторые люди не чувствуют боли с этими узлами, и у многих людей с этим видом остеоартроза никогда не возникает серьёзных проблем с другими суставами.
Диагностика
Специфических лабораторных тестов для диагностики остеоартроза не существует, но могут быть сделаны тесты для исключения других форм артрита.
При остеоартрите, в отличие от других видов артритов, отсутствуют воспалительные изменения в клиническом анализе крови; отсутствует ревматоидный фактор, характерный для ревматоидного артрита; нет повышения уровня мочевой кислоты в сыворотке крови, характерное для подагры.
Ваш доктор попросит, чтобы вы описали любое физическое напряжение или повреждение, которое, возможно, привело к вашей боли. Общий осмотр будет выполнен с пристальным вниманием, особенно к беспокоящим вас суставам.
Рентгенологическое исследование помогает поставить диагноз, но не дает прогнозов по дальнейшему развитию симптомов заболевания. Рентгенограммы могут показать обширные изменения, но это не всегда означает в клинике сильную боль или нетрудоспособность пациента.
Из дополнительных методов исследования может помочь термографическое (тепловидение) и ультразвуковое (УЗИ) исследование суставов, для выявления воспаления в суставах или окружающих их тканях, чего нельзя увидеть на рентгенограмме.
Лечение
Лечение не может полностью повлиять на изменения, которые уже имели место в суставах, однако лечение может замедлить развитие болезни и контролировать симптомы.
Как правило, при первом обращении к врачу эти изменения незначительны, и, соблюдая определенный двигательный режим, рекомендации по реабилитации, можно предотвратить дальнейшее прогрессирование артрита.
Пренебрежение и промедление — худшие враги в борьбе с остеоартрозом.
Доктор, вероятно, будет советовать лечение, которое учитывает стадию заболевания и то, какие суставы повреждены, выраженность симптомов, сопутствующие хронические заболевания, возраст, профессию и каждодневную активность.
- определенный ритм двигательной активности, чтобы периоды нагрузки чередовались с периодами покоя, во время которых сустав должен быть разгружен;
- специальные физические упражнения, которые позволяют сформировать хороший мышечный корсет вокруг сустава, сохранить нормальную подвижность и достаточное кровообращение в конечности, укрепляют сам хрящ;
- снижение веса;
- физиотерапия;
- контроль боли или применение противовоспалительных препаратов, или инъекции в сустав стероидов, чтобы уменьшить воспаление или выработку смазочного вещества. Назначаются в период обострения заболевания и направлены на снятие воспаления в суставе или окружающих сустав тканях. Не надо пытаться снять обострение самостоятельно. Опыт показывает, что лучших и более быстрых результатов можно добиться при раннем обращении к врачу, желательно к специалисту (ревматологу или артрологу). Противовоспалительные препараты имеют огромное количество нежелательных побочных эффектов, поэтому именно доктор быстрее подберет наиболее подходящий.
- при выраженном длительном болевом синдроме, не проходящем при приеме традиционных средств, а также при значительных нарушениях функции сустава хирургия тазобедренного или коленного суставов могут принести реальное улучшение и вы не должны этого бояться.
Жизнь с остеоартритом
Важно сначала стараться ограничивать движения, связанные с повышенной нагрузкой на суставной хрящ. Но при этом вести активный образ жизни за счет увеличения двигательной активности, не оказывающей отрицательного воздействия на хрящ), чтобы защитить суставы (советы хорошего врача, инструктора лечебной физкультуры могут очень помочь).
Большая часть нетрудоспособности на ранних стадиях остеоартрита может быть хорошо корригирована с помощью специальной программы упражнений и поддержания нормальной массы тела. Контроль боли и правильное расслабление также важны, так как позволят сохранять активность.
Выполнение всех перечисленных выше рекомендаций позволит на протяжении всей жизни сохранить удовлетворительную функцию суставов.
В связи с возможностью инвалидизации при остеоартрозе наблюдению подлежат больные остеоартритом с поражением крупных суставов, в основном коленных и тазобедренных, начиная с ранних стадий заболевания.
Обнаружили ошибку? Выделите ее и нажмите Ctrl+Enter.
Источник: https://health.mail.ru/disease/osteoartrit/