Нейродермит— рецидивирующее аллергическое заболевание, основными симптомами которого являются воспаление кожи и сильный зуд.
Это хроническая болезнь: появившись в раннем детстве, она, как правило, сопровождает человека на протяжении всей дальнейшей жизни. При этом людям с нейродермитом живется непросто, и основная задача лечения сводится к продлению периодов покоя кожи, уменьшению рецидивов и улучшению качества жизни пациентов.
Причины нейродермита
Причины нейродермита мало изучены, но к самым распространенным относят:
- частые стрессы и депрессивные состояния;
- нарушения нервной системы;
- воспалительные процессы в организме;
- факторы внешней среды (цветочная пыльца, шерсть домашних животных).
Некоторые люди, страдающие нейродермитом, могут прожить счастливую долгую жизнь, не столкнувшись с проявлениями недуга, другие вынуждены регулярно принимать лекарственные средства, ограничивать себя в питании, чтобы избежать возникновения симптомов неприятной болезни. Поэтому с уверенностью можно сказать, что большое значение в развитии нейродермита отводится индивидуальным особенностям организма человека.
Классификация нейродермита
В зависимости от распространенности поражения кожных покровов различают следующие формы:
- ограниченную — захватывает отдельные участки кожи
- диссеминированную — объединяет несколько очагов ограниченного нейродермита.
- диффузную – разлитое поражение кожных покровов.
Клиническая картина
Ведущий симптом нейродермита — мучительный кожный зуд, который доставляет пациенту эмоциональные и физические переживания, приводит к бессоннице, раздражительности, невротическим изменениям личности, депрессии. Расчесы кожи часто сопровождаются образованием длительно незаживающих ран с присоединением вторичной инфекции.
- Шелушение и сухость: типично мелко или крупнопластинчатое шелушение. Чешуйки располагаются на ограниченных участках часто покрасневшей и уплотненной кожи. Чрезмерная сухость кожи обусловливает ее легкую травматизацию и нарушение барьерной функции.
- Трещины: чаще всего возникают по линиям залегания эластических волокон. Очень характерны трещины при механическом натяжении кожи или из-за дополнительного обезжиривания (частое мытье, агрессивные моющие средства, химические антисептики).
- Папулы (узелки): занимают ограниченные участки в виде нечетко очерченных очагов.
- Лихенификации: утолщение кожи, огрубление ее рисунка на местах хронических воспалений и травм. Очень характерны при многолетнем течении нейродермита, сохраняются и в периоды ремиссий.
- Мокнутие: возникает на участках кожных повреждений- в местах расчесов или трещин. При этом из кожных дефектов выделяется кровь или лимфа, которая через некоторое время засыхает с образованием корок.
Наши врачи
Лечение
- Диета без копченых и острых продуктов, цитрусовых, шоколада, яиц, цельного молока, какао и других продуктов, которые могут вызывать аллергическую реакцию.
- Обязательна ежедневная влажная уборка.
- Следует убрать из комнаты больного ковры, мягкие игрушки и перьевые подушки, исключить контакт с домашними животными.
- Уменьшить количество провоцирующих факторов — стресс, потливость, резкие колебания температуры окружающей среды, грубая одежда и т.д.
Для того чтобы снизить риск повторного инфицирования, важно провести санацию очагов хронического воспаления (гастрит, отит, тонзиллит и другие).
Местная терапия нейродермита проводится с использованием кортикостероидных, дегтярных мазей, лечебной косметики для ухода за кожей. Хороший эффект может давать криомассаж, физиотерапия.
Системная фармакотерапия проводится в различных направлениях. Ведущая роль в лечении отводится антигистаминным препаратам, седативным и иммуномодулирующим средствам, системным кортикостероидам, витаминам. Больным с тяжелыми формами диффузного нейродермита может быть показана иммуносупрессивная терапия, ПУВА-терапия и селективная фототерапия, плазмаферез.
Нейродермит — причины, симптомы, диагностика, лечение и профилактика
Нейродермит — это хроническое кожное заболевание, которое имеет неврогенно-аллергическую природу. Болезнь сопровождается регулярными обострениями. Нейродермит чаще выявляется у женщин, чем у мужчин. В ОН КЛИНИК можно получить качественную дерматологическую помощь, которая включает не только диагностику и лечение, но и профилактику дальнейших рецидивов.
Причины нейродермита
Нейродермит связывают с определенными сбоями в работе высшей нервной деятельности. Подобные нарушения косвенно влияют на состояние кожи.
В большинстве случаев хронические дерматозы обостряются на фоне стрессовых ситуаций и переживаний.
Пациенты, страдающие нейродермитом, склонны к тревожности, психоэмоциональной неустойчивости, чрезмерно ярким реакциям на умеренные или незначительные внешние раздражители.
Нейродермит нередко сочетается с бронхиальной астмой, поллинозом и другими заболеваниями аллергической природы.
В анамнезе пациентов можно обнаружить наличие экссудативно-катарального диатеза, который активно протекал в детском возрасте.
Аллергические заболевания могут вызывать гиперсенсибилизацию организма к различным веществам, включая медикаменты, что приводит к прогрессированию нейродермита.
Также специалисты отмечают наличие определенной наследственной предрасположенности к развитию болезни. У пациентов с нейродермитом среди близких родственников часто встречается подобное заболевание.
Психогенные причины являются основным предрасполагающим фактором. Он в сочетании с внутренними и внешними раздражителями, развитием эндокринных и аутоиммунных заболеваний приводит к появлению рецидивирующего нейродермита.
Симптомы нейродермита
Нейродермит может иметь ограниченную форму (лишай Видаля), протекать по типу разлитого поражения кожи (диффузный, атопический) или объединять в себе несколько ограниченных пораженных участков. От этого зависят клинические проявления болезни и степень их выраженности.
При ограниченном нейродермите на коже появляются локальные бляшки, которые сочетаются с зудом. Такие высыпания чаще всего появляются сбоку и сзади шеи, в паху, на половых органах, в межъягодичной складке. После исчезновения основной бляшки по ее краям можно наблюдать участки гиперпигментации и обесцвеченных кожных покровов.
При разлитой или диффузной форме нейродермита поражаются локтевые, коленные сгибы, лицо, внутренняя часть бедер. Заболеванию часто предшествует течение детского диатеза или экземы.
В раннем возрасте у ребенка наблюдается нежная и чрезмерно чувствительная кожа, которая даже от недолгого контакта с раздражителем (средства гигиены, шерстяные вещи, низкие температуры) начинает краснеть и воспаляться.
Главным пусковым механизмом в таком случае обычно выступает введение прикорма. В будущем симптомы аллергодерматоза нарастают и могут переходить в атопический или диффузный дерматит.
Высыпания при нейродермите вызывают кожный зуд. Обычно он усиливается по ночам. Пациенты могут сильно расчесывать кожу, провоцируя присоединение вторичной инфекции (пиодермия). Зудящие высыпания мешают полноценному сну, нередко приводят к раздражительности. Нейродермит обостряется преимущественно в холодное время года.
Длительное течение болезни приводит к чрезмерной сухости кожи, появлению выраженного кожного рисунка и утолщения тканей (гиперкератоз). Эти изменения вызывают определенный дискомфорт в обычной жизни.
У пациентов после контакта с водой, термическими и другими раздражителями могут краснеть участки кожных покровов без дополнительного поражения.
Сухость тканей необходимо постоянно устранять с помощью увлажняющих и питательных средств.
Болсун С.В., дерматовенеролог, косметолог ОН КЛИНИК. О процедурах ухода за кожей в разном возрасте.
Диагноз можно установить по клиническим проявлениям и жалобам пациента. При появлении сыпи необходимо сразу обратиться к дерматологу. Специалист назначит дополнительные методы диагностики, которые помогут выявить сопутствующие заболевания аллергической природы, внутренние нарушения, требующие назначения комплексного лечения.
Основные методы диагностики нейродермита:
- кожные аллергопробы,
- лабораторные исследования крови и мочи,
- биопсия кожи.
Дифференциальную диагностику специалист проводит с контактным и себорейным дерматитами, псориазом, розовым лишаем.
Для успешного лечения нейродермита и перевода болезни в стойкую ремиссию необходимо устранить влияние всех провоцирующих факторов. Особое внимание уделяется нормализации психоэмоционального фона пациента.
Лечение включает применение противовоспалительных и увлажняющих средств, антигистаминных препаратов, кортикостероидных мазей и другой лечебной косметики. Важно не давать коже еще сильнее воспаляться и повреждаться с присоединением инфекционных осложнений.
На период острых симптомов применяют антисептические лечебные мази, уничтожающие патогенные микроорганизмы. При пиодермии требуется назначение антибиотиков.
При нейродермите применяют фототерапию и аппарат Эксилайт. Метод подавляет активность определенных иммунных клеток, блокирует воспалительную реакцию, влияет на патологические кератиноциты и повышает местную защитную реакцию кожи. Также фототерапия восстанавливает нормальный цвет кожи и рубца.
Обязательным является соблюдение гипоаллергенной диеты. Из рациона на период рецидива необходимо исключить не только шоколад, цитрусовые, мед, сладости, но и острые приправы, копчености, колбасные изделия. Подобные продукты повышают нагрузку на иммунную систему и могут поддерживать ее гиперактивность.
При тревожности и раздражительности, особенно если эти проявления вызывают обострение заболевания, требуется назначение седативных средств. В некоторых случаях пациент нуждается в консультации психотерапевта.
При длительном течении нейродермита рекомендуется санаторно-курортное пребывание в условиях сухого морского климата, который положительно влияет на состояние кожи, способствует устранению хронического воспаления и шелушения.
Преимущества лечения в ОН КЛИНИК
- Индивидуальный подход к выбору подходящих методов диагностики и лечения нейродермита.
- Широкие возможности выбора методик борьбы с кожными заболеваниями.
- Штат специалистов с мировым уровнем подготовки.
- Выгодные условия получения дерматологической помощи.
Поддержание устойчивого психоэмоционального состояния в сочетании с предупреждением контактов с аллергенами является главным способом профилактики развития нейродермита и появления частых обострений уже имеющегося заболевания.
Необходимо ограничивать употребление продуктов питания, способных провоцировать аллергические реакции. При наличии у родителей симптомов нейродермита и высокого риска появления болезни у ребенка рекомендуется следить за его питанием, практиковать преимущественно грудное вскармливание и позднее введение прикорма.
Также важно исключать влияние психотравмирующих факторов на нервную систему детей.
Профилактика включает бережное отношение к коже, применение защитных перчаток и других средств, предупреждающих раздражение кожных покровов. По возможности необходимо минимизировать работу с агрессивными составами, бытовой химией. Рекомендуется отдавать предпочтение натуральным тканям, косметике, которая не содержит аллергены, ароматизаторы, красители, парабены.
Можно ли загорать при нейродермите?
Умеренные солнечные ванны положительно влияют на течение хронического нейродермита и способствуют длительной ремиссии. У многих пациентов после пребывания на море наблюдается рецидив на несколько лет и более.
Но избыточная инсоляция может раздражать кожу, вызывать воспаление на фоне термического повреждения и усугублять течение болезни.
Для получения максимальной пользы от солнца стоит планировать отдых в утренние или вечерние часы, когда снижена интенсивность ультрафиолетового излучения.
Диета при нейродермите необходима только в период обострения?
Если определенные продукты вызывают аллергическую реакцию, то от них необходимо полностью отказаться. В период ремиссии можно питаться обычной пищей.
Если родители страдают нейродермитом, ребенок имеет высокий риск заболеть?
Наблюдается тенденция к повышению количества аллергодерматозов в обществе по всему миру. Но нейродермит родителей не обязательно передается детям. Многое зависит от характера питания ребенка, устойчивости его психики и общего состояния организма.
Дерматит – аллергические заболевания кожи
АТОПИЧЕСКИЙ ДЕРМАТИТ — диффузный нейродермит.
Атопический дерматит это заболевание кожи, характеризующееся зудом, лихеноидными папулами, лихенификациями и хроническим рецидивирующим течением.
Имеет четкую сезонную зависимость: зимой — обострения и рецидивы, летом — частичные или полные ремиссии. Характерен белый дермографизм.
Провоцирующую роль играют пищевые продукты (цитрусовые, сладости, копчености, острые блюда, спиртные напитки), медикаменты (антибиотики, витамины, сульфаниламиды, производные пиразолона), прививки и другие факторы.
Причины дерматита
Причины дерматита неизвестны. Но основной причиной является измененная реактивность организма, обусловленная иммунными и неиммунными механизмами. Нередки сочетания с аллергическим ринитом, астмой, поллинозом или указания на наличие их в семейном анамнезе.
Симптомы дерматита
Атопический дерматит впервые может проявиться в одной из трех возрастных фаз — младенческой, детской и взрослой, приобретая, как правило, упорное течение. Клиническая картина определяется возрастом больного независимо от момента начала заболевания.
Фазы атопического дерматита характеризуются постепенной сменой локализации клинических проявлений, ослаблением острого воспаления и формированием с последующим превалированием лихеноидных папул и очагов лихенификации. Во всех фазах беспокоит сильный, подчас мучительный зуд.
Младенческая фаза охватывает период с 7-8-й недели жизни ребенка до 1,5-2 лет. Заболевание носит в этот период острый, экземоподобный характер с преимущественным поражением кожи лица (щеки, лоб), хотя может распространиться и на другое участки кожи.
В детской фазе (до пубертатного возраста) начинают преобладать лихеноидные папулы и очаги лихенификации, локализующиеся в основном на боковых поверхностях шеи, верхней части груди, локтевых и подколенных сгибах и кистях.
Взрослая фаза начинается с пубертатного возраста и по клинической симптоматике приближается к высыпаниям в позднем детстве (лихеноидные папулы, очаги лихенификации). В зависимости от степени вовлечения кожного покрова различают ограниченные, распространенные и универсальные (эритродермия) формы.
- Атопический дерматит – это хроническое воспалительное заболевание кожи аллергической природы.
- Атопический дерматит — это неинфекционное (незаразное) состояние с наследственной предрасположенностью, для которого характерно длительное течение с периодическим появлением сыпи на разных участках тела, которой всегда предшествует кожный зуд.
- Название атопический дерматит отличает это заболевание от множества других болезней кожи, в том числе хронических, наследственных или имеющих аллергическую природу (себорейный дерматит, аллергический контактный дерматит, герпетиформный дерматит и другие).
- Что такое диатез, нейродермит и экзема
- Диатез (также атопический или экссудативный диатез) – это традиционное название атопического дерматита у грудных младенцев, форма и стадия этого заболевания, для которого характерно начало в раннем детском возрасте (50% случаев).
У взрослых атопический дерматит долгое время назывался нейродермитом (диффузный нейродермит). Это название подчеркивало уверенность врачей во влиянии нервной системы на развитие заболевания.
Атопическая экзема – еще один синоним заболевания. Говоря об экземе в более широком смысле, сегодня представляют совокупность чередующихся признаков воспаления кожи (покраснение, отек, пузырьки, мокнутие, корки).
- Некоторые другие заболевания кожи также называются экземой (себорейная экзема, микробная экзема).
- Обычно понятие атопии ассоциируется с аллергией и подразумевает врожденное предрасположение организма к реакциям на разные раздражители, не возникающие у людей без аллергии.
- Людей с атопической предрасположенностью называют атопиками.
- Другие формы аллергии
- Атопический дерматит тесно связан с такими проявлениями аллергии, как бронхиальная астма и аллергический ринит (риноконъюнктивит, поллиноз, сенная лихорадка).
- Эти хронические заболевания часто протекают вместе, составляя так называемую аллергическую (атопическую) триаду.
- Кроме того, у атопиков возможны другие варианты аллергических реакций на отдельные раздражители-аллергены, например, крапивница, ангионевротический отек Квинке и даже анафилактический шок.
- Атопический марш
Другие формы аллергии, как правило, развиваются позже проявлений атопического дерматита. В последние годы говорят о так называемом «атопическом марше».
Что это такое? Атопический марш означает то, что «диатез» у детей может служить начальной стадией для развития других, более тяжелых форм аллергии – прежде всего, бронхиальной астмы. Контролируя течение атопического дерматита, врачи и ученые рассчитывают предотвратить «атопический марш.
Это вовсе не редкое состояние, и современное общество знает, как с ним можно справиться.
Согласно данным международных исследований, в развитых странах проявления атопического дерматита в течение жизни испытывает почти каждый десятый человек.
Эти данные постоянно уточняются. Известно, что 90% всех людей с атопией испытывают ее проявления в течение первых 5 лет жизни, а более 60% – на первом году жизни.
В то же время, симптомы атопического дерматита могут развиться впервые и у взрослого человека.
Атопия в наследство
Атопический дерматит и атопия – это врожденные и наследуемые состояния. Это значит, что существуют генетические факторы, определяющие атопию. Эти механизмы сегодня тщательно изучаются, чтобы послужить разработке новых методов лечения атопии в будущем.
Все пути наследования атопического дерматита пока не установлены окончательно.
Мы знаем, что если у одного из родителей или ближайших родственников ребенка есть атопический дерматит, астма или аллергический ринит, то у самого ребенка атопический дерматит разовьется с вероятностью 50%. В то же время, у родственников 30% лиц с атопическим дерматитом не отмечается каких-либо проявлений аллергии.
Атопическая наследственность – вовсе не приговор, обрекающий человека всю жизнь или какое-то время испытывать симптомы аллергии.
Можно быть атопиком и не иметь сыпи и зуда.
Все формы высыпаний на коже – проявления атопического дерматита – являются следствием аллергической реакции и воспаления. Эти реакции происходят под влиянием группы клеток нашего организма, входящих в состав иммунной системы.
Такие клетки (особая группа лимфоцитов) есть у каждого человека. Они обязаны защищать наш организм от чужеродного влияния – вредных факторов внешней среды. Без них просто невозможно жить: например, сопротивляться инфекциям.
Однако при атопии и аллергии эти клетки воспринимают как чужеродные и многие другие вещества, на которые не реагируют остальные люди. Такие вещества называются аллергенами.
Аллергенами могут быть вещества самого разного происхождения: например, из домашней пыли, пищевых продуктов, трав или цветочной пыльцы.
Те же аллергены вызывают и другие аллергические заболевания, в частности – бронхиальную астму. Процесс развития воспалительных реакций в коже при атопическом дерматите очень сложный.
Он требует взаимодействия очень разных клеток не только в коже, но и в других органах (кровь, костный мозг, лимфатическая система).
- Некоторые другие факторы также могут приводить к атопическому дерматиту, за счет влияния на лимфоциты: например, инфекции и разные повреждения кожи.
- Преобладание в коже тех или иных групп лимфоцитов и других клеток, участвующих в реакциях воспаления и аллергии, определяет различные проявления атопического дерматита, характер высыпаний.
- В последние годы появились новые методы лечения аллергии, которые позволяют воздействовать на разные клетки воспаления, и прежде всего – на лимфоциты, ответственные за воспаление в коже.
- Почему возникает зуд?
Зуд – ощущение, заставляющее расчесывать кожу – является главным условием атопического дерматита. Без зуда не было бы никаких высыпаний на коже.
- Зуд является следствием аллергического воспаления в коже и возникает под действием особых веществ – медиаторов, которые выделяются клетками воспаления.
- Зуд вызывает расчесы и дополнительное повреждение кожи, которое может усугублять течение болезни.
- Вместе с тем, зуд очень сложно контролировать.
- Однако и этому можно научиться.
- Что вызывает обострения дерматита
- Для атопического дерматита характерны обострения – периодическое появление сыпи на коже.
Как правило, они возникают при повторном влиянии аллергенов (например, при употреблении определенных продуктов в пищу, или контакте с животным) или при повреждении кожи. Кожа человека с атопическим дерматитом «всегда готова» к такой реакции.
Поэтому для того, чтобы предотвращать обострения, нужно,
во-первых, избегать влияния аллергенов и повреждения кожи, а во-вторых, снизить готовность кожи к таким реакциям.
Для лечения атопического дерматита запишитесь к дерматологу.
Лечение нейродермита: определяем причины и избавляемся от последствий
Атопический дерматит, более известный как нейродермит – заболевание, которое носит неврогенно-аллергический характер, проявляется в виде воспаления кожи и сопровождается сильнейшим зудом. Это хроническая болезнь, а потому может на протяжении многих лет не беспокоить пациента (при соблюдении определенной диеты). Однако без должного лечения рискует привести к серьезным осложнениям.
Существует несколько причин, которые могут привести к возникновению нейродермита. В этом списке значатся:
- наследственность;
- длительные физические и умственные нагрузки;
- сильный стресс;
- несбалансированное питание и несоблюдение режима дня;
- заболевания желудка;
- отравление;
- длительное воздействие аллергена (в том числе, пыли, косметики, шерсти домашних животных и прочих).
Все эти факторы могут не только стать причиной заболевания, но и вызвать его обострение. Вот почему пациентам необходимо следить за своим здоровьем, соблюдать правила гигиены, питаться только качественными продуктами и внимательно относиться к приему медикаментозных препаратов.
Мнение эксперта
Если нейродермит был диагностирован у обоих родителей, болезнь в 81% случаев передается ребенку. В случае заражения только матери или отца этот риск снижается до 56%. И только 10-20% малышей страдают от атопического дерматита, который они получили не от взрослого родственника.
Наргис Гуркина, врач акушер-гинеколог
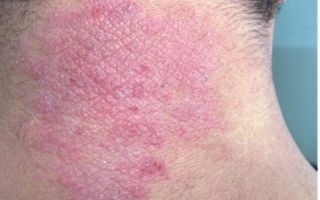
Поскольку нейродерматит представляет собой кожное заболевание, оно проявляется на разных участках тела (шее, лице, руках, локтевых сгибах и даже под коленями). При этом новообразование может напоминать своим видом опухоль, покрасневшие полоски кожи и даже чешуйчатые пятна.
Таким образом, можно выделить основные симптомы нейродермита:
- покраснение и шелушение кожи;
- сильный зуд;
- образование сыпи;
- потемнение кожи (связано с нарушением работы надпочечников);
- быстрая потеря веса;
- низкое давление и уровень глюкозы в крови;
- постоянная слабость и апатия;
- быстрая утомляемость;
- воспаление лимфатических узлов (в редких случаях).
Чаще всего симптомы заболевания проявляются в зимний период, поскольку именно в это время организм наиболее подвержен внешним факторам, недополучает витамин и ослаблен.
Но прежде чем думать, как избавиться от нейродермита, необходимо убедиться в наличии этого заболевания. Для этого следует обратиться к врачу, пройти осмотр и сдать кожу и кровь на анализ. Причем настоятельно рекомендуем воздержаться от народных методов лечения нейродермита – это может испортить клиническую картину заболевания и помешать постановке точного диагноза.
Теперь стоит поговорить о том, как лечить нейродермит. Врач назначает терапию, которая охватывает сразу несколько направлений:
- борьбу с дерматитом;
- избавление от зуда;
- устранение внешних факторов, ставших причиной заболевания.
Первые две задачи могут быть решены при помощи медикаментов, а вот третья не нуждается в приеме лекарственных средств.
Лечение причин нейродермита осуществляется посредством глюкокортикоидов: слабодействующих для легких случаев и средней силы действия для острых воспалений. Причем чаще всего это крем или мазь. А вот при обнаружении инфекции врач может назначить прием антибиотиков.
Мнение эксперта
Если вовремя обратиться к специалисту, обострение заболевание можно купить при помощи преднизолона (по 40-60 мг в сутки на протяжении 3-4 дней). В остальных случаях потребуется более длительное лечение и прием циклоспорина, такролимуса, метотрексата, азатиоприна и т.д.
Наргис Гуркина, врач акушер-гинеколог
Поскольку симптомы и лечение нейродермита тесно связаны между собой, отдельное внимание уделяется снятию зуда. Для этого применяют антигистаминные препараты (также известны как H1-блокаторы) с успокаивающим действием. Речь идет о цетиризине, дифенгидрамине и гидроксизине.
Повысить эффективность лечения помогают прохладные ванны и обработка кожи смягчающими средствами. Подобные вещества устраняют сухость кожи, увлажняют и питают ее.
Кроме того, во время терапии устраняют факторы, провоцирующие развитие и обострение нейродермита. Чаще всего это касается поиска аллергенов, пересмотр рациона и т.д. Так, специалисты рекомендуют отказаться от:
- копченостей;
- острых продуктов;
- цитрусов;
- цельного молока и яиц;
- какао.
В комнате больного в обязательном порядке проводится ежедневная влажная уборка, а все ковры, подушки с перьевым наполнителем и мягкие игрушки подвергаются тщательной обработке. Остается лишь провести санацию самых распространенных очагов воспаления – и можно быть уверенным, что вы избежите повторного инфицирования.
Если вы обнаружили на коже сыпь, покраснение, чешуйчатые пятна и другие признаки нейродермита (схожие с теми, что представлены на фото), не откладывайте визит к врачу.
Пройдите лечение нейродермит в клинике «ЭкспрессМедСервис», филиалы которого работают во Фрунзенском или Выборгском районе Санкт-Петербурга.
Наши специалисты проведут необходимые лабораторные исследования и назначат эффективную терапию, чтобы вы раз и навсегда забыли об этом неприятном заболевании.
Источники:
- Знаменская Л.Ф. Клинико-иммунологическая характеристика и терапия миелопидом больных атопическим дерматитом. Дисс…. канд.мед.наук 1994.
- Бринд А.Н. Материалы к патогенезу и лечению экземы и нейродермита //Автореф. канд. дисс. Харьков, 1983.
- Самсонов В.А. Нейродермит и небактериальная аллергия (диагностика, патогенез и специфическая десенсибилизирующая терапия). Дисс….докт.мед.наук 1984.
- Калантаевская К.А., Цветкова Г.М. Гистологические изменения в коже при нарушениях функции щитовидной железы // Вестн. дермат. и вен. 1979. № 6.
- Скрипкин Ю.К. Нейродермит. М.,Медицина 1967.
- Суворова К.Н., Антоньев А.А. с соав. Атопический дерматит. Из-во Саратовского Университета 1989.
- Кочергин Н.Г. Российский журнал кожных и венерических болезней 1998.
Кожный зуд и его лечение
Статьи Опубликовано в: «Медицинский вестник», №24/25(451-452) от 08.08.2008
Школа клинициста
- С проблемой кожного зуда у пациентов врачи сталкиваются довольно часто, причем это явление может проявляться у больных не только дерматологического профиля, но и при очень широком спектре заболеваний общего характера. Информация об этом недуге может быть полезна для врачей самых разных специальностей. Мы попросили рассказать о кожном зуде и способах его лечения начальника кафедры кожных и венерических болезней Военно-медицинской академии им. С.М. Кирова (Санкт-Петербург) профессора, доктора медицинских наук Алексея Викторовича САМЦОВА
— Алексей Викторович, расскажите, пожалуйста, как определяет кожный зуд современная медицина. Можно ли считать этот недуг самостоятельным заболеванием?
— Это действительно важный вопрос, ответ на который имеет не только теоретическое, но и прикладное значение.
Очень часто врачи сталкиваются с необходимостью ответить: что же такое кожный зуд — самостоятельная болезнь или симптом другого заболевания? И ответы всякий раз будут разниться, потому что эта проблема встречается как в качестве самостоятельного заболевания, характеризующегося только зудом кожи и экскориациями (расчесами), так и в качестве одного из симптомов различных дерматозов.
В некоторых случаях он определяет клиническую картину или является одним из основных симптомов заболевания. В связи с этим ряд авторов выделяет отдельную группу так называемых зудящих дерматозов, к которым относят помимо зуда нейродермит, почесуху, реже — атопический дерматит.
Дать строго научное определение зуда непросто, и сегодня оно звучит, как и прежде, несколько обывательски. Тем не менее такое определение приводится во всех крупных как отечественных, так и зарубежных руководствах: зуд — это особое неприятное субъективное ощущение, вызывающее потребность почесаться.
— Каков механизм проявления и развития зуда?
— К сожалению, в настоящее время многое в патофизиологии зуда неясно. Долгое время было принято считать, что зуд представляет собой видоизмененное ощущение подпороговой боли, возникающее в результате воздействия на нейрорецепторы кожи и слизистых оболочек различных раздражителей (пруритогенов).
То, что кожа не имеет специфических рецепторов зуда, подтверждалось в экспериментах. Например, введение в кожу раствора, содержащего низкую концентрацию гистамина, вызывало ощущение зуда, в то время как высокая концентрация того же вещества инициировала ощущение сильной боли.
Вместе с тем существуют мнение, что зуд и боль — это отдельные и отличные друг от друга ощущения, хотя и передаются по С-волокнам по одним и тем же нейронным каналам (спиноталамический тракт в спинном мозге).
В пользу этого свидетельствуют следующие данные: зуд вызывает желание почесаться, боль — отстраниться; морфий снимает боль, но может быть причиной зуда; зуд и боль могут ощущаться одновременно на одном участке; нервные окончания, вызывающие боль, располагаются глубже дермоэпидермального соединения.
Химическими медиаторами зуда являются гистамин, субстанция Р и вазоактивный интестинальный пептид, биогенные амины и кинины: серотонин, брадикинин, каллидинкалликреин.
Раздражители (пруритогены), вызывающие ощущение зуда, могут воздействовать на кожные рецепторы как эндогенно, так и экзогенно при регулярном их попадании на поверхность кожи. Первые чаще обусловливают развитие общего (универсального) кожного зуда, вторые — локализованного.
В развитии универсального хронически протекающего зуда играют роль также функциональные нарушения процессов возбуждения и торможения коры головного мозга, являющиеся сначала следствием зуда, а в последующем обеспечивающие появление порочного круга, который вызывает учащение приступов заболевания.
— Как классифицируется кожный зуд? Какие воздействия на организм больного могут вызвать его проявление?
— В настоящее время единой классификации нет и предложений по этой проблеме очень мало.
В частности, некоторые зарубежные ученые (например, Bernhard) выделяют 6 вариантов зуда: 1) дерматологический, встречающийся при псориазе, экземе, чесотке и крапивнице; 2) системный, проявляющийся при заболеваниях различных внутренних органов (почек, печени); 3) неврогенный, наблюдаемый при поражениях центральной или периферической нервной системы; 4) психогенный, 5) смешанный и 6) зуд другого генеза.
Причины общего зуда весьма разнообразны.
Острые однократные приступы чаще всего связаны с приемом пищевых продуктов или лекарственных препаратов (цитрусовые, помидоры, клубника, алкоголь, аспирин, белладонна, морфин, амфетамины), к которым у больного имеется повышенная чувствительность (аллергическая реакция), производственные и бытовые химические вещества, жар открытого огня (у кочегаров, кузнецов, рабочих доменных печей), смена температуры при раздевании.
Хронически протекающий общий зуд обусловлен следующими факторами.
Во-первых, следует упомянуть аутоинтоксикации, вызванные обструкцией желчевыводящих путей, которые возникают при хронических заболеваниях желудочно-кишечного тракта (первичный билиарный цирроз, рак головки поджелудочной железы, внутрипеченочный холестаз беременных, лямблиоз) или длительном приеме некоторых лекарственных препаратов (оральные контрацептивы, кодеин).
Во-вторых, это аутоинтоксикации, обусловленные хронической почечной недостаточностью. В качестве третьего фактора развития зуда можно упомянуть эндокринные расстройства и нарушения обмена веществ (сахарный диабет, гипер- и гипотиреоз, климакс, подагра, гиповитаминозы А и группы В).
Далее, зуд может быть обусловлен злокачественными опухолями и заболеваниями крови (рак желудка, глюкагонома и рак поджелудочной железы, миеломная болезнь, лимфогранулематоз, неходжкинские лимфомы, лейкозы, эритремия, железодефицитная анемия). Могут вызывать этот недуг и некоторые инфекционные заболевания, в частности ВИЧ-инфекция.
Еще одна причина зуда — неврологические и психические расстройства (опухоли головного мозга, рассеянный склероз, депрессии, фобии), вызывающие, например, развитие такой клинической формы, как психогенный зуд. В ряде случаев зуд развивается как условнорефлекторная реакция. Наглядным примером условнорефлекторного зуда может служить мнемодермия (греч. mneme — память) — зуд, возникающий при виде какого-либо паразита (например вши) и даже лишь при упоминании о нем. Зуд удается внушить и устранить в гипнозе.
У некоторых людей, вследствие изменения барометрического давления, при подъеме на высоту 10 тыс. метров и более развивается т.н. высотный зуд.
Выделяют также старческий и сезонный зуд. Первый наблюдается преимущественно у мужчин в возрасте старше 60 лет и протекает в форме приступов, чаще в ночное время. Причинами старческого зуда являются главным образом эндокринные расстройства, атеросклероз, обезвоживание кожи. Сезонный зуд возникает в переходное время года (весна, осень).
Локализованный зуд встречается чаще всего в области заднего прохода и половых органов. Анальный зуд наблюдается преимущественно у мужчин. Его причины: неопрятность, геморрой, запоры, проктит, простатит, везикулит.
Причиной анального зуда может быть эритразма, которую из-за повышенной пигментации кожи в области ануса диагностировать не всегда удается.
В связи с этим при анальном зуде следует обращать внимание на состояние кожи бедренно-мошоночных складок, поражение которых типично для эритразмы.
Генитальный зуд — преимущественно женское страдание. Его причины: бели, трихомонады, острицы, раздражение кожи мочой при диабете или подагре, воспалительные заболевания половых органов, климакс, сексуальные неврозы.
С последними иногда связан зуд половых органов у мужчин. Чаще его причинами служат простатит, везикулит.
Зуд головки пениса бывает обусловлен повышенной кислотностью влагалищного секрета у половой партнерши, применением ею местных противозачаточных средств.
При анальном и генитальном зуде нередко развиваются такие осложнения, как трещины, стрептококковая и кандидозная опрелости, гидрадениты.
— В каких случаях врач может диагностировать кожный зуд? Какова клиническая картина его проявления?
— Клиническая картина общего зуда характеризуется отсутствием первичных морфологических элементов. На различных участках кожи обнаруживаются линейные экскориации (расчесы), линейные кровяные корочки.
Ногти пальцев кистей демонстрируют отполированность и сточенность ногтевых пластинок со свободного края. Больные помимо жалоб на наличие зуда страдают от расстройств сна и общего состояния нервной системы.
Локализованный зуд, как правило, развивается в области заднего прохода и половых органов. Характеризуется мучительным зудом (особенно в области ануса), часто осложняется болезненными трещинами, стрептококковой и дрожжевой опрелостями, фолликулитами и фурункулами, наблюдаемыми на фоне выраженных расчесов и геморрагических корок.
Некоторые авторы выделяют локализованный зуд редкой локализации: зуд голеней (у больных варикозным расширением вен в связи с гипоксией кожи), зимний зуд нижних конечностей (гипоксия от длительного переохлаждения), зуд волосистой части головы, зуд ладоней, подошв, лба, век, щек, лопаток, подмышечных впадин (обусловлен обычно местными сосудистыми или нервными расстройствами), зуд как следовая реакция после лечения самых разнообразных дерматозов.
В качестве нозологической формы кожный зуд диагностируется при первичном осмотре больного. Диагностика заболевания основывается на характерной клинической картине: интенсивный зуд и наличие экскориаций при отсутствии высыпаний первичных морфологических элементов.
Дифференциальный диагноз проводится с нейродермитом, атопическим дерматитом, чесоткой. При перечисленных заболеваниях кроме зуда и экскориаций всегда встречаются различные первичные и вторичные морфологические элементы кожной сыпи: пятна, папулы, везикулы, лихенификация; при вшивости обнаруживаются паразиты.
При некоторых дерматозах зуд является особенно серьезной проблемой. В первую очередь, конечно, при нейродермите — хроническом зудящем дерматозе, характеризующемся появлением папул и развитием лихенификации вследствие постоянного расчесывания.
Именно с интенсивного зуда начинается заболевание, а затем развиваются его проявления на коже. Заболевание связано с функциональными нарушениями нервной системы, к которым присоединяются органические изменения нервных волокон и рецепторного аппарата кожи.
Имеют также значение нарушения функции желудочно-кишечного тракта, эндокринные расстройства.
Зуд в качестве одного из ведущих симптомов характерен для атопического дерматита или атопической экземы.
Это хронический рецидивирующий воспалительный дерматоз, развивающийся у пациентов с наследственной гиперчувствительностью и характеризующийся зудящими папулезными и везикулезными высыпаниями.
В основе заболевания лежит передаваемая по наследству гиперчувствительность IgE-типа к различным аэро-, пищевым и лекарственным аллергенам.
Нельзя, конечно, не упомянуть почесуху, поскольку в самом названии дерматоза заложено представление об интенсивном зуде.
Термин почесуха (пруриго) объединяет группу заболеваний, первичными морфологическими элементами которых являются сильно зудящие везикулопапулы, уртикарные папулы, полушаровидные папулезные и узловатые элементы.
К ней относятся детская папулезная крапивница, строфулюс взрослых и узловатое пруриго.
Наконец, практически всегда зуд сопровождает чесотку, крапивницу, многие формы которой связаны с аллергическими механизмами развития. Интенсивный зуд наблюдается при таких хронических кожных заболеваниях, как красный плоский лишай, герпетформный дерматит Дюринга.
Причиной образования зудящих папул могут быть укусы блох или клещей. Больные иногда не обращают внимания на то, что высыпания появились после контакта с домашними животными.
— Каким образом осуществляется лечение кожного зуда?
— Хотелось бы прежде всего отметить, что лечение кожного зуда как дерматоза, а не симптома заболевания — очень сложная проблема, поскольку в основе успеха лежит выявление и устранение причины заболевания, что требует полноценного квалифицированного обследования, и в случае выявления этиологического фактора — его устранения. К сожалению, это не всегда возможно, поэтому в таких случаях, а также при всех дерматозах, сопровождающихся зудом, назначается симптоматическая терапия.
Общая терапия включает в себя использование седативных средств и анксиолитиков, антигистаминных препаратов. Из физиотерапевтических методов применяются электросон, индуктотермия надпочечников, контрастный душ, серные и радоновые ванны, морские купания.
Большую роль в лечении зуда играет наружная терапия. При универсальном зуде используются обтирания растворами противозудных средств (2%-ной настойки салициловой или карболовой кислоты, ментола или димедрола, а также разведенный в три раза столовый уксус).
В терапии локализованного зуда применяются противозудные средства в форме пудр, кремов, мазей или паст, которые наносятся после предварительного тщательного протирания пораженного участка дезинфицирующими средствами. Используются димедрол (1—2 %), анестезин (5 %) и глюкокортикостероидные наружные средства.
В упорных случаях проводят местные новокаиновые блокады соответствующих нервов.
— Вы описали традиционные методы терапии зуда. А что нового появилось в этой сфере в последнее время? Какие новые препараты можно рекомендовать врачам?
— В этой связи хотелось бы особо выделить группу антигистаминных препаратов. Их эффективность обусловливается самим механизмом развития зуда, в особенности — зуда аллергической природы.
Как известно, при воздействии аллергена на тучные клетки организма возникает дегрануляция, в результате чего выделяются медиаторы воспаления, наиболее важным из которых является гистамин. Гистамин взаимодействует с Н1-рецептором и инициирует так называемый аллергический каскад.
Антигистаминные препараты в основном блокируют Н1-рецепторы и тем самым препятствуют развитию аллергического воспаления.
Антигистаминные препараты применяются в этой области терапии достаточно давно. Они, как правило, принимаются внутрь и используются параллельно с традиционными средствами лечения зуда. Однако в последнее время появилось новое средство, лечебные качества которого во многом уникальны. Это Псило®-Бальзам — противозудовый антигистаминный препарат, применяемый наружно.
Он выпускается в форме геля, что делает его весьма эффективным для лечения кожного зуда самой разной этиологии. Лекарственная форма существенно увеличивает эффективность препарата.
Гель как форма сам по себе обладает определенным фармакологическим воздействием и уменьшает воспаление, а в сочетании с активным лекарственным компонентом эта способность возрастает многократно.
Действующим веществом Псило®-Бальзама является дифенгидрамин — блокатор гистаминовых Н1-рецепторов, который быстро уменьшает зуд и оказывает выраженный антиаллергический эффект: снижает повышенную проницаемость капилляров, отек тканей и гиперемию.
Препарат показан прежде всего для лечения зудящих аллергодерматозов, а также применяется при зуде различного генеза. Очень важно, что Псило®-Бальзам практически не вызывает каких-либо побочных явлений и очень удобен в применении.
Простота и безопасность использования этого препарата позволяют рекомендовать его при лечении самых разных форм зуда.
Беседовал Алексей ГОРИЧЕНСКИЙ