Бережное и внимательное отношение к собственному здоровью – норма для западного общества и, к сожалению, большая редкость для жителей России.
Зачастую пациенты обращаются за помощью к врачам тогда, когда уже сложно или даже поздно что-то исправить, изменить, вылечить.
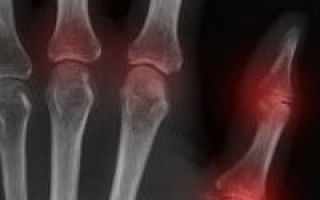
Подобная ситуация складывается с таким серьёзным заболеванием, как артрит. Артритом страдает каждый седьмой человек на планете.
При этом бытует ошибочное мнение, будто болезни суставов свойственны людям пожилого возраста.
Ревматоидный и реактивный артрит все чаще поражают представителей молодого поколения.
В большинстве случаев больные идут к доктору, когда наступает вторая или даже третья стадия болезни суставов, когда ткани уже деформируются и разрушаются. А ведь первые малейшие признаки артрита – болевые ощущения в локтях, коленях, кистях рук — должны были стать поводом для немедленной встречи с врачом.
Нельзя думать, что всё само пройдёт, нельзя беспечно полагать, что эта болезнь вас не коснётся! Без своевременного лечения заболевание осложняется тяжелыми формами, ограничивающими двигательную активность и может привести к инвалидности.
Как вовремя обнаружить болезнь суставов? Как предупредить ее развитие? О чем следует знать?
Точные причины возникновения ревматоидного (ревматического) артрита до сих пор рождают споры. Считается, что заболевание имеет аутоиммунную природу, возникает как следствие сбоя в работе иммунной системы человека. При попадании инфекции, организм начинает вырабатывать антитела, они-то и разрушают ткань суставов.
Ревматический может возникнуть как осложнение после гриппа. Ревматоидный артрит быстро переходит в хроническую стадию. Он характеризуется множественным поражением мелких суставов. По медицинским данным, симптомы ревматоидного артрита чаще наблюдаются у людей молодого и среднего возраста. Женщин эта болезнь поражает чаще, чем мужчин.
Симптомы и лечение ревматоидного артрита
Ревматоидный артрит чаще поражает суставы конечностей. Первый симптом ревматоидного артрита, который должен насторожить — это ощущение скованности движений именно утром, после сна, пока тело ещё не разогрелось и не «разработалось». Со временем боли нарастают и появляются чаще, суставы отекают. Возможно воспаление лимфатических узлов.
Если лечение ревматоидного артрита не начать вовремя, болезнь становится заметной внешне: суставы сильно деформируются. Так, например, кисти рук могут вывернуться, а на месте суставов сформируются большие подкожные шишки.
Таким образом, симптомы ревматоидного артрита становятся заметны невооруженным глазом.
Однако поражение ревматоидным артритом пугает не только существенным эстетическим недостатком. Прежде всего, это острые боли и ограничение подвижности. Около 70% всех страдающих этим видом артрита становятся инвалидами.
При неадекватном лечении страшные симптомы ревматоидного артрита ведут к осложнениям (как правило, почечная недостаточность) и к смерти.
Рекомендуем внимательнее прислушаться к собственным ощущениям и при необходимости обратиться за консультацией к врачу. Особое внимание к здоровью суставов следует уделять людям, подверженным частым простудам. Развитие болезни происходит довольно быстро. Важно не упустить драгоценное время.
Ошибочно также сводить лечение ревматоидного артрита к приему обезболивающих средств. С одной стороны, анальгетики лишь заглушают боль, но никак не влияют на причину развития болезни.
А в случае ревматоидного артрита важно нормализовать защитные механизмы организма, восстановить иммунитет.
С другой стороны, прием медикаментов часто приводит к побочным эффектам, поражая желудок, почки и дополнительно усугубляя течение болезни.
Реактивный артрит, причины и симптомы
Этот вид артрита также называют болезнью Рейтера. Из самого названия видно, что заболевание является ответной реакцией на другие негативные для здоровья факторы. То есть инфекция, из-за которой развивается болезнь суставов, в первую очередь поражает другой орган. Обычно это мочеполовая или пищеварительная системы.
При реактивном артрите сначала поражаются мочеполовые органы, потом возникают проблемы с кожей, глазами и только затем осложнение переходит на суставы.
Больные могут испытывать проблемы с мочеиспусканием, страдать от язвочек, появляющихся в области половых органов, болячек на ладонях и стопах, от чувства жжения в глазах. Реактивный артрит могут спровоцировать некоторые кишечные бактерии.
Параллельно с реактивным артритом у больного, как правило, диагностируют такие заболевания мочеполовой сферы как уретрит, цистит, простатит либо конъюнктивит.
Лечение хламидийной инфекции, обнаруженной в мочеполовой системе, следует начинать незамедлительно, чтобы потом не пришлось лечить реактивный артрит.
А лучше – предпринять профилактические меры. Реактивный артрит поражает сразу несколько суставов. Но в основном страдают нижние конечности. Вместе с суставами часто поражаются и сухожилия в месте их прикрепления к кости. Боли усиливаются ночью и утром, суставы опухают, краснеют.
Главная задача лечения реактивного артрита – уничтожение первичного возбудителя болезни. Только устранив очаг инфекции, можно эффективно вылечить реактивный артрит. При длительном и комплексном подходе возможен благоприятный исход болезни вплоть до полного устранения болей и воспаления в суставах.
Методы лечения артрита
Клиника аппаратной терапии Белозеровой предлагает современные методы лечения болей суставов без побочного воздействия на организм и при минимальной медикаментозной нагрузке.
Аутоиммунный артрит
Аутоиммунный артрит – это заболевание, которое появляется в результате нарушений, происходящих в иммунной системе, когда собственные ткани воспринимаются как чужеродные. Иммунные клетки против них начинают вырабатывать особые белки, которые вызывают воспалительный процесс в оболочке суставов, хрящах и сосудах. Существует несколько форм артрита, причем многие из них обладают аутоиммунной природой.
Причины болезни
Воспаление суставов опорно-двигательного аппарата является актуальной проблемой для современных людей. Ревматоидным артритом, который является разновидностью аутоиммунного недуга, в основном страдают люди работоспособного возраста после сорока лет, причем у женщин он встречается чаще, чем у мужчин, в пять раз. Основными причинами заболевания суставов принято считать:
- Генетическую предрасположенность, связанную с неправильным строением хромосом. Кровные родственники в четыре раза чаще болеют ревматоидным артритом.
- Инфекции – вирусные болезни: краснуха, герпес, ретровирус, Эпштейна-Барра. Все они являются фактором, способствующим развитию воспалительного процесса в суставах.
- Неблагоприятные условия окружающей среды: радиоактивные излучения, постоянное воздействие низких температур, химические загрязнения.
- Систематические стрессовые ситуации, эмоциональные перегрузки. Аутоиммунный артрит у женской половины населения нередко возникает в период беременности, после родов, абортов, в период климакса.
- Быстрое увеличение массы тела.
- Алкогольную и табачную зависимость.
Все перечисленные выше факторы способствуют развитию воспалительного процесса прежде всего в хрящевой ткани суставов.
Симптомы
На ранних стадиях заболевание чаще всего носит относительно легкий характер, поэтому пациенты не сразу обращаются за медицинской помощью.
Симптомы аутоиммунного артрита формируются постепенно, а развитие полной клинической картины болезни занимает несколько лет.
Чаще всего в самом начале возникновения недуга у взрослых поражаются мелкие суставы, особенно кистей рук, а у детей наоборот – крупные. В этот период у пациента присутствуют только общие симптомы. К ним относится:
- слабость;
- недомогание;
- потеря аппетита;
- снижение массы тела;
- субфебрильная температура.
Основными признаками недомогания являются:
- Утренняя болезненность и скованность суставов в течение часа и дольше.
- Болезненные ощущения и припухлость.
- Характерно симметричное поражение суставов правой и левой стороны.
- Ограничение функций в связи с опуханием суставов.
По мере развития аутоиммунного артрита возникают характерные признаки следующего характера:
- Типичная деформация кистей рук и стоп.
- Возникновение мышечного разрушения.
- Распад поврежденных суставов, сдавление волокон.
На заключительных этапах болезни возможны:
- Появление ревматоидных узелков, не вызывающих боли.
- Увеличение лимфатических узлов.
- Воспаление кровеносных сосудов.
- Патологические процессы в почках, легких.
- Проблемы с сердцем.
- Остеопороз.
- Болезни ЖКТ.
- Невропатия.
- Поражения глаз.
Аутоиммунное заболевание (артрит) приводит к поражению всех органов и порче мелких суставов конечностей. Из-за того что длительный период времени человек может не испытывать типичных суставных болей, он приходит на прием к врачу, когда в хрящах и суставах произошли уже значительные изменения, что очень осложняет лечение.
Диагностика
Вначале обострения появляются в виде минутных приступов, а порой продолжаются несколько дней. Но аномальные изменения иммунной системы начинают происходить задолго до явных признаков недуга. Очень важно при возникновении начальных симптомов болезни не пропустить их и вовремя посетить поликлинику.
Нередко пациенты спрашивают – болят суставы, к какому врачу обратиться? Если вы не знаете, какого доктора посетить, то всегда можно спросить об этом в регистратуре или пойти на прием к терапевту, который осмотрит вас и даст направление к необходимым специалистам: неврологу, ревматологу, ортопеду и хирургу.
Своевременное выявление заболевания дает возможность замедлить его развитие и улучшить качество жизни пациента. При посещении врача с больным проводится:
- беседа, в ходе которой выясняются жалобы, длительность и особенности болезни;
- делается внешний осмотр и пальпация;
- собирается полный анамнез.
После этого для диагностики аутоиммунного артрита проводят следующие лабораторные исследования:
- Клинический анализ крови – характерной особенностью является повышенная скорость оседания эритроцитов, с развитием болезни происходит снижение гемоглобина.
- Биохимический анализ крови – выявляются азотистые шлаки, происходит оценка функционирования печени, поджелудочной железы, углеводного обмена, проверяется свертываемость крови.
- Анализ крови на антитела – выявляется их наличие и концентрация.
- C-реактивный белок указывает на развитие воспалительного процесса.
Кроме этого, для постановки точного диагноза аутоиммунного артрита назначаются следующие аппаратные исследования:
- Рентгенография – один из важных методов диагностирования: определяет наличие повреждений при травмах; изменения, связанные с воспалением; деформацию суставов; разрастания костной ткани; изменения в полости сустава.
- УЗИ – чаще используют для установления изменений в крупных суставах.
- КТ – позволяет увидеть состояние мягких тканей.
- МРТ – широко используется для наблюдения за изменением связок, межпозвоночных дисков, структур мышц.
- Сцинтиграфия – этот метод часто используется для диагностики артрита (по МКБ-10 код М05–М99) и способен выявить болезнь на ранних стадиях.
- Артроскопия – часто применяется для коленного сустава.
- Пункция – проводится для взятия синовиальной жидкости с целью последующего ее изучения.
После готовности результатов всех исследований, консультаций с узкими специалистами выставляется точный диагноз и назначается соответствующее лечение.
Методы терапии
Самыми важными задачами в терапии артритов являются:
- Уменьшение воспалительного процесса в синовиальной области, чтобы поддержать и нормализовать динамическую возможность сочленений.
- Предотвращение развития разрушительного процесса.
Методы лечения аутоиммунного артрита включают целый комплекс разнообразных мероприятий:
- Снятие симптомов – чаще всего приходится бороться с болезненными ощущениями. Они хорошо снимаются препаратами НПВС.
- Базисная терапия – ее начинают сразу после выявления заболевания. При правильном назначении препаратов удается снять воспаление и достичь ремиссии на длительный период. Особенно эффективны препараты первого ряда, например, «Метотрексат», лекарственные средства второго ряда менее действенны и используются при непереносимости первых.
- Местное лечение – применяются растирания с использованием мазей и иные средства, например, компрессы для суставов с «Димексидом».
- Физиотерапевтические процедуры – устраняют воспаление, уменьшают болевые ощущения. Применяются на различных стадиях болезни.
- Хирургическое вмешательство – используется крайне редко при отсутствии эффекта от консервативного лечения.
- Народные средства – применяются только после консультации с врачом. Очень часто народные целители рекомендуют лопух и лавровый лист.
- Диетическое питание – это неизменное условие успешной борьбы с артритами.
Медикаментозная терапия
Для лечения суставных нарушений аутоиммунного характера применяются следующие группы лекарственных средств:
- Основные – способствуют замедлению деструктивных и воспалительных процессов в суставах: «Хлорбутин», «Циклофосфан», «Плаквенил». Для подавления аутоиммунного сбоя препараты подбирает врач-иммунолог. Они содействуют восстановлению иммунных процессов.
- Местные – медицинские средства, используемые для наружного применения. Они снимают воспаление, отечность, уменьшают боль в пораженном суставе. Для этого назначаются компрессы с «Димексидом» для суставов, пораженных артритом, а также «Гидрокортизон», «Новокаин».
- Симптоматические – нестероидные препараты, оказывающие противовоспалительный и обезболивающий эффект. К ним относятся: «Ибупрофен», «Вольтарен», «Кетонал».
Для лечения требуется длительный прием препаратов, которые имеют серьезные побочные эффекты. Поэтому необходим постоянный лабораторный контроль за их воздействием и своевременным выявлением побочных явлений. Чтобы достичь успеха, очень важно соблюдать все рекомендации лечащего врача и доверительно к нему относиться.
Физиотерапия
Физиопроцедуры являются неотъемлемой частью комплексного лечения при заболевании артритами (МКБ-10 код М05–М99) суставов. Одни из них используются в острый период болезни. Процедуры, которые делаются на воспаленные суставы:
- электрофорез с глюкокортикоидами;
- ультрафиолетовое излучение.
Они снимают воспаление и болевые ощущения.
В другие стадии болезни назначают:
- магнитотерапию;
- лазерное облучение;
- светолечение с использованием ламп;
- массаж и самомассаж;
- грязевые ванны;
- водолечение.
Очень большое значение при поврежденных суставах имеет лечебная гимнастика. Она способствует улучшению их подвижности, предупреждает образование спаек.
Больному надо выполнять упражнения ежедневно с самого начала постановки диагноза, исключая время обострения заболевания.
Кроме этого, пациенты с артритом, имеющим аутоиммунный характер, ежегодно должны получать курс санаторно-курортного лечения, причем прием основных лекарственных средств при этом не отменяется.
Диета при артрите
Очень важно соблюдать при аутоиммунных нарушениях ограниченное питание не только в период обострения болезни, но и при ремиссии. Диетическое питание предполагает исключить из рациона жирные и жареные продукты из мяса и рыбы, крепкие бульоны, консервы и полуфабрикаты. Необходимо сократить употребление соли и сахара.
Нежелательно есть кукурузу, цельные молочные продукты, пшеничную кашу и ржаной хлеб. Полезны при артритах блюда, состоящие из продуктов растительного происхождения, нежирная морская и речная рыба, постное мясо птицы, кролика и теленка.
Для питья использовать настои из шиповника и трав, морсы из ягод, зеленый чай, слабо минеральную воду без газа.
Хирургическое лечение
К оперативному вмешательству при артрите специалисты прибегают лишь в том случае, когда испробованы все методы консервативной терапии. При хирургическом вмешательстве наибольшее значение имеют применение двух приемов:
- синовэктомия – удаление суставной синовиальной оболочки;
- полная замена сустава на эндопротез.
Решение о замене сустава принимает ортопед совместно с ревматологом. Операцию проводят, когда сустав очень деформирован и потерял двигательную способность.
А самым главным является желание больного сделать операцию. В этом случае послеоперационный период проходит намного успешнее. Искусственный протез может прослужить от 5 до 15 лет.
Больному необходимо бережно относиться к новому суставу и ограничивать его подвижность.
Хроническое заболевание суставных тканей, которое впоследствии захватывает хрящевые и костные структуры, является очень серьезным недугом. При отсутствии правильной терапии оно постоянно прогрессирует и приводит к инвалидности. Только комплексное лечение и соблюдение больным всех рекомендаций врача приводит к ремиссии.
Не затягивайте визит к доктору . Самолечение, как и самовольная отмена препаратов, при этой болезни недопустимо. Они обернутся ухудшением состояния здоровья и прогрессированием недуга.
Записаться на прием в клинику «Канон» можно на сайте и по телефону +7 (351) 217-52-62
Реактивный артрит
Реактивный артрит представляет собой патологию, характеризующуюся воспалением одного или нескольких суставов, возникшую вследствие перенесения мочеполовых, носоглоточных или кишечных инфекций.
Нередко этот вид артрита путают с инфекционным, при котором воспаление возникает при непосредственном проникновении инфекции в суставные ткани.
Узнать о симптомах и пройти курс лечения реактивного артрита можно в многопрофильной клинике ЦЭЛТ.
Чаще всего лечения реактивного артрита требуют лица в возрасте от 20-ти до 40-ка лет. В большинстве случаев это мужчины, которые перенесли инфекционное заболевание мочеполовой системы, реже — женщины после перенесённой кишечной инфекции. Реактивный артрит у детей — весьма распространённое явление, которое возникает в возрасте от 9-ти до 14-ти лет.
Как уже упоминалось, реактивный артрит коленного и других суставов возникает после того, как больной перенёс инфекционное заболевание. Это могут быть:
- урогенитальные инфекции (вызванные хламидиями);
- инфекции дыхательных путей (вызванные хламидиями или микоплазмами);
- кишечные инфекции (вызванные сальмонеллой, шигеллой или кишечной палочкой).
Изредка встречаются случаи, когда симптомы реактивного артрита возникают после перенесённых вирусных заболеваний, вызванных энтеровирусами, вирусом герпеса или краснухи.
Клинические проявления
Симптоматика реактивного артрита представлена поражениями:
- крупных суставов ног с одной стороны;
- сухожилий суставов в месте их прикрепления к кости;
- слизистой: конъюнктивит, неинфекционный уретрит, увеит, эрозия ротовой полости;
- кожного покрова: огрубение кожи подошв стоп и ладоней, сопровождающееся появлением папул и бляшек;
- ногтей: пожелтение, шелушение, разрушение.
Помимо этого, наблюдаются системные клинические проявления в виде:
- увеличения лимфоузлов;
- плеврита;
- миокардита;
- воспаления почек.
Диагностика
Для того, чтобы правильно поставить диагноз, специалисты ЦЭЛТ используют целый ряд диагностических исследований. Так, обязательными являются:
- общий анализ крови и мочи;
- анализ на выявление хламидий и антител;
- анализ на наличие ВИЧ.
Помимо этого, может проводиться анализ синовиальной жидкости. Что касается инструментальных исследований, то применяют следующее:
- рентгенографию;
- эхокардию (при наличии болей в сердце).
Лечение
При лечении реактивного артроза медики ЦЭЛТ направляют свои усилия на уничтожение возбудителя заболевания. Конечно же, такой подход связан с необходимостью приёма антибактериальных препаратов. Благодаря ему устраняются болевые ощущения и воспаления в суставах. Помимо антибиотиков применяются НПВП, глюкокортикоиды и иммуносупрессоры.
Что касается немедикаментозного лечения, которое проводится параллельно, то оно включает в себя следующее:
- покой больной конечности в течение первых 2-х недель;
- прикладывание холода на поражённый сустав;
- лечебная физкультура.
Лечение заболевания может длиться от нескольких недель до нескольких месяцев. Бывают и случаи, когда оно проводится в течение года. Чем раньше вы обратитесь за лечением в нашу клинику, тем лучше прогнозы лечения. Своевременно начатое лечение — залог полного выздоровления!
Артриты у детей
Артрит и его разновидности – это не только беда бабушек и дедушек, он случается и у их маленьких внуков (чаще всего у дошкольников). Правда, детские суставы воспаляются намного реже. Недуг зачастую проходит быстро и имеет все шансы не повторяться. Но лишь при условии, что вы вовремя обратитесь к врачу.
Нужно точно знать диагноз, ведь заболевание не так-то просто отличить от других болей в ножках: ребенок не в состоянии озвучить все, что ощущает. Хотя от правильно выбранного алгоритма лечения напрямую зависят его эффективность и перспектива осложнений, которые порой приводят к тяжелой ревматологической болезни.
Откуда эта напасть? На боли в ножках детки жалуются часто. И первое желание родителей – понять, не травма ли это. Если вам удалось ответить на этот вопрос отрицательно (узнала у воспитателя детского сада, бабушки, няни, да и следов ушибов не обнаружила), а кроха все плачет, хромает или вовсе не может наступить на ножку, вам пора в больницу.
Артрит – воспаление сустава, прежде всего его синовиальной оболочки, то есть “пленки“, выстилающей изнутри всю суставную полость! У детей наблюдается, как правило, транзиторное (временное) воспаление.У детей артрит зачастую поражает ступни, щиколотки, колени, поясницу, локти и плечи.
Одно из крупнейших исследований было проведено в Норвегии. По его результатам стало очевидно, что артрит в детском возрасте весьма частое явление – больше 70 случаев на 100 000 детей ежегодно. Болеют им чаще мальчики до 8 лет. Нередко все начинается с моноартритов (когда поражен один сустав), хотя случаются и полиартриты (несколько суставов).
Обычно патология обнаруживается после перенесенной инфекции, причем тогда, когда малютка уже выздоровел, прекрасно себя чувствует. Немудрено, что родители далеко не всегда связывают хромоту крохи, например, с ОРВИ трехнедельной давности. Однако точно установленная причина заболевания дает возможность выбрать верную тактику борьбы.
Расскажите врачу-ортопеду или ревматологу обо всех своих подозрениях и гипотезах. Это крайне важно для определения схемы лечения.
Бактериальный артрит
Виновники такого воспаления – болезнетворные бактерии, которые попадают в полость сустава из любого очага, имеющегося в организме, через кровь, а также при травмах (в основном с по-вреждением кожи).Характеризуется высокой температурой, болью, хромотой, припухлостью.
Самые частые агенты – стрептококк и стафилококк (лидирует – золотистый). А их наличие в организме, как известно, причина таких недугов как хронический тонзиллит, бронхит, ларингит, трахеит. Если малютка регулярно болеет ими, он автоматически попадает в зону риска.
Вирусный
Энтеровирусная инфекция, грипп, краснуха, гепатит, эпидемический паротит при неблагоприятных условиях могут повлиять и на состояние суставов. Тогда во время недуга опухают, болят суставы, краснеет кожа над ними. Симптомы зависят от типа вируса.
Такие артриты бывают сильными и слабыми, хроническими и острыми, симметричными (одновременно на двух коленях) и несимметричными. Во время ОРВИ наблюдаются кратковременная припухлость и летучие боли в разных суставах. А вирус паротита вредит лишь через 1-3 недели после инфицирования, поражая только крупные суставы.
Большинство вирусных артритов, как правило, проходят через 7- 14 дней при правильном лечении.
Поствакцинальный
Нарушения провоцируются прививками от краснухи, чуть реже – от паротита, коклюша и ветряной оспы. Признаки артрита появляются через одну – три недели после укола, но при своевременной медицинской помощи быстро и бесследно проходят.
Ювенильный ревматоидный артрит
Это аутоиммунное заболевание. На фоне любой инфекции возникает практически сразу, почти всегда без повышения температуры тела. Хотя сам сустав, точнее ткани над ним, как правило, горячие. Из других признаков воспаления заметны: припухлость, боль, нарушение функций (подвижности сустава), иногда есть и покраснение.
Поначалу скованность и боль досаждают лишь по утрам, затем ситуация ухудшается и проблема остается и днем. Помни, любые жалобы на сложность в передвижении – повод немедленно показать кроху ортопеду, ревматологу и кардиоревматологу. Ведь при неправильном лечении высока опасность поражения сердечной мышцы.
Поэтому такое заболевание требует длительного комплексного лечения под квалифицированным присмотром специалистов.
Возникновение болей как в костях, так и в суставах ног у подростков может провоцироваться неадекватными и длительнымифизическими нагрузками.
Ушибы, растяжения, реже вывихи и переломы особенно у детей школьного возраста, регулярно занимающихся спортом, могут сопровождаться симптоматикой, «маскирующейся» под истинно суставной синдром.
Например, продолжительный бег по твердой поверхности после длительного перерыва в тренировках, ходьба по глубокому снегу вызывают боли в различных отделах голеней. Причина их — растяжение и воспаление мышечно-сухожильных структур. Часто болевой синдром сопровождается отеком мышц и судорогами.
Как выявить?
Важная роль при постановке диагноза отводится анализу болей у ребенка. Лабораторные методы, рентгенологические и другие инструментальные исследования помогают уточнить характер поражения суставов.
К жалобам общего характера можно отнести повышение температуры тела, а также другие жалобы, отражающие наличие и степень выраженности синдрома токсикоза, такие как слабость, вялость, немотивированная капризность, недомогание, изменение поведения ребенка.
Многое зависит от исходных данных. Доктор иногда может сразу распознать проблему, но скорее всего, порекомендует провести обследование. Общие анализы крови и мочи при реактивных артритах укажут на воспалительный процесс. При подозрениях на ревматизм малышу рекомендована биохимия на ревмопробы.
Специальные анализы крови (из вены) определят возможные кишечные или мочеполовые инфекции. Иммунологические исследования крови докажут или опровергнут наличие антител к различным возбудителям: стафилококку, стрептококку, простейшим организмам (они иногда тоже являются причинами транзиторного артрита у детей), вирусам. Специалист напишет, к каким именно.
Хотя лабораторные показатели могут длительное время оставаться без изменений.
Если врач заподозрит возможность поражения сердечной мышцы или клапанов, он непременно назначит кардиограмму и УЗИ сердца. Подчас не обходится и без УЗИ сустава для определения наличия в нем суставной жидкости (выпота). При длительном течении и возможности деформации структуры костной ткани показан рентген пораженного участка. Но это исследование информативно лишь на третьей неделе болезни.
Основы лечения
Чтобы быстрее вернуть суставам здоровье, в больнице и дома крохе нужно следовать некоторым правилам:
Непоседе необходим покой. Он не должен напрягать пораженные суставы.
Врач назначит нестероидные противовоспалительные средства, которые еще и уменьшат боль.
Антибиотики прописывают строго в определенных случаях: в первую очередь при бактериальном артрите.
Гормональные препараты используются исключительно при ювенильном ревматоидном артрите. Этого не стоит бояться, после излечения гормональный фон крохи быстро придет в норму.
Разные виды физиотерапии могут применяться с самого начала заболевания. Активно используются фонофорез, магнито-лазерная терапия, парафинолечение, лечебная физкультура.
Недуг важно распознать как можно скорее, тогда лечение будет наиболее эффективным и успешным.
Поэтому будьте внимательны к своему ребенку: если малыш не хочет двигаться, а при активных движениях капризничает, вы замечаете, что он бережет ручку или ножку, или жалуется на боль в руке или ноге, которая никак не связана с травмой, а также в случае, если какой-то из суставов немного покраснел, распух или изменил форму, а ребенок не дает вам до него дотронуться – незамедлительно обращайтесь к врачу-ревматологу! Специалист проведет осмотр и назначит ряд необходимых исследований, которые позволят поставить точный диагноз. Исходя из диагноза, возраста и состояния ребенка будет назначено адекватное лечение, которое поможет купировать болезнь, а в лучшем случае – достигнуть оздоровления.
Верьте в положительный результат – и вскоре малютка восстановится.
Врач-кардиолог УЗ «12 городская детская поликлиника» Григорьева Ирина Александровна +375 29678 51 37
Реактивный артрит: памятка для пациентов
ОГЛАВЛЕНИЕ:
Что такое реактивный артрит?
Реактивный артрит – заболевание, которое характеризуется воспалением суставов, ассоциированным с триггерной инфекцией, как правило, у генетически предрасположенных лиц.
Как выявить генетическую предрасположенность к реактивному артриту?
О генетической предрасположенности говорит носительство HLA-В27 антигена. Около 85% пациентов с реактивным артритом являются носителями HLA-B27 антигена. Этот антиген также предрасполагает к анкилозирующему спондилиту (болезни Бехтерева) и к псориатическому артриту (артриту при псориазе).
Кто чаще болеет реактивным артритом?
Заболеванию подвержены лица в возрасте 20-40 лет, чаще мужчины.
Что такое болезнь Рейтера?
Болезнь Рейтера представляет собой реактивный артрит с разнообразными внесуставными (системными) проявлениями.
С какой инфекцией чаще связано развитие реактивного артрита?
Этиологическими факторами (триггерами) реактивного артрита являются следующие инфекционные агенты: хламидия трахоматис (урогенитальная инфекция), иерсиния, кампилобактер, сальмонелла и шигелла (кишечная инфекция).
Какие реактивный артриты встречаются чаще?
Чаще встречается реактивный артрит, ассоциированный с урогенитальной хламидийной инфекцией.
Хламидиоиндуцированные артриты вызывает Chlamydia trachomatis, представляющая собой внутриклеточные грамотрицательные бактерии.
Как развивается болезнь и почему воспаляются суставы?
Основное значение в развитие реактивного артрита имеет реакция системы иммунитета на инфекционный агент, находящийся внутри сустава или экстраартикулярно. Триггерные факторы (например, хламидии) способны запускать иммунный ответ, что приводит к развитию артрита.
В развитии болезни условно можно выделить 3 стадии. На первой стадии действует инфекционный агент, возникает уретрит или простатит или цервицит или энтероколита и т.д. в зависимости от возбудителя.
На второй стадии развивается острое воспаление суставов, которое, как правило, заканчивается выздоровлением.
При определенных условиях (генетическая предрасположенность, нарушения иммунной системы) артрит становится хроническим, могут возникнуть системные проявления болезни.
Как проникает хламидия в организм человека?
Проникновение хламидий в организм человека происходит чаще всего при половом контакте. Возможен неполовой путь, например, бассейновый. Заражение новорожденных может возникать от больной матери внутриутробно или во время родов.
Какие особенности суставного синдрома характерны для реактивного артрита?
Поражение суставов носит, как правило, симметричный характер. Чаще поражаются суставы нижних конечностей. Обычно поражается небольшое количество суставов. Часто определяются симптом «лестницы»: постепенное вовлечение суставов снизу вверх, а также симптом «спирали»: восходящее вовлечение разноименных суставов.
Часто вовлекаются крестцово-подвздошные суставы (сакроилеит) и позвоночник (спондилит). Очень характерны энтезиты (воспаления в местах прикрепления к костям связок и сухожилий), характерны боли в пятках. Могут возникать дактилиты – воспаления пальцев («сосискообразные» пальцы).
Из-за воспаления связочного аппарата стоп постепенно развивается плоскостопие.
Какие изменения со стороны других органов характерны для реактивного артрита?
Характерно поражение глаз, слизистых оболочек, кожи, ногтей. Возможны осложнения со стороны сердца и сосудов, почек, нервной системы.
Какие проявления болезни могут быть со стороны урогенитальной системы?
Основным проявлением хламидийной инфекции является уретрит. Практически у каждого мужчины с хламидиоиндуцированным артритом при целенаправленном урологическом обследовании выявляется хронический простатит, который в большинстве случаев протекает бессимптомно. Значительно реже у пациентов развиваются другие поражения мочеполовых органов, например, эпидидимит и др.
У женщин часто возникает цервицит (воспаление шейки матки), сальпингит (воспаление труб). Частым осложнением хламидийной инфекции является бесплодие.
Какие осложнения заболевания бывают со стороны глаз?
Патология глаз чаще всего протекает по одному из трех вариантов: конъюнктивит, кератит или увеит. При конъюнктивите беспокоит ощущение рези в глазах, светобоязнь, слезотечение. Возможно снижение зрения или в тяжелых случаях потеря зрения.
Бывают ли поражения кожи и слизистых при реактивном артрите?
Поражение кожи и слизистых при реактивном артрите (болезни Рейтера) многообразны. Чаще всего выявляется цирцинарный баланит, представляющий собой высыпания на головке полового члена.
В полости рта могут появляться эрозии или язвочки, они могут располагаться в области щек, губ, неба, на языке. Характерно поражение кожи туловища и конечностей, а также высыпания на ладонях и подошвах, похожие на псориаз.
Нередко возникают поражения ногтей.
Какие серьезные осложнения могут быть при реактивном артрите?
При длительном течении болезни и при высокой активности воспаления возможны осложнения со стороны сердечно-сосудистой системы, почек. Характерно развитие амилоидоза. Имеется склонность к развитию тяжелых инфекций и даже сепсиса.
Какие обследования выполняют для диагностики реактивного артрита?
В общем анализе крови типичные изменения, как правило, отсутствуют. Возможно увеличение СОЭ, количества лейкоцитов, анемия, повышение уровня тромбоцитов.
В биохимическом анализе может быть увеличено содержание С-реактивного белка, фибрина. В общем анализе мочи признаки воспалительного процесса (в моче обнаруживаются лейкоциты, белок).
Для выявления уретрита целесообразно выполнить трехстаканную пробу мочи, при этом изменения наиболее четко выявляются в первой порции мочи.
Как доказать наличие триггерной инфекции?
Наиболее доказательно выявление триггерной инфекции культуральным методом.
Косвенными признаками доказательства наличия инфекции являются полимеразная цепная реакция (ПЦР) и определение антител методом иммуноферментного анализа (ИФА).
Для доказательства роли кишечных бактерий необходимо выполнить посев кала и серологические реакции (определение уровня антител в сыворотке крови). Обследоваться на урогенитальную инфекцию необходимо вместе с половым партнером.
Как правильно обследоваться на хламидийную инфекцию?
До взятия материала необходимо воздерживаться от приема антибиотиков в течение 3-4 недель; перед взятием материала не мочиться в течение 1-1,5 часа; взятие материала должно производиться путем соскоба слизистой уретры или канала шейки матки.
Какой метод выявления хламидийной инфекции является наиболее информативным?
«Золотым» стандартом диагностики хламидиоза является культуральный метод. Он осуществляется с использованием клеток, чувствительных к хламидиям: McCoy, Hela-229 и др. Чувствительность метода около 80%, специфичность 100%.
О чем говорят результаты рентгенологического исследования?
Пациентам с реактивным артритов часто выполняют рентгенологическое исследование периферических суставов, позвоночника и крестцово-подвздошных суставов.
При остром процессе признаки поражения суставов могут отсутствовать. При хроническом процессе происходят характерные изменения. Могут выявляться участи разрушения кости (узуры, эрозии).
Повторять рентгеновское обследование надо по показаниям под контролем ревматолога.
Насколько необходима антибактериальная терапия для лечения реактивного артрита?
Антибактериальная терапия назначается обязательно.
По окончании лечения антибиотиками через 4-5 недель проводят контроль излеченности. При лечении инфекций, передающихся половым путем, необходимо лечить половых партнеров пациента.
Какие антибиотики действуют на хламидийную инфекцию?
При хламидиоиндуцированных артритах применяют следующие группы антибиотиков: тетрациклины (доксициклин), макролиды (азитромицин, джозамицин, рокситромицин, кларитромицин, ровамицин (спирамицин); фторхинолоны: офлоксацин, ципрофлоксацин, левофлоксацин, моксифлоксацин. При энтероколитическом варианте возможно применение следующих антибиотиков: тетрациклин, ципрофлоксацин и др. Назначение антибактериальной терапии осуществляется врачом.
Одновременно с антибактериальными средствами назначают противогрибковые препараты, поливитамины, биопрепараты.
Какая терапия проводится кроме антибактериальной?
Для купирования воспалительного процесса назначают нестероидные противовоспалительные препараты (НПВП).
Из группы НПВП применяются диклофенак, ацеклофенак, напроксен, индометацин, нимесулид, мелоксикам, целекоксиб, эторикоксиб и другие препараты с учетом индивидуальной переносимости, наличия факторов риска побочных эффектов и оценкой эффективности проводимой терапии. При условии правильного выбора препарата и соблюдения режима его дозирования вероятность побочного действия лекарственного средства минимальна.
Особое место в ряду НПВП занимает ацеклофенак (Аэртал). Ацеклофенак хорошо всасывается в желудочно-кишечном тракте, действует через 15-30 минут после приема, проникает в очаги воспаления, быстро выводится из организма (период полувыведения 3-6 часов).
Наряду с тем, что Аэртал обладает выраженным противовоспалительным и обезболивающим действием, имеются данные многочисленных международных наблюдений о его высокой безопасности со стороны желудочно-кишечного тракта и сердечно-сосудистой системы даже при длительном, постоянном применении. применении.
Назначение препарата осуществляет только врач.
Целесообразна ли местная терапия?
Местная терапия осуществляется с использованием мазей, кремов, гелей с НПВП, которые действуют непосредственно на очаг воспаления и не оказывают системного воздействия, а значит, существенно снижается риск нежелательных явлений.
Преимуществом обладают микронизированные формы лекарственных средств для местной терапии, которые глубже проникают в ткани и действуют более длительно.
К таким местным формам нестероидных противовоспалительых препаратов относится, например, Аэртал крем.
Можно применять аппликации с димексидом на 15-20 минут (димексид соединяется с водой или лидокаином в соотношении 1:4, первый раз с осторожностью).
Когда назначают глюкокортикоиды?
Глюкокортикоиды используются в виде локальной терапии при воспалении суставов или периартикулярных тканей. Проводят введения глюкокортикоидов в сустав или в ткани вокруг суставов.
В случае воспаления многих суставов, высокой активности заболевания, вовлечения в воспалительный процесс внутренних органов глюкокортикоиды вводят внутривенно (пульс-терапия).
При поражении почек, сердца, сосудов, глаз , при высокой лабораторной активности глюкокортикоиды назначаются внутрь короткими курсами в средних дозах (20-40 мг по преднизолону).
В каких случаях при реактивном артрите назначают базисные препараты?
Базисные средства при реактивном артрите назначаются в случае хронизации воспалительного процесса в суставах, при устойчивости суставного синдрома к проводимой терапии НПВП, при развитии кожных и проявлений и осложнений со стороны глаз, при устойчивой лабораторной активности заболевания. Чаще всего используют сульфасалазин. При его неэффективности может быть назначен метотрексат. Выбор средства базисной терапии и его дозирование осуществляет врач.
Какие методы физиотерапии можно рекомендовать при реактивном артрите?
Из физиотерапевтических процедур рекомендуется использовать фонофорез лекарственных средств (глюкокортикоидов и НПВП), диадинамические токи, ультразвук с глюкокортикоидами, магнитолечение, лазеротерапию.
Нужна ли лечебная физкультура?
Пациенты с реактивным артритом должны заниматься лечебной физкультурой, желательно под руководством инструктора и в группах. Массаж мышц в области пораженных суставов улучшает функциональный прогноз заболевания и препятствует развитию мышечной атрофии.
Надо ли обращаться к урологу или гинекологу?
Лечение поражений урогенитальной системы имеет большое значение для течения заболевания в целом. Существуют комплексные подходы к терапии.
Каков прогноз реактивного артрита?
Прогноз реактивного артрита при условии его острого течения, отсутствии системных проявлений, раннем и адекватном антибактериальном лечении благоприятный. По данным литературы выздоравливают до 80% пациентов.
Прогноз при хроническом реактивном артрите, болезни Рейтера менее оптимистичный. Ухудшается прогноз и у носителей антигена HLA-B27.
Основными осложнениями заболевания являются изменения со стороны внутренних органов, амилоидоз, инфекции, сепсис.
Текст памятки в pdf.