Невская
400087
Россия, Волгоградская обл., г. Волгоград
+7 903 375 40 54
tikushin@neirodoc.ru
Тикушин Евгений Александрович
Главная › Cтатьи › Нейроинфекция
Источник картинки к статье (c) Can Stock Photo / beawolf
Остеомиелит позвоночника редко протекает изолированно и часто сочетается с воспалением межпозвонкового диска, в таком случае говорят о спондилодисците. Именно этот диагноз вы чаще всего можете встретить в заключении МРТ или услышать от своего лечащего врача. При остеомиелите позвоночника вначале страдают тела позвонков, а уже потом вовлекаются межпозвонковые диски, а при дисците в первую очередь воспалению подвергаются межпозвонковые диски, а потом присоединяются тела позвонков. На фоне остеомиелита позвоночника или спондилодисцита часто формируется спинальный эпидуральный абсцесс. Про спинальный эпидуральный абсцесс можно прочитать в отдельной соответствующей статье. Код по МКБ 10 спондилодисцита: М46.2 (остеомиелит позвонков); М46.3 (инфекция межпозвонковых дисков (пиогенная)); М46.4 (дисцит неуточненный); М46.5 (другие инфекционные спондилопатии); М49.0 (туберкулез позвоночника); М49.1 (бруцеллезный спондилит); М49.2 (энтеробактериальный спондилит); М49.3 (спондилопатии при других инфекционных и паразитарных болезнях, классифицированных в других рубриках). Классификация спондилодисцитаВ зависимости от морфологических особенностей инфекционного процесса выделяют:
По типу выделяемой бактериальной флоры:
Причины спондилодисцитаФакторы риска:
Возбудители. Чаще всего возбудителем спондилодисцита является золотистый стафилококк. За ним следует эпидермальный стафилококк. Описаны так же другие меногочисленные возбудители. Так же может быть туберкулезный спондилодисцит – болезнь Потта. Наиболее часто поражается поясничный отдел позвоночника, затем следует грудной, шейный и крестцовый. Симптомы спондилодисцита
Диагностика спондилодисцитанажми на картинку для увеличения
Лечение спондилодисцитаКонсервативное лечение спондилодисцитанажми на картинку для увеличения Хирургическое лечение спондилодисцитаТребуется только примерно в 25% случаев. Показания к хирургическому лечению спондилодисцита:
Операция не производится пациентам с тяжелой сосудистой патологией, с септическим состоянием, тяжелой сопутствующей патологией, при которой исход операции сопряжен с высоким риском летальности Способы хирургического лечения. нажми на картинку для увеличения нажми на картинку для увеличения
Исход спондилодисцита
Материалы сайта предназначены для ознакомления с особенностями заболевания и не заменяют очной консультации врача. К применению каких-либо лекарственных средств или медицинских манипуляций могут быть противопоказания. Заниматься самолечением нельзя! Если что-то не так с Вашим здоровьем, обратитесь к врачу. Если есть вопросы или замечания по статье, то оставляйте комментарии ниже на странице или участвуйте в форуме. Отвечу на все Ваши вопросы. Подписывайтесь на новости блога, а так же делитесь статьей с друзьями с помощью социальных кнопок. При использовании материалов сайта, активная ссылка обязательна. Автор статьи нейрохирург Тикушин Евгений Александрович. Источник: neirodoc.ru |
Спинальный эпидуральный абсцесс
Спинальный эпидуральный абсцесс
Источник: https://neirodoc.ru/publ/neiroinfekciya/spondilodiscit/7-1-0-22
Спондилодисцит позвоночника: причины, симптомы, лечение
Спондилодисцит позвоночника представляет собой инфекционное заболевание, поражающее позвонки и межпозвоночные диски. Появляются из-за деструктивных изменений в костной ткани, что приводит к последующему воспалению. Лечение назначает невропатолог, а пациент должен прислушиваться ко всем его рекомендациям.
Свернуть
Спондилодисцитом называют воспалительное заболевание позвоночного столба, которое обычно локализуется в области межпозвоночных дисков. Чаще всего развивается в результате других заболеваний, при которых наблюдаются дистрофические или дегенеративные изменения костной ткани.
При болезни происходит разрушение дисков и хрящевой ткани. Постепенно заболевание прогрессирует, и в него вовлекается несколько позвонков.
Причины
Патологический процесс может появиться в результате двух основных причин – попадание бактерий через кровеносную систему и в результате травмирования здоровых тканей. Инфекция может попасть в позвоночник во время оперативного вмешательства, если доктор не соблюдает все требования процесс.
Заболевание развивается из-за повреждения фиброзного кольца. При остеохондрозе любой стадии бактерии беспрепятственно попадают в межпозвоночное пространство. В костной ткани образуются микротрещины, через которые проникает инфекция.
Микроорганизмы оседают в области пульпозного ядра, которое состоит из коллоидного раствора, являющегося хорошей питательной средой для патогенных бактерий.
В 40% случаев инфицирование происходит через кровь, которая направляется к тканям, окружающим пульпозное ядро.
Возбудителем спондилодисцита являются гноеродные бактерии, которые провоцируют развитие и других заболеваний спины – остеомиелита, туберкулеза позвоночного столба и других.
К ним относится золотистый стафилококк, кишечная палочка, протеи.
Обычно при спондилодисците инфицирование является вторичным (за исключением занесения инфекции при операции) – сначала происходит поражение других органов грудной, поясничной и крестцовой части позвоночника.
В группу риска входят дети и подростки в период активного роста позвоночного столба. Также заболевание чаще появляется у пожилых людей старше 50 лет, у которых наблюдаются позвоночные патологии. В 70% случаев страдают мужчины, чья деятельность связана с высокой физической активностью (грузчики, строители). При отсутствии своевременного лечения инфекция распространяется на соседние позвонки.
Локализация
Инфекционный процесс может поражать несколько позвонков или сразу целый отдел позвоночника. В зависимости от локализации заболевания зависит выраженность его симптомов:
- Спондилодисцит шейного отдела позвоночника встречается в 15-20% случаев. Развивается на фоне остеохондроза или грыжи данной части столбы. Если инфекция занесена во время операции, первые признаки проявят себя спустя 3-4 недели.
- Спондилодисцит грудного отдела. Встречается часто – в 30% и возникает в результате первичного туберкулеза легких. Микобактерии попадают с кровью и лимфой в фиброзную ткань, начиная её разрушать. Поэтому пациенты с туберкулезом легких должны регулярно проходить обследования, чтобы избежать подобных осложнений.
- Спондилодисцит поясничного отдела позвоночника проявляется в 50% случаев. Является следствием инфекционных заболеваний почек и мочеполовой системы – цистит, простатит, пиелонефрит и другие. Спондилодисцит поясничного крестцового отдела составляет 15%.
При патологическом процессе происходит ущемление нервов в разных их частях. Из-за этого пациент может испытывать разные боли. Если ущемляются верхние нервные корешки, блокируются нервные импульсы.
Поэтому пациент может ничего не ощущать, боль отсутствует, наблюдается онемение мышц. Если же происходит блокировка нижних нервных окончаний, ослабевают двигательные функции конечностей.
Наблюдаются нарушения со стороны всех систем органов.
Симптомы и признаки
Спондилодисцит сопровождается следующими признаками:
- Слабость, повышенная утомляемость, снижение трудоспособности.
- Симптомы интоксикации – тошнота, головокружения, сонливость.
- Повышение температуры до 39-40 градусов. Наблюдается и местная гипертермия – кожа вокруг пораженного участка краснеет, становится горячей и болезненной.
- Возникновение гнойных новообразований в зоне поражения. Они очень болезненные, пациент может плакать и кричать при нажатии на них. Но гнойники появляются не в каждом случае.
- Снижается аппетит, у больного может появиться отвращение к еде. Это приводит к постепенному уменьшению веса.
- Бессонница, связанная с сильными болями.
При возникновении таких симптомов пациент должен незамедлительно обратиться к врачу. Самолечение может быть опасным – со временем болезнь прогрессирует и вызывает ряд осложнений.
Диагностика
В диагностических целях врач собирает анамнез. Он спрашивает у больного, как давно появились первые признаки, не предшествовали ли им операции на позвоночнике и прочее.
Затем доктор назначает общий анализ крови. При спондилодисците повышается уровень лейкоцитов и ускоряется процесс оседания эритроцитов.
Для постановки диагноза назначается МРТ или КТ. Это очень эффективные методы исследования, которые дают точные результат, являясь максимально информативными. Рентгенологические методы уступают им, так как на них могут быть видны только деформации костной ткани, а это происходит на последних стадиях болезни.
Лечение
Терапия спондилодисцита обычно заключается в приеме лекарственных препаратов, эффективны методы физиотерапии и некоторые народные средства. Хирургическое вмешательство назначается при возникновении осложнений.
Медикаментозное лечение
Лечение спондилодисцита позвоночника антибиотиками будет эффективным на ранних стадиях развития заболевания. Врач рекомендует сохранять двигательную активность, а постельный режим требуется, если любое движение вызывает у пациента боль.
Если возбудитель патологии известен, назначаются целевые антибиотики. Но в большинстве случаев терапия основана на применении препаратов широкого спектра действия – Амоксициллин, Тетрациклин и другие.
После того как возбудитель погибнет, будут назначены лекарства для восстановления организма – хондропротекторы (Терафлекс, Румалон, Глюкозамин и другие) и противовоспалительные средства.
Физиотерапия
При спондилодисците эффективна детензортерапия, магнитотерапия, воздействие ультразвуком и другие методы. Их можно использовать как во время лечения патологии, так и во время восстановления. По окончании острого периода рекомендуется санаторно-курортное лечение, которое способствует быстрому восстановлению сил.
Хирургические методы
Операция назначается в 25% случаев заболевания. Одно из самых простых вмешательств при спондилодисците – откачивание экссудата, скопившегося в области межпозвоночного диска. Также проводится дренирование жидкости из спинномозгового канала, но эта процедура более длительная, так как врачу необходимо сделать доступ к его поверхности через мягкую и костную ткань.
При чрезмерном сдавливании спинномозговых нервов требуется проведение ламинэктомии. Производится удаление костных пластинок, чтобы освободить нервные корешки из суставных отростков. Также может быть проведена дискэктомия (удаление межпозвоночного диска) и корпэктомия (частичное удаление позвонка).
Народные методы
Лечение спондилодисцита позвоночника народными средствами необходимо сочетать с препаратами традиционной медицины. При выборе препарата необходимо удостовериться, что нет аллергии на входящие в его состав компоненты. При спондилодисците эффективны следующие средства:
- Мятная ванна. Растение собирают и высушивают в сухом месте. Взять 100 г сырья и залить 10 л воды. Кипятить 15 минут, а затем настаивать до остывания. Залить настой в ванну с горячей водой и погрузиться в нее всем телом. Купаться до тех пор, пока температура воды будет комфортной. Процедура помогает снять боли.
- Сухой компресс. Песок или кукурузную крупу нагреть на сковороде, пересыпать в плотный мешочек и приложить к пораженному месту. Держать, пока будет сохраняться тепло. Затем укутаться теплым одеялом.
- Мумие. Растворить 5 г мумие в 1 ст.л. воды и добавить 2 ст.л. меда. Натереться им на ночь. Повторять процедуру 5 дней подряд. Средство укрепляет костную ткань, снимает воспаление.
Перед использованием любого средства необходимо проконсультироваться с врачом.
Прогноз по выздоровлению
На первых стадиях полное выздоровление наступает в 95%. Если обратиться за помощью слишком поздно, высока вероятность возникновения серьезных осложнений. В таком случае шансы по выздоровлению снижаются до 60%.
Осложнения
Через 2-3 месяца после начала патологического процесса у пациента может случиться частичный или полный паралич тела. Если патологический процесс локализуется в поясничной зоне, возможно недержание мочи и кала. Гнойники могут сильно распространиться, приведя к сепсису. Такое состояние тяжело подается лечению и часто заканчивается смертельным исходом.
Профилактика
В целях профилактики необходимо повышать иммунитет. При наличии инфекционных заболеваний в организме следует уделять внимание позвоночнику. Также нужно избегать любых травм в области спины и ежедневно выполнять зарядку.
Спондилодисцит – опасное заболевание, но если его вовремя обнаружить, его можно полностью вылечить. Поэтому следует обратиться к врачу после возникновения первых же признаков.
Источник: https://columna-vertebralis.ru/zabolevaniya/spondilodistsit-pozvonochnika.html
Спондилодисцит: причины, симптомы, диагностика, лечение
Наиболее распространенное заболевание позвоночника — остеохондроз – разрушает межпозвоночные (МП) диски, начиная с краев, с внешней стороны.
Но существует болезнь, наносящая удар по центральной части «прокладки» из хрящевых тканей. Спондилодисцит – воспалительное заболевание инфекционного характера.
Одно из проявлений неспецифического спондилита приводит к деструкции коллоидной структуры и нарушению опорной функции позвоночника.
Причины возникновения
Инфекционные заболевания позвоночника возникают по двум причинам:
- проникновение бактерий через кровеносную систему (гематогенное инфицирование);
- посттравматическое инфицирование (к этому способу можно причислить осложнения после операций на позвоночнике).
- Межпозвоночные диски нечасто страдают от воспаления, вызванного инфекцией, так как хрящевая ткань не содержит кровеносных сосудов. Рост фиброзного кольца осуществляется делением неспециализированных клеток «хондробластов» на поверхности гиалинового слоя замыкательных пластинок (тонких прослоек между костными тканями позвонков и хрящевыми тканями МП диска). Затем хондробласты «вызревают» и дифференцируются в хондроциты. Через эти же пластинки в фиброзное кольцо поступает жидкость, гликопротеиды, протеогликаны и минеральные вещества. Плотные клетки тканей кольца (хондроциты) уложены в межклеточное вещество «матрикс», богатое волокнистыми коллагеновыми молекулами и аморфным коллоидным веществом. Но пульпозное ядро состоит из коллоидного раствора с большим содержанием воды, что представляет для болезнетворных бактерий питательную среду, изолированную от кровеносной системы, через которую к месту инфильтрации поступают иммунные клетки.
- Во многих случаях причиной проникновения болезнетворных бактерий в центральную часть МП диска служит травма фиброзного кольца. Остеохондроз второй и более высокой стадии (возникновение протрузий и межпозвоночных грыж) предоставляет бактериям путь для проникновения по радиальным микротрещинам – разрывам истонченного диска.
- Последствия хирургического удаления межпозвоночной грыжи могут быть настолько же опасными для здоровья, как неудачно произведенная операция: в 34% случаев возникновения спондилодисцита инфицирование происходит с током крови по тканям, окружающим место иссечения выступающего участка пульпозного ядра.
Возбудителями заражения МП диска в большинстве случаев выступают те же гноеродные бактерии, что вызывают наиболее опасные поражения костных тканей (остеомиелит, туберкулез):
- золотистый стафилококк;
- синегнойная палочка;
- кишечная палочка;
- эпидермальный стафилококк;
- протеи;
- микобактерия туберкулезная и др.
Гематогенное инфицирование тканей позвоночника вторично по характеру, т.к. сначала бактериальной атаке подвергаются внутренние органы грудной и брюшной полостей и таза.
Для информации: согласно статистике воспалительный процесс в центре МП диска возникает по необъяснимой причине в каждом третьем случае.
Спондилодисцит с большей частотой поражает детей и подростков (от 7-8 лет до 18-20 лет) в период активного роста позвоночника, а также взрослых людей в возрасте после 45-50 лет.
Как и большинство инфекционных заболеваний позвоночника, спондилодисцит чаще выявляется у мужчин (60-70%).
Инфекционное воспаление МП диска может быть (и бывает) множественным: в случае гематогенного инфицирования поражаются соседние позвонки. Чаще такие поражения бывают у детей 8-10 лет.
Механизм развития и симптоматика
Болезнетворные микроорганизмы проникают в центральную часть межпозвоночного диска через малейшие повреждения фиброзного кольца или кровеносные капилляры в гиалиновом слое замыкательной пластинки, вплотную касающейся жидкой «сердцевины».
Любое нарушение целостности матрикса может стать «открытыми воротами» для гноеродных бактерий, атакующих хондробласты и хондроциты.
Протеолитические ферменты, выделяемые бактериями, разрушают белковую оболочку клеток, что позволяет микроорганизмам — «агрессорам» питаться продуктами разложения или проникать в цитоплазму.
Воспалительно-деструктивный процесс начинается с замыкательных пластинок. Затем гнойный расплав, содержащий живые бактерии, лимфоциты, бактериофаги, антигены, антитела и смесь ферментов, выделенных погибшими бактериями и иммунными клетками, распространяется в более плотных тканях фиброзного кольца и в самом тонком месте (в центре диска) прорывается в пульпозное ядро.
Абсцесс в межпозвоночном пространстве создает эмбол (пузырек) с истонченными стенками, внутри которого повышенное давление жидкого содержимого вызывает болезненные ощущения в позвоночнике: корешки спинномозговых нервов сигнализируют о раздражении, создаваемом выпирающими краями фиброзного кольца (как при остеохондрозной протрузии).
Гнойная масса может стать причиной инфицирования внешних мягких тканей надкостницы и связок, расположенных в паравертебральном (околопозвоночном) пространстве.
Прорыв экссудатов в спинномозговой канал вызывает образование эпидурального абсцесса, инфицирование спинномозговых оболочек и компрессию спинного мозга. Возможные последствия: парезы мускулатуры, дисфункции внутренних органов, нарушение двигательной функции.
Расплавление хрящевых тканей МП диска не остается только в пределах межпозвоночного пространства: активная бактерицидная атака иммунной системы может повредить костные ткани тел позвонков.
Остеолитические ферменты, выделяемые некоторыми видами гноеродных бактерий и бактериофагами, разрушают поверхностные слои остеоцитов. Начинаются эрозия и деминерализация костных тканей, соседствующих с замыкательными пластинками.
Это может стать предпосылкой для более глубокого инфицирования тел позвонков.
Рассасывание абсцесса после прекращения иммунной реакции становится первой фазой восстановительного процесса. Клетки соединительной ткани замещают пострадавшую хрящевую прослойку, что не восстанавливает межпозвоночный диск. Наоборот, менее прочная соединительная ткань истирается, костные тела позвонков соприкасаются.
Поверхностно расположенные остеобласты (несозревшие клетки костной ткани) начинают активно делиться по краям тела позвонка, дифференцироваться в полноценные остеоциты, наполняться соединениями кальция.
Выросты («остеофиты») растут до тех пор, пока не сцепятся с выростами соседнего позвонка и не образуют прочное соединение.
Процесс сращения позвонков сопровождается блокированием спинномозговых нервов, что приводит к параличам и сильным болям в спине и конечностях.
Симптоматика инфекционных заболеваний вторичного характера, к которым можно отнести спондилодисцит, схожа в рамках иммунной реакции:
- повышение температуры (по большей части до уровня субфебрильной, 37,5-38,2о);
- отсутствие аппетита, снижение массы тела;
- физическая слабость, заторможенность;
- головные боли.
Болевой синдром в спине и частях тела зависит от локализации в позвоночнике. В результате ущемления верхних корешков блокируются нервные импульсы от сенсорных рецепторов (ослабляется острота ощущений вплоть до онемения).
Блокирование нижних корешков, передающих командные импульсы от спинного и головного мозга, влечет за собой ослабление двигательных функций конечностей и нарушение деятельности дыхательной, сердечнососудистой, пищеварительной, выделительной и половой систем.
Чаще всего от инфекционных поражений страдают позвонки поясничного и грудного отделов. Гематогенное заражение от инфицированных органов мочеполовой системы и легких (туберкулезная инфекция) является причиной до 50% всех известных случаев спондилодисцита.
Воспаление мягких тканей в паравертебральной области определяется по отечности и повышенной кровенаполненности пораженного участка. Болевой синдром выражается в тупых тянущих болях с приступами при поворотах и наклонах.
Спазмы глубоких мышц, соединяющих поперечные отростки, искажают осанку и стесняют движения пораженного отдела позвоночника.
Длительное спазмирование и дорсомиалгия (болезненные ощущения в мышцах спины) приводят к нарушению кровообращения, с чего и начинается дистрофия мышечных волокон.
Спондилодисцит может протекать скрытно, «маскируясь» под приступы болей, характерные для остеохондроза, неспецифического спондилита, спондилоартрита. Для них всех характерны корешковый синдром, сильные приступы ишиалгии, торакоалгии.
Кроме того, инфекционное воспаление не всегда вызывает активную иммунную реакцию организма: повышение температуры на 0,5 градуса не будет считаться полноценным симптомом.
Врач сделает заключение о наличии инфекции в позвоночнике на основе анализов и визиоскопических исследований.
Диагностика
Исследование мягких тканей позвоночника с помощью рентгенографии дает неоднозначные результаты: явственно различить нарушения целостности МП дисков не удается. Гнойное расплавление и формирование абсцессов можно определить только по размыванию контуров замыкательных пластинок и искажению очертаний тел позвонков.
Компьютерная томография делает изображение более наглядным, представляя на экране монитора в виде трехмерной фигуры, и позволяет точнее оценить размеры абсцесса.
Обзорные спондилограммы пораженного участка, выполненные с помощью рентгеновской установки, дают визуальную информацию об эрозии поверхностных слоев и склеротизации костной ткани по краям позвонков.
В диагностике заболеваний позвоночника большей популярностью пользуется магнитно-резонансная томография (или точнее «ядерно-магнитно-резонансная»), более безопасная и чувствительная, чем жесткое рентгеновское излучение.
На снимках костные структуры получаются черными, но мягкие ткани, наполненные водой, передают все оттенки серого и белого цветов.
Это позволяет обнаруживать мельчайшие объекты (узелковые образования, инфильтрации) и отслеживать динамику развития абсцесса.
Первостепенная задача при инфекционном воспалении – правильно определить вид микроорганизма-возбудителя болезни. Наличие инфекции определяется по общим и клиническим анализам крови:
- повышение количества лейкоцитов, увеличение времени осаждения эритроцитов – стандартные тесты на наличие иммунной реакции;
- увеличение концентрации С-реактивного белка указывает на активный воспалительный процесс;
- «реакция Пирке»: анализ проводится для исключения из списка возможных болезней вторичного туберкулеза (реакция в 15% дает искаженные результаты);
Биопсия или пункция с забором экссудата из очага воспаления — наиболее эффективный способ получить достоверные результаты. Микробиологические исследования выявляют ненормально размножившуюся бактерию, уточнят концентрацию. Высеянные культуры также испытываются на чувствительность к антибиотикам.
Лечение
Тактика лечения инфекционных заболеваний позвоночника опирается на консервативные методы: медикаментозную терапию, щадящий двигательный режим (в крайнем случае – иммобилизация, т.е. постельный режим). Спондилодисцит лечится по такой же схеме.
Первоначально для уничтожения агрессивной микрофауны используются антибиотики (целевые, если возбудитель известен; широкого спектра действия, если в анализах обнаружено несколько видов болезнетворных микроорганизмов и заключение спорно). В течение первых 2-4 недель лекарства вводятся внутривенно. Затем, если анализы крови (СОЭ) оказывают положительную динамику, больной получает менее активные формы лекарств.
Когда врачи считают, что инфекционная атака подавлена, больному назначаются регенеративные препараты (хондропротекторы), противовоспалительные нестероидные средства. Дополнительно прописываются витамины и иммуностимуляторы.
Иммобилизация рекомендуется пациентам, перенесшим операцию на позвоночнике или тем, у кого воспаление достигло значительной стадии разрушения дисков. Жесткий ложемент помогает сохранить неподвижность.
Хирургические операции по удалению абсцесса и реконструкции МП диска назначаются 25% пациентов.
Откачивание экссудата (дренирование) из центральной области межпозвоночного пространства – самая простая из операций при спондилодисците.
Дренирование внутренних многокамерных абсцессов (внутри спинномозгового канала) занимает больше времени, т.к. требуется создавать доступ через мягкие или костные ткани.
Также проводятся ламинэктомии (удаления костных пластинок) для высвобождения корешков из-под осевших суставных отростков. Декомпрессия спинномозговых нервов – наиболее важная из причин для проведения операций.
Дискэктомия (удаление разрушенного диска) и корпэктомия (удаление фрагмента тела позвонка) позволяют полностью очистить пораженные ткани.
Внедрение распорочных трансплантатов (вырезанных из костных структур, взятых в ребрах или гребне подвздошной кости) позволяет хрящевым тканям начать восстанавливаться, а фиксирующие позвоночный столб титановые конструкции временно снимут нагрузку на пострадавшие позвонки. Реабилитация занимает от 3 месяцев до полугода. Прогноз на излечение спондилодисцита всегда положителен.
Источник: https://volynka.ru/Diseases/Details/643
Что такое спондилодисцит позвоночника, лечение и прогноз
Он начинается в самом диске и постепенно затрагивает костную ткань. Через некоторое время может быть поражен даже костный мозг.
Воспаление обычно является следствием ослабления иммунной системы и хронических инфекций. Все это приводит к тому, что болезнетворные микроорганизмы попадают в ткани позвоночника. В результате этого сначала появляются гнойные очаги, а после – остеомиелит и сепсис.
Причин заражения позвоночника инфекциями несколько:
- нарушения в работе мочевыделительной системы, например, пиелонефрит и цистит;
- холецистит;
- простатит у мужчин;
- сальпингогоофорит (воспаление маточных придатков);
- абсцесс или фурункул, расположенный вблизи позвоночника, наличие инородного тела в мягких тканях.
В некоторых случаях инфекция проникает в область позвоночного столба через кожу. Выделяют несколько способов ее проникновения:
- ранения;
- диагностические процедуры, например, пункции;
- оперативное вмешательство, в частности, .
Существует и другая форма заболевания – неспецифическая. Что это такое – неспецифический спондилодисцит позвоночника?
Это патология, развитие которой спровоцировано стафилококками, стрептококками, клебсиеллами и прочими микроорганизмами. В крайне редких случаях она вызывается туберкулезной палочкой или бледной трепонемой.
Причины заболевания
Заболевание является проявлением хронического дегенеративно-дистрофического процесса с образованием протрузии и грыж позвоночного столба, для которых характерен длительный болевой синдром. При этом нарушается иннервация, кровоснабжение, ликвородинамика пораженной области, что вызывает асептико-воспалительный процесс в позвоночнике.
Снижение защитных сил организма и хронические очаги инфекции во внутренних органах приводят к заносу патогенных микроорганизмов в участок поражения. В результате появляются гнойные очаги расплавления костной ткани позвонков, развивается остеомиелит и сепсис. Наиболее часто к инфицированию позвоночного столба приводит:
- пиелонефрит, цистит;
- холецистит;
- простатит;
- сальпингоофорит;
- флегмоны, абсцессы, фурункулы в области позвоночника;
- инородное тело в мягких тканях.
Спондилодисцит может возникать при непосредственном попадании инфекции через повреждения кожного покрова в области позвоночного столба:
- проникающие ножевые и огнестрельные ранения;
- проведение диагностических манипуляций (дискография, люмбальная пункция);
- операции по удалению грыжи диска (чаще поясничные дискэктомии).
В большинстве случаев патологический процесс носит неспецифический характер и развивается при воздействии стафилококков, стрептококков, синегнойной палочки, клебсиеллы. Реже встречается заболевание, вызванное специфическими микроорганизмами, такими как туберкулезная палочка и бледная трепонема (сифилис).
Спондилоартроз
Такая патология, как спонидлоартроз, является одной из форм остеоартроза, для которого характерны дегенеративно-дистрофические изменения структур фасеточного сустава позвоночника:
- капсулы;
- связок;
- поверхности сустава;
- хряща;
- околосуставных мышц;
- кости.
Признаки спондилоартроза в подавляющем большинстве (до 90%) случаев появляются у людей в возрасте от 60-ти лет. Тем не менее, патологию можно встретить и у молодых людей в возрасте от 25-ти лет.
Своевременное лечение спондилоартроза в многопрофильной клинике ЦЭЛТ обеспечит желаемые результаты и позволит не отказываться от привычного образа жизни.
Причины
Спондилоартроз позвоночника может возникать вследствие разных причин:
- травмы позвоночника, в частности — подвывих в его суставах;
- спондилолистез;
- аномалии развития позвоночника;
- остеохондроз;
- нестабильность позвонков;
- постоянные интенсивные нагрузки на позвоночник.
Группы риска, подверженные данному заболеванию, включают в себя:
- пожилых людей после 60-ти лет;
- лиц, страдающих ожирением;
- женщин после наступления менопаузы;
- лиц, генетически предрасположенных к патологиям позвоночника;
- больных, страдающих сахарным диабетом.
Цервикоартроз
Спондилоартроз в шейном отделе позвоночника называется цервикоартрозом. Его клинические проявления включают в себя следующее:
- болевые ощущения постоянного, ноющего, простреливающего характера, локализующиеся в области шеи и отдающие в затылочную, лопаточную, плечевую области, а также в верхние конечности;
- ограниченность движений при наклонах и поворотах головы;
- хруст в суставах шеи;
- шум в ушах.
Дорсартроз
Спондилоартроз в грудном отделе позвоночника называется дорсартозом. Его симптоматика включает в себя следующее:
- болевые ощущения, локализующиеся в грудном отделе позвоночника, которые сначала возникают периодически, но в процессе развития заболевания приобретают постоянный характер;
- ощущение дискомфорта и появление болей ноющего характера при повышенном уровне влажности;
- ощущение скованности по утрам;
- атрофия спинных мышц;
- появление хруста при совершении резких движений.
Люмбоартроз
Спондилоартроз в поясничном отделе позвоночника называется люмбоартрозом. Его клинические проявления включают в себя следующее:
- болевые ощущения, локализующиеся в пояснице, бёдрах и ягодичной области;
- ощущение скованности по утрам;
- ограничение подвижности в поражённых суставах;
- нарушение походки.
Диагностика
Перед тем, как разрабатывать тактику лечения данной патологии, специалисты ЦЭЛТ проводят комплексную диагностику, которая позволяет правильно поставить диагноз, а также установить причину появления заболевания и последствия. Помимо осмотра у врача и сбора анамнеза, применяется целый ряд инструментальных исследований:
- рентгенография;
- КТ;
- МРТ;
- радиоизотопное сканирование;
- ангиография;
- диагностическая блокада.
Лечение
Лечение спондилоартроза подбирается в индивидуальном порядке. В большинстве случае это консервативные методы, хотя при наличии показаний возможно и хирургическое вмешательство.
httpv://www.youtube.com/watch?v=embed/TVmOTcLiH8E
Консервативные способы лечения данной патологии представлены применением медикаментов:
- нестероидных противовоспалительных препаратов;
- хондропротекторов;
- миорелаксантов;
- витаминов группы B.
Физиотерапия делает медикаментозное лечение более эффективным и ускоряет восстановительные процессы, останавливает развитие заболевания. Она предусматривает следующее:
- массаж;
- лечебная гимнастика;
- электрофорез;
- магнитотерапия.
Что касается хирургического вмешательства, то к нему прибегают в следующих случаях:
- нарушение функции органов таза при компрессии спинного мозга;
- стеноз;
- парезы или паралич вследствие травмы спинного мозга;
- нестабильность позвоночника;
- отсутствие желаемых результатов консервативного лечения.
Как правило, в этом случае проводится фасетэктомия, которая предусматривает удаление больного сустава и формирование неподвижного блока.
Запишитесь на прием через заявку или по телефону +7 (495) 788-33-88
Диагностика заболевания
Выявление патологического процесса начинается с изучения анамнеза болезни.
Предшествующие заболевания позвоночника, сопровождающиеся формированием протрузий и грыж, проведенная инвазивная диагностика и оперативные вмешательства на позвоночном столбе засчитаются в пользу спонилодисцита.
Лабораторные методы исследования крови определяют воспалительные изменения – лейкоцитоз, сдвиг лейкоцитарной формулы влево, повышение скорости оседания эритроцитов (СОЭ).
Для уточнения диагноза назначают инструментальное обследование, которое включает рентгенографию и магнитно-резонансную томографию (МРТ).
Последняя имеет большую информативность, выявляет дефекты костного мозга и межпозвоночных дисков на ранних этапах патологии, когда изменения не визуализируются при рентгенологическом исследовании.
На рентгенограмме и томограмме определяют неровность краев тел позвонков, узурацию, сужение межпозвоночных дисков, блок пораженных участков позвоночного столба. При проведении люмбальной пункции выявляется помутнение спинномозговой жидкости, увеличение количества белка, большое содержание лейкоцитов, примесь гноя.
Как понять, что это спондилоартроз
Когда болезнь прогрессирует, то больному становится тяжело передвигаться из-за того, что некоторые позвонки изменяют свое положение. При таком негативном разрушительном изменении позвоночника, больной страдает сильными болевыми приступами. Существенно нарушается качество жизни человека, страдающего данной патологией.
Иногда спондилоартроз можно спутать с остеохондрозом. Дело в том, что и спондилоартроз, и остеохондроз – это прежде всего дегенеративно-дистрофическое изменение позвоночника, поэтому симптомы у них очень похожи. И, только диагностика, сможет установить истинную причину болей и других симптомов, происходящих в организме больного.
спондилез поясничного отдела позвоночника, что это такое
Возможные причины патологии
Как уже упоминалось выше, болезнь имеет, в большей степени, возрастную проблему. Наш позвоночник постепенно изнашивается, и затем происходят нежелательные процессы в суставах, в позвонках и т.д.
К тому часто причиной спондилоартроза могут быть нарушения обмена веществ в костных тканях. А это в свою очередь, негативно влияет на позвонки, которые становятся очень слабыми, не прочными, уязвимыми, как и диски. То, есть эти нарушения тянут за собой все новые и новые проблемы в нормальной функциональности нашего позвоночного столба.
Очень большой проблемой для многих пожилых людей является питание. Именно из-за питания, могут появляться проблемы слабой костной системы. Но, болезнь ведь не появляется сама по себе, всегда есть причины.
Если в молодом возрасте постоянно были допущены ошибки и в питании, и в образе жизни, который, по сути, был малоподвижным, и наличии вредных привычек, естественно, все это повлекло за собой развитие спондилоартроза, либо остеохондроза, и других патологий позвоночника.
Кроме этих причин возникновения и развития болезни, могут быть также, нарушения метаболизма; наследственный фактор; ожирение, вследствие неправильного питания; чрезмерные физические нагрузки на поясничный отдел позвоночника; другие болезни позвоночного столба, в частности остеохондроз.
Но, самым опасным для любого человека, все же, является преобладание сидячего образа жизни, отсутствие регулярной физкультуры. Именно малоподвижный образ жизни и приводит к быстрому старению, и изнашиванию нашего позвоночника.
Источник: https://revmatolog.net/newest/spondilodiscit-poasnicnogo-otdela-pozvonocnika
Спондилодисцит какой врач лечит
Воспалительный процесс межпозвоночных дисков и смежных позвонков называется спондилодисцитом. Заболевание протекает на фоне дегенеративно-дистрофического процесса позвоночного столба или формируется после оперативных вмешательств на позвоночнике.
Оглавление:
В международной классификации болезней (МКБ 10) патология относится к классу 13 – болезни костно-мышечной системы и соединительной ткани, блоку спондилопатии (М45-М49).
Причины заболевания
Спондилодисцит характеризуется асептическим воспалением (без участия болезнетворных микроорганизмов), которое возникает в межпозвоночном диске и постепенно разрушает хрящевую ткань. Прогрессирование патологии приводит к поражению костного мозга смежных позвонков.
Заболевание является проявлением хронического дегенеративно-дистрофического процесса с образованием протрузии и грыж позвоночного столба, для которых характерен длительный болевой синдром. При этом нарушается иннервация, кровоснабжение, ликвородинамика пораженной области, что вызывает асептико-воспалительный процесс в позвоночнике.
Снижение защитных сил организма и хронические очаги инфекции во внутренних органах приводят к заносу патогенных микроорганизмов в участок поражения. В результате появляются гнойные очаги расплавления костной ткани позвонков, развивается остеомиелит и сепсис. Наиболее часто к инфицированию позвоночного столба приводит:
- пиелонефрит, цистит;
- холецистит;
- простатит;
- сальпингоофорит;
- флегмоны, абсцессы, фурункулы в области позвоночника;
- инородное тело в мягких тканях.
Нелеченая межпозвоночная грыжа (Шморля) является причиной спондилодисцита
Спондилодисцит может возникать при непосредственном попадании инфекции через повреждения кожного покрова в области позвоночного столба:
- проникающие ножевые и огнестрельные ранения;
- проведение диагностических манипуляций (дискография, люмбальная пункция);
- операции по удалению грыжи диска (чаще поясничные дискэктомии).
Постоперационный воспалительный процесс носит гнойный характер, приводит к обширному повреждению хрящевой и костной ткани, вызывает деформацию позвоночника. Спондилодисцит может осложняться воспалением спинного мозга, что вызывает тяжелую неврологическую симптоматику.
В большинстве случаев патологический процесс носит неспецифический характер и развивается при воздействии стафилококков, стрептококков, синегнойной палочки, клебсиеллы. Реже встречается заболевание, вызванное специфическими микроорганизмами, такими как туберкулезная палочка и бледная трепонема (сифилис).
Клиническая картина
Признаки спондилодисцита появляются на фоне дегенеративного процесса в межпозвоночных дисках при недостаточной адекватной терапии. Также заболевание может возникнуть после операции на позвоночном столбе в течение 2-4 недель, иногда через несколько месяцев. При этом появляются следующие симптомы:
- общее недомогание, слабость, снижение трудоспособности;
- повышение температуры тела до субфебрильных цифр при формировании гнойного очага (38-39 градусов);
- субфебрильная температура тела при асептическом воспалении (37-37,6 градусов);
- потеря аппетита, тошнота, иногда рвота;
- снижение массы тела;
- болевые ощущения различной интенсивности в области патологического процесса;
- болевой синдром распространяется на область поясницы и промежности, живота, бедер.
- потливость, нарушение сна;
- неврологическая симптоматика при поражении спинного мозга (парезы, параличи, нарушение функции тазовых органов в виде недержания кала и мочи).
Явления спондилодисцита – разрушение хряща и смежных позвонков на томограмме
Гнойный процесс в позвоночном столбе (остеомиелит) нередко вызывает сепсис – распространение болезнетворных бактерий через кровь и лимфатические протоки по всему организму, в результате чего появляются вторичные очаги инфекции во внутренних органах (почки, легкие, головной мозг). Тяжелое течение спондилодисцита может закончиться летальным исходом.
Диагностика заболевания
Выявление патологического процесса начинается с изучения анамнеза болезни.
Предшествующие заболевания позвоночника, сопровождающиеся формированием протрузий и грыж, проведенная инвазивная диагностика и оперативные вмешательства на позвоночном столбе засчитаются в пользу спонилодисцита.
Лабораторные методы исследования крови определяют воспалительные изменения – лейкоцитоз, сдвиг лейкоцитарной формулы влево, повышение скорости оседания эритроцитов (СОЭ).
Для уточнения диагноза назначают инструментальное обследование, которое включает рентгенографию и магнитно-резонансную томографию (МРТ).
Последняя имеет большую информативность, выявляет дефекты костного мозга и межпозвоночных дисков на ранних этапах патологии, когда изменения не визуализируются при рентгенологическом исследовании.
На рентгенограмме и томограмме определяют неровность краев тел позвонков, узурацию, сужение межпозвоночных дисков, блок пораженных участков позвоночного столба. При проведении люмбальной пункции выявляется помутнение спинномозговой жидкости, увеличение количества белка, большое содержание лейкоцитов, примесь гноя.
Терапия и профилактика болезни
Лечение спондилодисцита должно проходить в специализированном стационаре. Больным назначается постельный режим с ограничением двигательной активности до прекращения болевого синдрома и лихорадки. Консервативное лечение включает:
- анальгетики (трамадол, оксадол, юниспаз) для приема внутрь и внутримышечного введения, что способствует уменьшению болевого синдрома;
- поясничные блокады с новокаином;
- миорелаксанты для устранения мышечных спазмов в области поражения (мидокалм, флексин, троксанол);
- противовоспалительные средства для уменьшения боли, снижения воспалительного процесса и повышенной температуры тела (нимесулид, диклофенак, ибупрофен);
- антибактериальные препараты широкого действия при появлении гнойных очагов инфекции (цефтриаксон, доксициклин, амикацин).
Оперативное вмешательство по поводу спондилодисцита проводится при значительном повреждении позвонков, разрушении диска и деформации позвоночника
После стихания острой фазы заболевания в лечение добавляют физиопроцедуры (магнитотерапию, электрофорез с гидрокартизоном, ультразвук), массаж спины и конечностей, комплекс лечебной физкультуры.
Терапевтические мероприятия направлены на укрепление мышечного каркаса спины, увеличение гибкости позвоночника, улучшение кровоснабжения и восстановление межпозвоночных дисков. В запущенных случаях патология должна лечиться хирургическим путем.
При этом проводят санацию очага инфекции, удаляют гной и участки разрушенной костной ткани (секвестры), восстанавливают целостность позвоночника при помощи искусственных имплантантов.
Для профилактики спондилодисцита следует своевременно проводить лечение остеохондроза и спондилеза, санировать хронические очаги инфекции во внутренних органах, остерегаться переохлаждения и простудных заболеваний.
Пища должна быть богата витаминами и микроэлементами, содержать достаточное количество белка и полиненасыщенных омега-3 жирных кислот.
Свежие фрукты и овощи, нежирное мясо, морская рыба и морепродукты, молочные блюда необходимо включать в ежедневный рацион.
Рекомендуют заниматься видами спорта без осевой нагрузки на позвоночник (плавание, спортивная ходьба, аэробика), укреплять иммунитет, регулярно проходить профилактические медицинские осмотры.
Спондилодисцит относится к тяжелому заболеванию позвоночного столба, которое может привести к серьезным последствиям, нарушающим полноценную двигательную активность и снижающим качество жизни. Своевременное обращение к врачу предупредит развитие тяжелых осложнений и сохранит здоровье опорно-двигательного аппарата.
Источник: http://flower-vrn.ru/spondilodiscit-kakoj-vrach-lechit/
 Источник картинки к статье (c) Can Stock Photo / beawolf
Источник картинки к статье (c) Can Stock Photo / beawolf
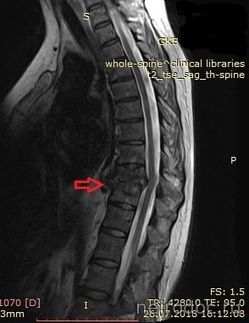 МРТ грудного отдела позвоночника. Красной стрелкой обозначена зона спондилодисцита.
МРТ грудного отдела позвоночника. Красной стрелкой обозначена зона спондилодисцита. Иммобилизация поясничным корсетом.
Иммобилизация поясничным корсетом.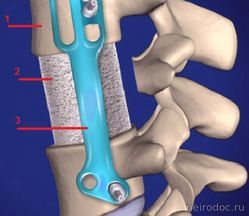 Передняя дискэктомия и корпорэктомия. 1-тело позвонка; 2-кейдж; 3-титановая пластина.
Передняя дискэктомия и корпорэктомия. 1-тело позвонка; 2-кейдж; 3-титановая пластина.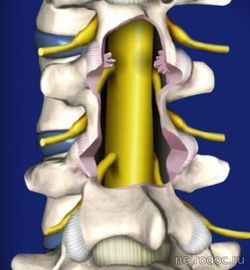 Ламинэктомия
Ламинэктомия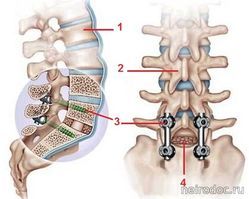 Ламинэктомия с транспедикулярной фиксацией. 1-тело позвонка; 2-дужка позвонка; 3-титановый винт; 4-ламинэктомия.
Ламинэктомия с транспедикулярной фиксацией. 1-тело позвонка; 2-дужка позвонка; 3-титановый винт; 4-ламинэктомия.