Хронический панкреатит (ХП) – длительное воспалительное заболевание поджелудочной железы, с проявлениями в виде необратимых измененийструктуры органа, которые вызывают боль и/или стойкое снижение его функции.
Поджелудочная железа осуществляет важные функции:
- секрецию большинства пищеварительных ферментов
- выработку инсулина (гормона, при недостаточности которого развивается сахарный диабет)
В мире наблюдается тенденция к увеличению заболеваемости острым и хроническим панкреатитом, за последние 30 лет — более чем в 2 раза.
Причины развития панкреатита
Наиблее часто встречающаяся причина развития хронического панкреатита — употребление алкоголя, причем качество и сырье, из которого сделан напиток, не имеют значения.
Другие причины
- Токсины и факторы метаболизма:
- злоупотребление алкоголем
- курение
- повышенное содержание кальция в крови (развивается у больных с опухолью паращитовидных желез)
- избыточное питание и употребление жирной пищи
- дефицит белков в пище
- действие медикаментов и токсинов
- хроническая почечная недостаточность
- Закупорка протока поджелудочной железы:
- камнями, находящимися в этом протоке
- вследствие нарушения работы сфинктера Одди
- перекрытие протока опухолью, кистами
- посттравматические рубцы панкреатических протоков (осложнение эндоскопических процедур: папиллосфинктеротомии, удаления камней и т.д.)
- Патология желчного пузыря и желчевыводящих путей.
- Патология двенадцатиперстной кишки.
- Последствие острого панкреатита.
- Аутоиммунные механизмы.
- Наследственность (мутации генов, дефицит 1-антитрипсина и т.д.).
- Гельминты.
- Недостаточное поступление в поджелудочную железу кислорода из-за атеросклероза сосудов, питающих кровью этот орган.
- Врожденные аномалии развития поджелудочной железы.
- Идиопатический хронический панкреатит (причину установить не удается).
Симптомы панкреатита
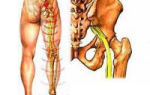
- боль в животе: обычно боль локализуется в эпигастрии и отдает в спину, усиливаясь после приема пищи и уменьшаясь в положении сидя или наклоне вперед
- тошнота, рвота
- диарея, стеаторея (жирный кал), увеличение объема каловых масс
- вздутие, урчание в животе
- потеря массы тела
- слабость, раздражительность, особенно «на голодный желудок», нарушение сна, снижение работоспособности
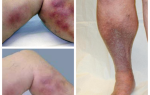
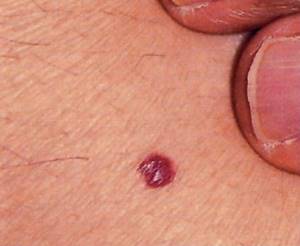
- симптом «красных капелек» — появление ярко-красных пятнышек на коже груди, спины и живота.
При появлении подобных симптомов рекомендуется пройти обследование для исключения хронического панкреатита.
Осложнения хронического панкреатита
При отстутствии лечения к возможным осложнениям хронического панкреатита относятся:
- сахарный диабет
- недостаточность витаминов (преимущественно А, Е, D)
- повышенная хрупкость костей
- холестаз (с желтухой и без желтухи)
- воспалительные осложнения (воспаление желчных протоков, абсцесс, киста и т.д.)
- подпеченочная портальная гипертензия (накопление жидкости в брюшной полости, увеличение селезенки, расширение вен передней брюшной стенки, пищевода, нарушение работы печени)
- выпотной плеврит (скопление жидкости в оболочках легких)
- сдавление двенадцатиперстной кишки с развитием кишечной непроходимости
- рак поджелудочной железы.
Степени тяжести хронического панкреатита
Различают три степени тяжести хронического панкреатита:
Легкая степень
- обострения редкие (1-2 раза в год), непродолжительные
- боль умеренная
- уменьшения массы тела нет
- нет диареи, жирного стула
- копрологические исследования кала в норме (нет нейтрального жира, жирных кислот, мылов)
При легкой степени тяжести хронического панкреатита обычно не требуется длительных курсов приема лекарственных препаратов, так как изменение образа жизни и отказ от вредных привычек зачастую предотвращают возникновение рецидивов.
Средняя степень
- обострения 3-4 раза в год, протекают с длительным болевым синдромом
- может появляться повышение амилазы, липазы в крови
- периодические послабления стула, жирный кал
- есть изменения в копрограмме
При средней степени тяжести хронического панкреатита, необходима строгая диета, более длительные курсы терапии, постоянное наблюдение лечащего врача.
Тяжелое состояние
- частые и длительные обострения с выраженным, длительным болевым синдромом
- частый жидкий стул, кал жирный
- падение массы тела, вплоть до истощения
- осложнения (сахарный диабет, псевдокисты и т.д.)
При тяжелом течении хронического панкреатита необходима постоянная поддерживающая терапия, более сильные лекарственные препараты и строжайшая диета. Зачастую пациенты нуждаются в тщательном наблюдении не только врача гастроэнтеролога, но и врачей других специальностей (эндокринолога, хирурга, диетолога).
Возникающие обострения, а также осложнения заболевания несут угрозу жизни пациента и, как правило, являются показанием для госпитализации в стационар.
Наличие хронического панкреатита, вне зависимости от степени тяжести, требует немедленного обращения к врачу, так как без лечения и изменения образа жизни,процесс будет неуклонно прогрессировать.
Диагностика панкреатита
В Клинике ЭКСПЕРТ существует алгоритм диагностики хронического панкреатита, который включает:
Лабораторные методы:
- выполняются клинический, биохимический анализ крови (особое значение имеет уровень ферментов поджелудочной железы в крови – амилазы, липазы)
- копрограмма — оценивается наличие в кале определенных веществ (жиры, мыла, жирные кислоты и т.д.). В норме они должны отсутствовать, а при хроническом панкреатите, из-за недостаточной выработки железой ферментов для расщепления этих веществ, остаются непереваренными и определяются в кале
- эластаза кала – фермент поджелудочной железы, уровень которого при недостаточной ее работе, снижается
- в определенных случаях важно определение маркеров рака
- При подозрении на наследственный генез заболевания, проводится генетическое обследование больного.
Инструментальные исследования
- УЗИ брюшной полости. Оцениваются признаки воспаления ткани поджелудочной железы, наличия камней в протоках, кальцинатов, кист, опухолей железы. Дополнительно определяются изменения со стороны других органов желудочно-кишечного тракта для исключения осложнений заболевания, а так же сопутствующей патологии.
- Эластография поджелудочной железы. Позволяет определить есть ли фиброз (уплотнение) поджелудочной железы, что является критерием тяжести структурных изменений органа.УЗИ с эластографией здоровой поджелудочной железы
- ФГДС. Визуализация двенадцатиперстной кишки необходима для оценки наличия воспаления в ней, а также косвенных признаков панкреатита. Требуется исключить воспаление и патологические образования (опухоль, дивертикул) области большого дуоденального соска (через него в двенадцатиперстную кишку поступает секрет поджелудочной железы, при его закупорке нарушается отток этого секрета, что ведет за собой воспаление тканей железы).Визуализация желудка и пищевода нужна для исключения эрозий, язв, воспаления в них. Патологические изменения в этих органах часто сочетаются с хроническим панкреатитом, являясь взаимно отягчающими состояниями.
- Дополнительно могут быть назначены КТ и МРТ брюшной полости с холангиографией, РХГП. Необходимы для подтверждения диагноза, а также назначаются при подозрении на наличие патологических образований в поджелудочной железе, закупорке протоков железы камнем, опухолью или кистой.
Лечение панкреатита
Основным лечением хронического панкреатита является диета и отказ от вредных привычек, изменение образа жизни, а также лекарственные препараты:
- средства, снижающие выработку желудком соляной кислоты (ингибиторы протонной помпы)
- ферментные препараты
- спазмолитики
- при наличии боли – анальгетики, НПВС; если боль чрезвычайно сильная и не устраняется этими препаратами, назначаются наркотические анальгетики.
Необходимо выявление в ходе первичного обследования патологии других органов ЖКТ (желчно-каменная болезнь, хронический холецистит, гастрит, дуоденит, язвенная болезнь, гепатит, синдром избыточного бактериального роста, дисбиоз кишечника, болезни почек и др.
), так как эти заболевания могут являться причиной и/или усугубляющими факторами хронического воспаления поджелудочной железы. В этом случае необходимо лечение других заболеваний желудочно-кишечного тракта.
Решение о срочности и порядке лечение того или иного сопутствующего заболевания принимает лечащий врач.
Если лекарства, принимаемые больным по поводу других заболеваний, могут способствовать развитию болезни, решается вопрос о замене препаратов.
Все виды лекарственной терапии должен назначать и обязательно контролировать врач гастроэнтеролог.
При выявлении какого-либо механического препятствия оттоку желчи больному показано хирургическое лечение.
Прогноз
Хронический панкреатит представляет собой серьезное заболевание. Однако, при следовании рекомендациям врача-куратора по профилактике обострений (соблюдение диетических рекомендация, профилактические курс лечения и пр.) хронический панкреатит протекает «спокойно», без частых обострений и имеет благоприятный прогноз выживаемости.
При нарушении диеты, приеме алкоголя, табакокурении и неадекватном лечении прогрессируют дистрофические процессы в ткани железы и развиваются тяжелые осложнения, многие из которых требуют хирургического вмешательства и могут привести к летальному исходу.
Профилактика и рекомендации
Профилактика основана на устранении факторов риска, провоцирующих болезнь:
- своевременное лечение заболеваний, провоцирующих возникновения панкреатита
- устранение возможности хронических интоксикаций, способствующих развитию этого заболевания (производственных, а также алкоголизма)
- обеспечение рационального питания и режима дня.
Питание при хроническом панкреатите
При панкреатите все блюда делаются из нежирного мяса и рыбы – и то только в отварном варианте. Жареные продукты запрещены. Можно употреблять молочные продукты с минимальным процентом жирности. Из жидкости желательно пить только натуральные соки и компоты и чай.
Полностью исключить следует:
- все виды алкоголя, сладкие (виноградный сок) и газированные напитки, какао, кофе
- жареные блюда
- мясные, рыбные, грибные бульоны
- свинина, баранина, гусь, утка
- копчености, консервы, колбасные изделия
- соленья, маринады, пряности, грибы
- белокочанная капуста, щавель, шпинат, салат, редис, репа, лук, брюква, бобовые, сырые непротертые овощи и фрукты, клюква
- сдобные мучные, черный хлеб
- кондитерские изделия, шоколад, мороженое, варенье, кремы
- сало, кулинарные жиры
- холодные блюда и напитки
Продумать основы питания при хроническом панкреатите, составить диету и учесть пожелания и привычки пациента поможет квалифицированный врач диетолог.
Часто задаваемые вопросы
При хроническом панкреатите поджелудочная железа отмирает?
Хронический панкреатит представляет собой заболевание, характеризующееся воспалением и дистрофией с последующим развитием соединительной ткани в органе и нарушением пищеварительной и эндокринной функции. «Отмирание» железы называется панкреонекрозом и встречается при остром панкреатите, являясь смертельно опасным состоянием
Отчего развивается панкреатит, если я не пью?
Действительно, в большинстве случаев развитие панкреатита обусловлено действием алкоголя, но существуют и другие факторы: желчнокаменная болезнь, заболевания печени, характеризующиеся нарушением образования и оттока желчи, заболевания желудка и 12-перстной кишки, наследственность, сбой в иммунной системе, нарушение кровоснабжения органа, фоновые заболевания: вирусные гепатиты, гемохроматоз, муковисцидоз и пр.
Можно ли вылечить панкреатит?
Хронический панкреатит потому и называется хроническим, что полностью не вылечивается, но правильная врачебная тактика позволяет достичь многолетней ремиссии.
Может ли панкреатит привести к развитию сахарного диабета?
Да, длительное течение панкреатита может привести к развитию не только нарушению пищеварительной функции поджелудочной железы, но и изменению эндокринной с развитием сахарного диабета, особенно при наличии наследственной предрасположенности к сахарному диабету.
Важно ли соблюдать диету при панкреатите?
Соблюдение диеты является основополагающим фактором для достижения ремиссии.
Истории лечения
История №1
Пациентка Х., 52 года, обратилась в Клинику ЭКСПЕРТ с жалобами на опоясывающие боли после употребления жирной пищи и небольшого количества алкоголя, тошноту, послабление стула.
Из анамнеза известно, что дискомфорт в области над пупком с послаблением стула наблюдался в течение нескольких лет при пищевых погрешностях, но после соблюдения строгой диеты проходили бесследно. По этому поводу женщина не обследовалась. Настоящие жалобы возникли впервые.
Кроме того, 20 лет назад в период беременности пациентке говорили о наличии густой желчи при УЗИ. В дальнейшем пациентка не обследовалась, так как ее ничего не беспокоило.
При проведении лабораторно-инструментального обследования были выявлены изменения в анализах крови: повышение СОЭ, активности панкреатической амилазы, а при УЗИ – множественные камни в желчном пузыре.
После купирования болевого синдрома пациентка была направлена на плановое оперативное лечение – удаление желчного пузыря. После успешно проведенной операции, пациентка продолжает наблюдение у гастроэнтеролога, соблюдает диетические рекомендации, жалоб не предъявляет, показатели нормализовались.
История №2
Пациент Б., 56 лет, обратился в Клинику ЭКСПЕРТ с жалобами на периодический интенсивный болевой синдром опоясывающего характера без видимых причин, сопровождающийся тошнотой и поносом.
На предыдущем этапе обследования были выявлены диффузные изменения структуры поджелудочной железы, что было расценено как хронический панкреатит. Пациент при этом вел здоровый образ жизни, не употреблял алкоголь и жирную пищу. Назначенное лечение ферментными препаратами существенного эффекта не оказывало.
При попытке выяснить причину развития панкреатита врач гастроэнтеролог Клиники ЭКСПЕРТ исключил ряд заболеваний, способных привести к развитию хронического панкреатита (ЖКБ, язвенную болезнь, нарушение обмена железа и пр.) и обратил внимание на иммунологический сдвиг в лабораторных анализах.
Это послужило основанием проведения углубленного иммунологического обследования, позволившего установить, что причиной поражения поджелудочной железы был сбой в работе иммунной системы – аутоиммунный панкреатит.
Было назначено патогенетическое лечение, влияющее на механизм развития заболевания – глюкокортикостероиды по схеме, на фоне которого при контрольном обследовании признаки иммунного воспаления были устранены.
В настоящее время пациент получает длительную поддерживающую терапию под наблюдением врача-куратора, жалоб не предъявляет.
При контрольном УЗИ органов брюшной полости признаки отека поджелудочной железы не определялись.
Кто лечит хронический панкреатит
Панкреатит: симптомы и лечение панкреатита поджелудочной железы, причины воникновения
Для того, чтобы оценить эффективность терапии, необходимо постоянно проводить мониторинг общего состояния. Если улучшения не наступают в течение 3-6 недель с момента начала лечения, это может являться поводом для перехода к более радикальным методам лечения — госпитализации или хирургическому вмешательству. Средства контроля результативности лечения служат:
- лабораторные анализы мочи;
- биохимическое и клиническое исследование крови;
- копрограмма;
- УЗИ, при необходимости — МРТ;
- гастроскопия.
Лабораторные анализы могут проводиться регулярно, для мониторинга изменений в химическом балансе систем организма, а аппаратное исследование — по показаниям, для получения промежуточных результатов. Важным фактором служит также самочувствие пациента. Однако очень важно, чтобы лечение не прекращалось с наступлением улучшений. Для выздоровления необходимо пройти полноценный курс.
Когда нужно лечь в больницу?
Лучшее лечение панкреатита возможно только в стационарных условиях. Постоянный контроль персонала, правильная диета, постельный режим — все это благоприятно сказывается на сроках выздоровления. Однако пребывание в стационаре часто негативно сказывается на настроении пациентов и требует дополнительных затрат. Госпитализация при панкреатите рекомендована в таких случаях:
- затяжное течение болезни;
- появление осложнений;
- комплексная природа заболевания — панкреатит в совокупности с холециститом, печеночной недостаточностью, язвой двенадцатиперстной кишки;
- неэффективность амбулаторного лечения;
- необходимость подготовки к операции;
- частые рецидивы болезни при ее хронической природе;
- острый приступ патологии.
Лечение панкреатита в больнице может иметь две разновидности: срочное и плановое. Первое заключается в неотложной госпитализации при обострении хронического типа или внезапном первичном приступе, а также перед неотложной операцией. Второе рассматривается как терапевтическая мера для улучшения общего самочувствия или усиления эффективности медикаментозного воздействия.
Чем опасен панкреатит?
Взаимосвязь работы всех органов пищеварительной системы приводит к тому, что выведение из строя даже одного компонента может иметь серьезные последствия. На первый взгляд, поджелудочная железа не имеет такого значения в переработке пищи, как желудок или кишечник, однако это впечатление обманчиво. Максимальное усвоение полезных веществ из пищи возможно благодаря таким функциям органа:
- выработка ферментов;
- преобразование желчи для целей пищеварение;
- производство инсулина;
- выработка других гормонов — глюкагона, гастрина, тиролиберина и других.
Симптомы панкреатита, его причины и лечение — это тесно взаимосвязанные понятия. Терапевтическое воздействие необходимо начинать оказывать незамедлительно, как только первые признаки заболевания были выявлены. При промедлении или неправильном лечении больной может столкнуться с отдаленными последствиями. К ним относятся:
- нагноение поджелудочной железы;
- эрозии и образование кист;
- непроходимость кишечника;
- сахарный диабет;
- тахикардия;
- одышка в результате застоя жидкости в плевральной области;
- появление злокачественных опухолей.
Даже если до развития смертельно опасных осложнений дело не дойдет, не вылеченный панкреатит все равно значительно снизит качество жизни.
Он влияет на общее состояние пищеварительной системы, снижает самочувствие, замедляет процессы, происходящие в организме.
Часто последствиями заболевания становятся проблемы с желудком, желчным пузырем, кишечником, печенью, ухудшается работа сердечно-сосудистой системы.
Как проявляется панкреатит у пожилых?
Наиболее часто у людей преклонного возраста встречается хроническая форма заболевания. Это обусловлено тем, что в течение жизни поджелудочная железа испытывает сильное негативное влияние со стороны внешних и внутренних факторов. Происходит ее постепенное истощение, что приводит к хронизации патологии. Наиболее часто встречаются такие формы панкреатита:
- рецидивирующая;
- псевдоопухолевая;
- латентная;
- с хроническим болевым синдромом.
Наиболее частым подвидом заболевания является латентная форма. Она обусловлена незначительным болевым синдромом в эпигастральной области в сочетании с общими признаками интоксикации — тошнотой, вздутием, расстройством пищеварения, диареей и запорами. Признаки панкреатита в преклонном возрасте вообще носят менее выраженный болевой характер, чем в молодости. Причины его развития таковы:
- хронические заболевания печени, желчного пузыря и протоков;
- гастрит и язва желудка и двенадцатиперстной кишки;
- рефлюксы — ослабление сфинктеров пищеварительных органов;
- употребление алкоголя и курение;
- частые переедания;
- несбалансированное питание с большим количеством сахара, углеводов, животных и растительных жиров, веществ химического происхождения.
Преклонный возраст больных оказывает влияние и на то, какими методами будет вестись борьба с заболеванием. При назначении препаратов обязательно учитываются сопутствующие проблемы со здоровьем, среди которых чаще всего встречаются нарушения работы сердечно-сосудистой системы. Лечение панкреатита будет осуществляться по такой схеме:
- обеспечение полного покоя;
- голодание в течение 3-5 дней после приступа;
- прикладывание резиновой грелки со льдом к области живота;
- введение при помощи капельницы обезболивающих и антигистаминных препаратов, панкреатических и кишечных ферментов;
- соблюдение строгой диеты.
Соблюдение оздоровительного режима питания является одним из наиболее значимых этапов лечения. Питание должно быть дробным, приниматься восемь раз в день порциями по 250-300 граммов.
Важно соблюдать диетический состав продуктов и способ их обработки — овощные пюре, перетертые супы, фруктовые кисели, со временем — домашние паштеты из нежирных сортов птицы и рыбы, паровые омлеты и яйца всмятку.
Панкреатит симптомы, диагностика, лечение
Содержание:
Панкреатит – это группа наиболее часто встречающихся заболеваний системы пищеварения, при которых отмечается острое воспаление поджелудочной железы.
В дальнейшем оно приводит к повреждению и разрушению самих ее тканей, в результате чего будут нарушены важнейшие функции организма.
Если воспалительный процесс не купировать вовремя, бактериальная инфекция будет легко распространяться на близлежащие ткани.
Начальным признаком воспаления считается резкие болевые ощущения под ребрами с левой стороны. Хроническая форма болезни имеет не столь выраженное течение.
Функции железы чрезвычайно важны для организма в целом и для правильного усвоения питательных веществ в частности.
Ее ферменты расщепляют основные ингредиенты пищи, превращая их в кишечнике в легко усваиваемые соединения. Кроме того, поджелудочная железа помогает делать запасы глюкозы и затем ее использовать.
Если в ней развивается воспалительный процесс, нарушается отток ферментов, они остаются внутри, и ткани начинают разрушаться.
Основные признаки панкреатита
Симптомы могут различаться в соответствии со степенью и формой воспаления. Если заболевание начинается с острой формы, боли в левом подреберье выражены сильно, хроническая форма долго никак себя не проявляет.
Другие симптомы и признаки:
- Тошнота и рвота;
- Увеличение температуры тела;
- Вздутие живота;
- Диарея или задержка стула;
- Пожелтение кожных покровов и склер;
- Учащенное сердцебиение;
- Необъяснимое уменьшение массы тела.
Если вы заметили у себя один или несколько симптомов, рекомендуем посетить врача. Своевременное лечение не допустит серьезного вреда вашему здоровью.
Интенсивность болей позволяет правильно определить, в какой форме находится болезнь. Острый воспалительный процесс характеризуется сильной болью, которая, возникнув, не проходит без соответствующего лечения. Хроническая форма характеризуется приступообразными болями, которые усиливаются через некоторое время после еды.
Почему возникает заболевание
Развитие панкреатита провоцируется несвоевременной активацией ферментов.
Если пищеварительная система функционирует нормально, ферменты поступают в кишечник в инертной форме. Но если патологический процесс уже возник, ферменты преждевременно активируются, что приводит к разрушению тканей.
Патогенные микроорганизмы, вызывающие воспаление, попадают в поджелудочную железу из близлежащих органов пищеварительной системы, или из других очагов через кровь или лимфу.
Факторы, провоцирующие воспалительный процесс:
- Злоупотребление алкогольными напитками;
- Желчнокаменная болезнь;
- Неконтролируемый прием лекарственных средств;
- Вирусные и бактериальные инфекции;
- Курение;
- Высокая концентрация триглицеридов и кальция в крови;
- Нарушение функций иммунной системы;
- Анатомические дефекты, при которых происходит задержка ферментов в органе;
- Воспаление кишечника и желчных протоков;
- Травма живота;
- Злокачественная опухоль поджелудочной железы.
Причины острой и хронической формы болезни могут быть разными, но основными факторами врачи называют злоупотребление спиртными напитками и патологии желчных путей.
Как диагностируется панкреатит
Если вы заметили признаки панкреатита, не затягивайте с посещением врача. Специалисты Первой клиники на Беломорской проведут тщательный осмотр и выявят проблему. Для уточнения диагноза и подбора наиболее эффективного лечения будут назначены обследования, как аппаратные, так и лабораторные.
Необходимые исследования:
- Общий и биохимический анализ мочи. Специалисты нашей клиники производят забор венозной крови для обнаружения основных признаков болезни. Повышенная активность поджелудочных ферментов и высокий уровень лейкоцитов указывают на воспалительный процесс в органе;
- Анализ мочи и кала – дополнительные лабораторные исследования, позволяющие обнаружить клинические признаки панкреатита. При хроническом воспалении поджелудочной железы копрограмма нередко выявляет избыточное содержание жиров в стуле;
- Ультразвуковое обследование органов брюшной полости. Это самый безопасный метод визуальной диагностики, дающий врачу возможность изучить структуру тканей и обнаружить причину воспаления;
- Эндосонография – передовой способ исследования, объединяющий достоинства УЗИ и эндоскопии. Для более точного осмотра тканей поджелудочной железы врач вводит в желудочно-кишечный тракт пациента гибкую трубку, оснащенную специальным датчиком;
- Компьютерная или магнитно-резонансная томография – методы эффективной визуальной диагностики. Послойные изображения, получаемые с помощью КТ или МРТ, необходимы для более точного диагностического поиска;
- Рентгеноконтрастная визуализация протоков поджелудочной железы, применяемая для определения первопричины воспаления органа.
Так как разные формы заболевания требуют использования различных способов диагностики, специалисты Первой клиники на Беломорской индивидуально подойдут к выбору исследований, и назначат только необходимые в конкретном случае.
Консервативное лечение
Чтобы устранить неприятные симптомы заболевания и не допустить осложнений, нужно купировать воспаление. По результатам диагностики находится его причина, после чего назначается наиболее эффективная медикаментозная терапия. Если болезнь находится в острой стадии, врачи настоятельно рекомендуют стационарное лечение.
Хронические формы заболевания вне обострений обычно лечатся амбулаторно, но при этом необходим строгий контроль врача – гастроэнтеролога Первой клиники на Беломорской, и строгое выполнение его назначений.
Терапия острого панкреатита:
- для лечения используются антибиотики широкого спектра, они вводятся внутривенно. Главная задача на этом этапе лечения – не допустить дальнейшего распространения инфекции и уничтожить болезнетворные бактерии, уже находящиеся в поджелудочной железе;
- внутривенное введение питательных растворов восстанавливает баланс жидкости и нутриентов, и помогает быстро вывести накапливающиеся токсины. Для их вывода назначаются и дополнительные специализированные средства;
- чтобы облегчить болевые ощущения, назначаются спазмолитики и обезболивающие средства;
- в самом начале острого заболевания от обычного приема пищи следует на несколько дней отказаться, это поможет поджелудочной железе восстановиться. Нужные питательные вещества будут вводиться внутривенно.
Как лечится хронический панкреатит в Первой клинике на Беломорской вне обострения:
Назначается лечебная диета, максимально снимающая нагрузку на железу.
Дополнительно назначается прием ферментов. Поврежденный орган не может производить нужное их количество, и процесс пищеварения также оказывается нарушен, поэтому назначение препаратов улучшает усвоение пищи.
Лечебное питание – основа терапии при любой форме болезни, поэтому тщательное соблюдение врачебных назначений по питанию способствует скорейшему достижению положительных результатов.
Оперативное лечение
Если диагностированы гнойные процессы, некроз тканей, закупорка протоков, другие серьезные осложнения, оптимальным способом лечения будут хирургическое вмешательство.
Первая клиника на Беломорской имеет отделение хирургии и собственную службу неотложной помощи, поэтому потенциально опасные для жизни состояния будут устранены своевременно.
Если пациента беспокоят сильные боли под ребрами слева, особенно сопровождающиеся повышением температуры, следует обратиться за медицинской помощью как можно быстрее, чтобы не допустить серьезных и угрожающих жизни осложнений.
Варианты лечения выбираются в соответствии с показаниями диагностических исследований.
В зависимости от результатов диагностических исследований назначаются варианты лечения:
- Вскрытие очагов нагноения и удаление нежизнеспособных тканей. После удаления мертвых тканей врач устанавливает дренаж для последующего выведения гноя;
- Удаление желчного пузыря при остром панкреатите, обусловленном желчнокаменной болезнью;
- Дренирование кисты органа: проводится удаление жидкостного образования поджелудочной железы;
- Частичное или полное удаление поджелудочной железы при обширном поражении тканей органа;
- Удаление конкрементов из протоков поджелудочной железы;
- Создание искусственного сообщения (анастомоза) между главным протоком органа и просветом двенадцатиперстной кишки;
- Рассечение большого сосочка двенадцатиперстной кишки при сужении сфинктера Одди. Эта операция восстанавливает выведение желчи и поджелудочного сока в кишечник.
Все хирургические способы лечения улучшают отток секрета и желчи. Хирурги Первой клиники на Беломорской выполняют оперативные вмешательства с использованием эндоскопической техники: это максимально безопасные и малотравматичные способы.
Методы профилактики
Воспаление поджелудочной железы можно предотвратить с помощью простых мероприятий.
Консультация гастроэнтеролога нашей клиники поможет пациенту узнать об индивидуальном риске возникновения панкреатита и необходимых способах профилактики болезни.
В Первой клиники на Беломорской можно пройти обследования для раннего обнаружения патологии, вызывающей воспаление поджелудочной железы. Эффективные способы профилактики:
- Отказ от алкогольных напитков. Этиловый спирт оказывает токсическое воздействие на ткани поджелудочной железы;
- Отказ от курения и необоснованного приема медикаментов, включая гормональные препараты, диуретики и кортикостероиды;
- Своевременное лечение заболеваний органов брюшной полости.
- Опытные гастроэнтерологи нашей клиники также помогают предотвращать осложнения хронического панкреатита с помощью профилактических мер.
Опасный панкреатит: классификация и симптомы * Клиника Диана в Санкт-Петербурге
Опасный панкреатит. Лицензия freepik. Автор фото KamranAydinov
Это заболевание сопровождается патологическими изменениями ткани поджелудочной железы. В последнее время отмечается рост количества деструктивных форм панкреатита, характеризующихся тяжелым течением и высокой летальностью. Количество неблагоприятных исходов достигает в различных регионах России от 22,7 до 28,3%. Эти печальные цифры связаны с несвоевременными обращениями к врачам, низким качеством диагностики, безграмотным лечением.
Классификация панкреатитов
Патология связана с развитием воспалительного процесса в области поджелудочной железы иногда с вовлечением соседних органов и тканей. В тяжелых случаях процесс осложняется развитием отека железы и асептического панкреонекроза.
https://www.youtube.com/watch?v=qrj3NNkExNE\u0026t=74s
По течению болезни различают острый, рецидивирующий и хронический панкреатит. Отличия между острой формой этой болезни и хронической весьма условны. Принято считать, что воспаление поджелудочной железы, возникшее повторно более чем через полгода является обострением хронического процесса, а если интервал составил менее шести месяцев, то это рецидив острой формы.
Одной из основных причин хронического панкреатита у мужчин является злоупотребление алкоголем, симптомы такого поражения прогрессируют и через несколько лет уже могут вызвать необратимые последствия.
Симптомы заболевания
Для приступа острого панкреатита характерны болевые симптомы с локализацией в верхней половине живота, подреберье и иррадиацией в поясницу. Это заболевание характеризуется также частой мучительной рвотой без предварительной тошноты, не приносящей облегчения больному. При этом рвотные массы не носят застойного характера.
В первые дни может наблюдаться слабость, потливость, субфебрилитет. Позже колебания температуры тела приобретают черты гектической лихорадки.
Заболевание может возникать без видимых причин, но чаще всего оно связано с употреблением тяжелой, жирной, острой, жареной пищи и алкоголя. Многие больные имеют патологию ЖКТ или билиарной системы. Особенно часто симптомы панкреатита сопровождают поражение соседних органов у женщин (в 25% случаев);
При осмотре больного можно заметить бледность или легкую желтушность кожных покровов. Важный признак этого заболевания – микроциркуляторные расстройства, выражающееся в акроцианозе и появлении синеватых пятен на лице.
Очаги патологической микроциркуляции могут проявляться также на передней поверхности живота, особенно часто они возникают в виде «синяков» области пупка и петехий на ягодицах и ногах – типичных симптомов при панкреатите;
Визуально определяется вздутие верхних отделов живота, пальпаторно определяется повышенная резистентность в верхней половине живота в области проекции железы. Кроме того, отмечается исчезновение или ослабление пульсации в брюшном отделе аорты и болезненность в области левого реберно-поясничного угла;
При прогрессировании процесса можно определяется наличие выраженного инфильтрата и появляется асцит.
Хронический панкреатит
Симптомы хронического поражения поджелудочной железы вне периода обострения бывают стертыми.
- Основными признаками этой патологии являются боль в животе, повторная рвота и метеоризм;
- При хроническом воспалении поджелудочной железы отмечается диспепсия с выделением «панкреатического кала», отличающегося зловонностью и большим количеством непереваренного жира. При копрологическом исследовании определяется стеаторея, китаринорея, амилорея, креаторея;
- У больных часто возникает отвращение к жирной и тяжелой пище. При прогрессировании хронического панкреатита присоединяются симптомы холецистита и сахарного диабета;
- При дуоденорентгенографии видна деформация двенадцатиперстной кишки, вызванная давлением головки железы. При томографии и изотопном сканировании отмечается изменение плотности тканей. Иногда в брюшной полости определяется жидкость;
Острое и хроническое воспаление поджелудочной железы требует точной диагностики и верно выбранного метода лечения, поэтому при наличии любых симптомов, указывающих на наличие заболевания, необходимо немедленно посетить врача.
Диагностика панкреатита
Проявляется данная патология болевыми приступами, сопровождающимися рвотой, повышением температуры и нарушением пищеварения.
Сбор анамнеза
Поскольку проявления многих билиарных и желудочно-кишечных патологий во многом схожи с симптомами этой болезни, нужно провести точное диагностирование.
При диагностике хронического панкреатита важно узнать о наличии подобных приступов в анамнезе. Это заболевание склонно к рецидивированию, поэтому, как правило, повторяется при погрешностях в диете и употреблении спиртного. Большинство людей, страдающих этой болезнью, имеют другие патологии желудочно-кишечного тракта и желчевыводящих путей.
- При этом заболевании больные предъявляют жалобы на боли в животе, рвоту без предшествующей тошноты и слабость. Как правило, люди, страдающие этим недугом, имеют недостаточную массу тела. Причина кроется в том, что после еды боли усиливаются, потому больные не едят и теряют вес;
- Часто пациенты жалуются на «синяки», которые возникают из-за микроциркуляторных расстройств кровообращения. На коже могут быть видны кровоизлияния и петехиальная сыпь;
- Почти у всех пациентов наблюдается диспепсия, причем жидкий кал имеет зловонный запах и содержит непереваренный жир.
Лабораторная диагностика панкреатита
- При исследовании общего анализа крови определяется лейкоцитоз со сдвигом формулы влево, увеличение СОЭ. Лейкопения и анемия являются неблагоприятным признаком и говорят о тяжелом течении болезни;
- При проведении биохимических исследований выявляется наличие С-реактивного белка, повышение концентрации глобулинов, снижение альбуминовой фракции. Уровень ферментов поджелудочной железы при острой форме болезни повышен, а при хронической может быть ниже нормы. Все зависит от состояния паренхимы. Исследование биохимического анализа крови очень важно для диагностики панкреатита.
- Это заболевание сопровождается обнаружением в анализе мочи гиперамилазурии, связанной с нарушением функции почек;
- Копрологическое исследование показывает нарушение переваривания жиров, углеводов и белков. При исследовании кала обнаруживаются непереваренные клетчатка, волокна и крахмал.
УЗИ-исследование
Для дифференциальной диагностики панкреатита проводится УЗИ, результаты исследования зависят от формы данного заболевания.
- При паренхиматозном типе патологии на УЗИ в большинстве случаев контуры железы практически не меняются. Иногда даже не диагностируются изменения протоков;
- Отёчно-интерстициальная форма вызывает увеличение железы, изменение ее структуры (появление очагов измененной плотности), неоднородную эхогенность. При правильном лечении размеры железы постепенно приходят в норму, но уплотнения могут сохраняться длительное время;
- При фиброзно-склеротическом поражении размеры органа уменьшены, он «сморщен», наблюдается расширение протоков и перипанкреатит;
- При кистозной форме с ткани железы образуются мелкие кисты, хорошо видные на УЗИ-исследовании. Ткань органа неоднородна, протоки расширены;
- Гиперпластическое течение болезни вызывает увеличение какой-либо части органа (чаще всего головки), контуры тканей неоднородны, границы «размыты», имеются участки измененной плотности.
Прочие исследования
В последнее время для диагностики панкреатита проводят исследование крови на интерлейкины, TNF-a (фактор некроза опухоли) и (PAF) –активацию тромбоцитов. Это дает возможность больше узнать о степени прогрессирования патологического процесса.
Использование МРТ и компьютерных технологий позволяет более точно и быстро поставить диагноз и начать лечение. Применение современных методов диагностики панкреатита значительно уменьшило число ошибочных диагнозов.
Лечение панкреатита
Консервативное лечение панкреатита построено на следующих задачах:
- устранении боли;
- предотвращении отека тканей железы;
- уменьшение симптомов интоксикации;
- соблюдении диеты;
- предотвращении рецидивов.
Только комплексный и индивидуальный подход к проблеме позволит создать необходимые условия для нормализации функции органа и выздоровления больного.
Лекарственная терапия
- Устранение боли является первоочередной задачей при назначении лекарственных препаратов. Для этой цели применяются ненаркотические анальгетики, нейролептики и спазмолитики. Больному вводятся 2 мл 50% р-ра анальгина и 2 мл 2% р-ра папаверина, неплохо помогают устранить болевой симптом и внутривенные инъекции баралгина. В случае отсутствия обезболивающего эффекта назначаются наркотические препараты;
- Для лечения острого и купирования обострения хронического панкреатита показано назначение креона – мощного ингибитора нейроэндокринных гормонов. Это препарат при проведении клинических испытаний помог более чем 65% пациентов;
- Для снятия интоксикации применяется внутривенное вливание различных растворов (гемодеза, полиглюкина, альбумина глюкозы). Неплохо помогает снять боль капельное введение новокаина. Всего за сутки больному рекомендуется прокапать не менее 3л жидкости;
- Для лечения острого и хронического панкреатита часто имеется недостаточность пищеварительных ферментов, которую можно устранить приемом панкреатина, креона, пензитала, панзинорма, мезима, фестала. Для усиления эффекта назначаются также H2-гистаминоблокаторы (ранитидин, фамотидин, циметидин, изатидин). Эти препараты не только улучшают и ферментацию пищи, но и снижают болевые ощущения из-за создания покоя поджелудочной железе.
- Назначение панкреатина и диметикона позволяет устранить стеаторею, диарею и связанные с этим метеоризм и растяжение стенок кишечника. Иногда заместительные препараты больные должны принимать длительное время, чтобы избежать возникновения обострений и рецидивов болезни;
- При спазме сфинктера Одди назначают спазмолитические препараты (но-шпу, папаверин, галидор, спазмалгон, бускопан). Отлично зарекомендовал себя в качестве спазмолитика дюспаталин, который при панкреатите оказался в 40 раз эффективнее папаверина.
Диетотерапия
- Большое значение для лечения при панкреатите играет диета. Больному при этом заболевании назначается питание по столу № 5. Из рациона исключаются: жирное, острое, жареное, специи, солености. Количество вареных яиц в меню ограничивается до 2 штук в неделю;
- Механическая нагрузка на желудок должна быть максимально снижена, поэтому предпочтительнее употребление измельченных продуктов, не содержащих грубой клетчатки. Показано также обильное питье. Большое количество жидкости способствует дезинтоксикации и «промывает» почки;
- Употребление в пищу меда, сахара и сладостей минимизируют, так как они, находясь внутри кишечника, выделяют газы, усиливающие боль;
- Сливочное масло заменяют растительным. Употребление в пищу животных белков максимально снижают до стихания обострения.
В период ремиссии больному рекомендуется соблюдать диету и принимать препараты, рекомендованные врачом. Неплохо подходит для лечения холецистита и панкреатита пребывание в санаториях.
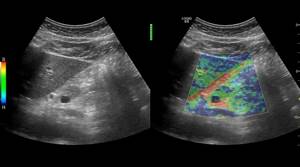 УЗИ с эластографией здоровой поджелудочной железы
УЗИ с эластографией здоровой поджелудочной железы